чем опасен инсульт для пожилого человека правой стороны
Инсульт правой стороны: последствия и лечение
Инсульт правой стороны — резкое нарушение кровоснабжения тканей головного мозга, которое происходит приступами. Результат — пораженные отделы не могут выполнять основные функции, наступают тяжелые последствия для всего организма. Опасность заключается в гибели нервных клеток, это вызывает необратимые процессы. Пациент теряет привычные способности, может стать инвалидом, впасть в кому, умереть.
Симптомы правостороннего инсульта
Инсульт на правую сторону — катастрофа, потому что страдают центры, которые отвечают за чувствительность, координацию, моторику, тонус мышц. Человек теряет двигательные способности. Правосторонние центры выполняют функцию регуляторов активности всех левосторонних органов, конечностей. Поэтому инсульт правосторонний и его последствия отражаются на подвижности левой руки, ноги, глаза, уха.
Основные функции полушария:
Опасные последствия инсульта на правую сторону можно минимизировать, если вовремя распознать симптомы катастрофы, немедленно обратиться за медицинской помощью.
Головная боль — тревожный симптом инсульта правого полушария. Она резкая, интенсивная, не снимается обычными спазмолитиками, доводит пациента до потери сознания.
Причины появления
Инфаркт мозга всегда связан с повреждением кровеносных сосудов или нарушением нормальной проходимости таковых. Меняется динамика крови, ее состав. Катастрофа поражает бассейн средней (правой) мозговой артерии, провоцирует экзогенные и эндогенные факторы.
Инсульт правого полушария возникает из-за:
В зависимости от типа удара, меняются провоцирующие кровоизлияние факторы:
| Разновидность патологии | Причины | Последствия |
| Ишемический инсульт правого полушария — нарушение кровяного потока, который направляется к головному мозгу. Происходит частичная или полная закупорка сосудов. | Густая кровь, эмболия, тромбозы, атеросклеротические и холестериновые бляшки, компрессия сосудов, артериальная гипертензия, скачки давления, проблемы с сердцем. Напряжение во время родов, сильный эмоциональный всплеск. | Мозг не получает нужного количества кислорода. Гибнут, голодают нервные клетки, некроз тканей. |
| Тип геморрагического инсульта правого полушария головного мозга считается быстротекущим, агрессивным. Катастрофа, связанная с разрывом кровеносных сосудов, питающих ткани. | Высокие показатели артериального давления, гипертонический криз, внутричерепное давление. Измененная структура сосудов, перенесенные травмы головы. | Быстрый отек мозга, кома, инвалидность, паралич. Микроинсульт, когда поражается небольшой очаг, но точечно. |
Правосторонний инсульт у мужчин, женщин, детей провоцирует потерю важнейших навыков для нормальной жизни. Восстановление длится долго, часто приходится учиться заново ходить, разговаривать, писать, возвращать чувствительность в конечностях верхних, нижних.
Диагностика инсульта правой стороны
При проявлении первых симптомов нужно пройти немедленное обследование, это касается также пациентов, находящихся в группе риска. Геморрагический и ишемический инсульт правого полушария диагностирует невролог, устанавливая очаговые признаки кровоизлияния. При необходимости назначают прием у нейрохирурга. Для получения полной клинической картины, выявления типа патологии, размера пораженной области тканей назначают:
Одновременно назначают обследования, позволяющие спрогнозировать возможность кровоизлияния по состоянию основных систем организма:
По результатам комплексного обследования, невролог дает прогноз лечения инсульта правого полушария головного мозга, назначает соответствующую схему применения медикаментов.
Методы лечения
Терапия инфаркта мозга разбивается на два этапа. Это восстановительный период и помощь в острый момент патологии (осуществляется только в стационаре). Если диагностирован сильный отек, есть риск тяжелых последствий для пациента, утрата двигательной активности, проводится хирургическое вмешательство.
Чтобы минимизировать последствия инсульта правой стороны и повысить эффективность лечения, назначают:
В момент острой фазы очень важно постоянно поддерживать нормальное дыхание, ритм сердца, температуру тела. Интенсивная рвота, судороги, приступы эпилепсии — немедленно купируются.
Эффективность лечения инсульта зависит от скорости начала терапии. Если обратиться за медицинской помощью не позже 3-5 часов после кровоизлияния, можно избежать необратимых процессов, ускорить последующее восстановление.
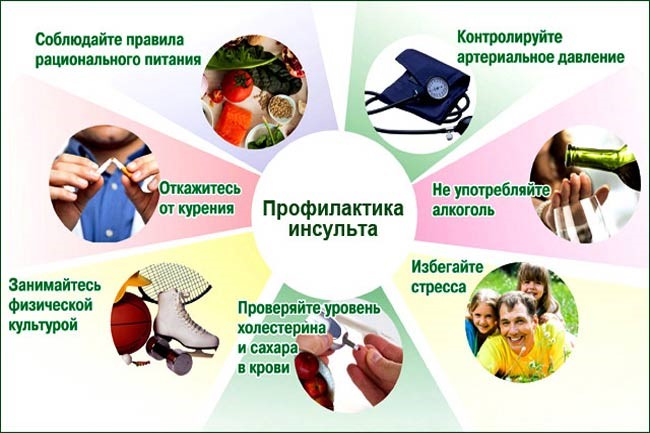
Профилактика
Чтобы не попасть в группу риска, необходимо вести здоровый образ жизни, проходить обследования. Отказаться от употребления продуктов, провоцирующих рост уровня холестерина, сахара.
Реабилитация
Длительность и качество восстановления после болезни трудно спрогнозировать. Все зависит от тяжести поражения мозговых структур, особенностей организма. Комплексная реабилитация под наблюдением специалистов — важнейший фактор, который помогает избавиться от функциональных расстройств. Возможно восстановление в условиях дома, но в этом случае нет шанса комплексного применения эффективных мер для пациента:
Если реабилитация происходит в домашних условиях, пациенту, который парализован, каждые 2 часа необходимо менять положение тела. Это минимизирует риск появления пролежней, не позволит мышцам быстро атрофироваться в комплексе с массажем. Нужно организовать ровную поверхность, без бугров, складок постели.
После перенесенной болезни врач может рекомендовать посещать бассейн, чтобы укрепить мышцы и иммунитет, избавиться от спазмов. Полезно освоить дыхательные упражнения, насыщающие кровь кислородом. Пешие прогулки помогут быстрее восстановить физическую форму, укрепить мускулатуру, справиться с одышкой, избавиться от лишнего веса.
Жизнь после инсульта
Кровоизлияние в мозг редко проходит без опасных последствий для организма. Перенесенная катастрофа повлияла на все органы, системы, поэтому жизнь после нее должна подчиняться новым правилам. Меры позволят избежать обширного удара и минимизировать риск рецидива.
Жизнь после инфаркта мозга может быть на достойном уровне. Пациент учится себя полностью обслуживать, восстанавливается речь, умение передвигаться, ориентироваться в пространстве. Но, чтобы ускорить процесс, не допустить рецидива, стоит обратиться за помощью к профессионалам.
Оцените на сколько качественно и подробно описана информация
Развивающийся инсульт
Инсульт представляет собой острое заболевание, которое сопровождается гибелью клеток головного мозга вследствие острого нарушения мозгового кровообращения. Он проявляется общемозговыми и локальными симптомами. Развитие инсульта возможно по двум сценариям: либо после 24 часов от начала заболевания его признаки сохраняются, либо наступает летальный исход.
Диагностическое обследование при развивающемся инсульте включает:
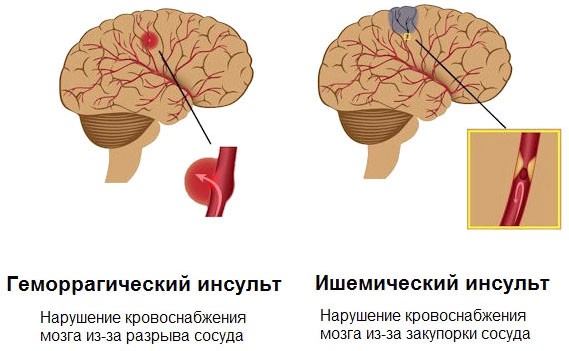
Виды инсультов головного мозга
Наиболее часто встречается ишемический инсульт (инфаркт) мозга – 85% случаев, геморрагический инсульт встречается в 15% случаев. Инсульты могут быть вызваны несколькими причинами:
Классификация инсультов
Инсульты классифицируют по причинам нарушения кровообращения и по продолжительности неврологической симптоматики. В Юсуповской больнице больному будет назначено диагностическое обследование, которое позволит очень быстро и точно определить вид инсульта и зону поражения мозга. При поступлении больного в клинике проводится ряд исследований по назначению врача:
Классификация ишемического инсульта (инфаркта) мозга:
Классификация геморрагических инсультов:
Классификация по продолжительности неврологической симптоматики:
Периоды инсульта
Среди огромного числа неврологических заболеваний инсульт выступает самой важной проблемой. Кровоизлияние в головной мозг приводит к нарушению внутричерепного кровообращения, некрозу нейронов и нарушениям жизненно важных функций организма.
При ишемическом инсульте наблюдается целый ряд процессов, приводящих в комплексе к гибели нейронов. Разрушение клеток происходит на фоне отека мозга. При этом мозг увеличивается в объеме и возрастает внутричерепное давление.
По причине набухания клеток наблюдается смещение височной доли, а также ущемление среднего мозга.
Также может происходить сдавливание продолговатого мозга по причине вклинивания миндалин мозжечка в большое затылочное отверстие. Данный процесс довольно часто приводит к летальному исходу. Поэтому крайне важна ранняя госпитализация больного.
При появлении первых признаков ишемического инсульта медицинская помощь должна быть оказана в течение первых трех часов, в противном случае прогнозы неутешительные.
Выделяют несколько периодов ишемического инсульта:
Острейший период
В первые три часа возможно восстановить кровоток и исключить или снизить гибель нейронов путем использования тромболитиков. Также возможно введение препаратов в саму зону инсульта, что позволяет предупредить развитие осложнений.
Затем врачи предпринимают меры по восстановлению давления, проводят регидратацию, дегидратацию и оксигенотерапию.
В острейший период инсульта ( от 4-х до 5-ти часов после приступа) пациент должен находиться под чутким наблюдением врача в условиях стационара.
Острый период
Период до 14-ти дней после приступа считается острым. Пациент продолжает проходить лечение в специализированном отделении больницы. Он проходит курс медикаментозной терапии, направленной на:
Ранний восстановительный период
Ранним восстановительным периодом считается период от 2-х до 6-ти месяцев после инсульта. На данном этапе проводят комплексное лечение:
Поздний восстановительный период
У пациента восстанавливается чувствительность пальцев, улучшается моторика. Крайне важно не прекращать комплекс процедур. Реабилитация после инсульта – длительный и трудоемкий процесс.
Период остаточных явлений
Время от одного до двух лет после перенесенного инсульта считается остаточным периодом. На данном этапе важно соблюдать все предписания врача и проводить меры профилактики повторного инсульта.
Реабилитологи и неврологи Юсуповской больницы составляют программу лечения и реабилитации индивидуально для каждого пациента, что позволяет достигать высоких результатов по восстановлению после инсульта.
Мнение эксперта
Автор: Владимир Владимирович Захаров
Врач-невролог, доктор медицинских наук, профессор, руководитель центра диагностики и лечения нарушений памяти
По статистике, предоставляемой ВОЗ, инсульт занимает 3 место по распространенности среди всех неврологических заболеваний. Врачи отмечают ежегодный прирост заболеваемости. В России каждый год регистрируется 400 тысяч новых случаев инсульта. Более 30% из них заканчивается летальным исходом. Острое нарушение мозгового кровообращения не является заболеванием, свойственным людям пожилого возраста. Болезнь может диагностироваться у 5-летних детей. Отличительной особенностью пожилого возраста считается большее количество предрасполагающих к развитию инсульта факторов.
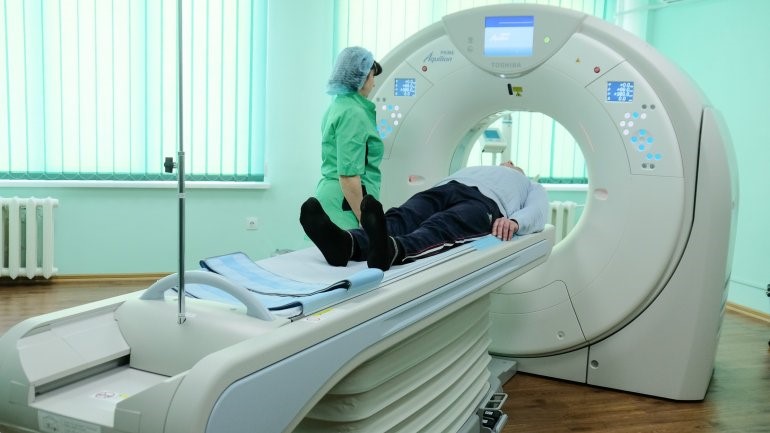
В Юсуповской больнице диагностика нарушения мозгового кровообращения проводится с помощью современного медицинского оборудования. КТ и МРТ позволяют оценить размеры патологического очага, его локализацию, а также тип инсульта. Лечение разрабатывается индивидуально для каждого пациента. Используемые препараты отвечают стандартам качества и безопасности. При необходимости выполняется оперативное вмешательство. В реабилитационный период каждому пациенту назначаются курс физиотерапии и комплекс лечебной физкультуры. Опытные массажисты прорабатывают мышцы, способствуя восстановлению утраченных функций.
Причины и последствия инсульта
Известны следующие причины инсульта:
Последствия инсульта – нарушение двигательной, речевой, зрительной, когнитивной функции, расстройства чувствительности. Их предотвращает в Юсуповской больнице команда специалистов, в состав которой входят неврологи, кардиологи, логопеды, психотерапевты, реабилитологи.
Судороги после инсульта
Некоторые последствия инсульта при адекватной медицинской помощи поддаются лечению и восстановлению. К числу данных последствий относятся судороги, которые появляются у женщин и мужчин после ишемического или геморрагического инсульта.
Развитие судорожного синдрома вызвано гибелью нейронов головного мозга и формированием очага некроза. Ответной реакцией организма на данный процесс является активация других нейронов для восстановления кровообращения и прекращения патологического процесса. Некротические ткани заменяются полостью, заполненной жидкостью, при образовании кисты человек не ощущает дискомфорта. Однако при раздражении кистой нейронов могут происходить судороги.
После инсульта судороги могут проявляться у больных в виде:
Некоторые пациенты после инсульта испытывают небольшой тремор, другие больные отмечают краткосрочные судороги во всем теле.
Температура после инсульта
Температура при инсульте – это показатель кровоизлияния в мозг, геморрагического инсульта. При ишемическом инсульте температура в большинстве случаев немного пониженная, при геморрагическом инсульте температура повышается.
Своевременная медицинская помощь снижает риск развития тяжелых осложнений. После инсульта сложно бороться с высокой температурой – жаропонижающие средства могут усугубить состояние больного с геморрагическим инсультом, при ишемическом инсульте вызвать геморрагическую трансформацию.
Температура после инсульта: причины и лечение
Температура при инсульте – это очень важный показатель состояния больного. По нему наиболее часто определяют степень поражения головного мозга у пациента. Предельно допустимыми считаются показания температуры до 38 градусов.
Исследования инсультов показали, что большая часть пациентов с инсультом при поступлении в клинику имели нормальную среднюю температуру. У пациентов с обширными инсультами температура начинала подниматься через несколько часов (4-6) до 40 градусов. У пациентов с инсультами средней тяжести температура поднималась до 40 градусов через 12 часов после инсульта. Легкая степень инсульта чаще всего проходит без температуры или с несущественным подъемом температуры.
Осложнения после инсульта
После инсульта часто происходит повышение температуры из-за следующих осложнений:
В случаях, когда причиной повышения температуры является её центральный генез, врачи выполняют краниоцеребральную гипотермию. Проводится охлаждение головного мозга через наружные покровы головы с помощью специальной аппаратуры. Этот метод усиливает устойчивость мозга к кислородному голоданию, снижает риск развития отека мозга, купирует имеющийся отек, снижает температуру тканей.
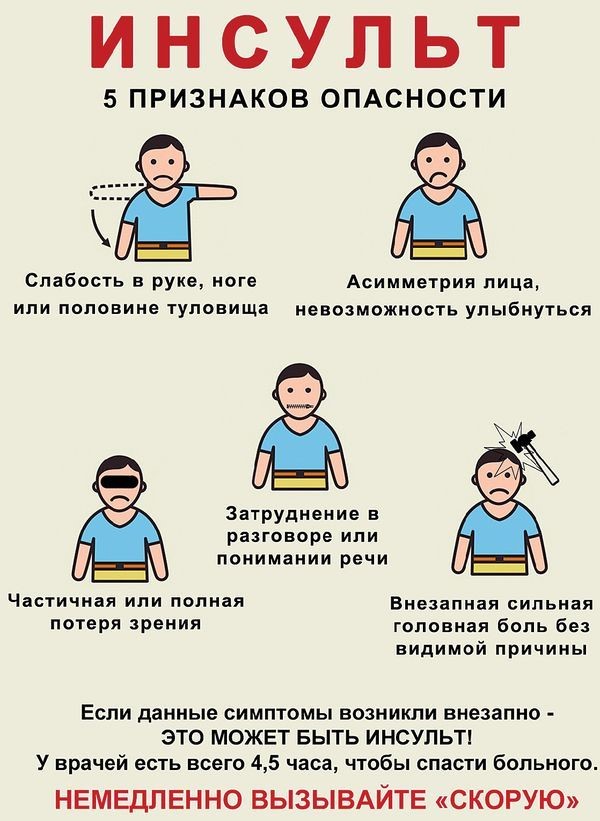
Признаки и симптомы после инсульта
Симптомы инсульта во многом зависят от причины заболевания. Первыми признакам инсульта являются следующие симптомы:
Скорость появления симптомов ишемического инсульта может указывать на его происхождение: если острое нарушение мозгового кровообращения вызвано эмболией, заболевание внезапное. Головная боль и судороги могут развиваться в течение секунды после тромбоэмболии артерии.
У пациентов с последствиями инсульта выделяют три основных вида нарушений:
Симптомы после инсульта проходят в том случае, если врачи своевременно начинают реабилитационные мероприятия. При поступлении пациента в клинику неврологии Юсуповской больницы в процесс реабилитации включается команда, которая состоит из следующих специалистов:
Боли при инсульте в мышцах
Боли в мышцах после инсульта, лечение которого должно быть незамедлительным, возникают у большинства пациентов. Болезненность в мышцах может мешать восстановлению организма. Постинсультная боль может быть стратегической или таламической. Стратегическая боль возникает в той области головного мозга, которая управляет ощущениями, в частности болью, ее проявление обусловлено спазмами. Таламическая боль появляется после инсульта в одной половине тела через несколько месяцев после нарушения кровообращения.
Возникновение боли после инсульта может быть связано с различными факторами. Неврологи с реабилитологами советуют пациентам придерживаться рекомендаций, которые предотвратят наступление данного состояния. Меры профилактики боли после инсульта в мышцах:
Важно при боли в ногах после инсульта доверять лечение квалифицированным неврологам и реабилитологам.
Особенности инсульта у пожилых людей
Возраст — один из значимых факторов развития острых сосудистых патологий головного мозга, нарушающих кровообращение. Заболевания кровеносных сосудов у пожилых людей проходят гораздо тяжелее, чем у молодых. Это связано с физиологическими изменениями в организме, и в частности, в центральной нервной системе, такими как:
Около 80 % случаев инсульта диагностируются у людей старше 70 лет. И, к сожалению, прогноз на выздоровление очень часто неблагоприятный. Последствия инсульта у пожилых людей трудно спрогнозировать, так как таким пациентам сложно подобрать эффективную терапию.
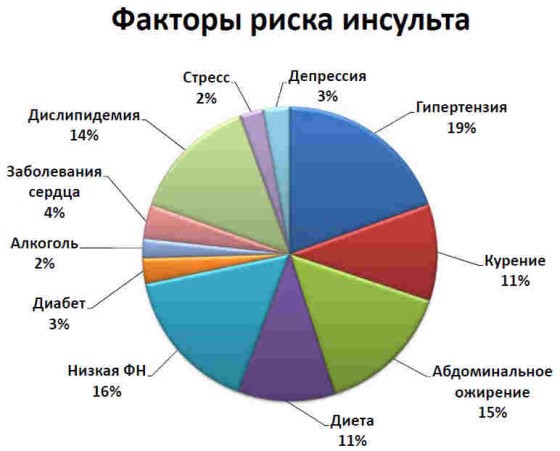
Причины инсульта у пожилых людей
Среди причин развития инсульта у пожилых людей различают этиологические факторы и факторы риска. Первые вызывают сам недуг, а вторые повышают вероятность возникновения патологии. К основным причинам острых нарушений кровотока в головном мозге относятся:
Среди главных факторов риска инсульта у людей пожилого возраста можно выделить:
Как правило, инсульту предшествуют определенные сосудистые и сердечные заболевания. Одними из них являются системный атеросклероз и мерцательные аритмии, развивающиеся в возрасте 85 лет.
Системный атеросклероз сосудов
Данное заболевание представляет собой неоднородные бляшки, образовывающиеся в средних и крупных артериях, в том числе и мозговых. Пожилой и старческий возраст являются главными факторами риска развития атеросклероза.
Частые мерцательные аритмии после 85 лет
Нарушения сердечного ритма, приводящие к нерегулярному сердцебиению, свидетельствуют о наличии мерцательной аритмии. Синусовый узел не справляется с координацией сердечного ритма, из-за чего верхние камеры хаотично мерцают. В итоге кровь поступает в желудочки в недостаточном количестве. Основными симптомами мерцательной аритмии являются:
Многие люди десятилетиями живут с этим заболеванием. Оно не является прямой угрозой жизни, но при достижении человеком пожилого возраста приводит к ряду осложнений, среди которых и инсульт.
Инсульт у людей старше 70 лет
С возрастом церебральное кровообращение ухудшается. Эти нарушения объясняются естественными старческими изменениями, из-за которых компенсаторные резервы организма снижаются. В результате стенки сосудов становятся ломкими, внутреннюю оболочку артерий поражают атеросклеротические бляшки, учащаются случаи резких скачков артериального давления.
Последствия инсульта у пожилых пациентов (старше 70 лет) очень опасны для жизни и в корне меняют её. Первый эпизод разрыва мозгового сосуда приводит к коме больше чем в половине случаев. Восстановительный процесс после острого нарушения церебрального кровообращения тяжелый и длительный.
Признаки инсульта у пожилых людей
В большинстве случаев заболевание проявляется почти сразу. Лишенные нормального кровоснабжения, клетки головного мозга отмирают, что сопровождается следующими симптомами:
Признаки инсульта у пожилых людей имеют некоторые особенности. Сосудистая катастрофа в мозгу наступает независимо от времени суток, но чаще развивается ранним утром или вечером. У возрастных больных состояние часто ухудшается постепенно, в течение нескольких дней. Это связано с тем, что мозговое кровоизлияние протекает достаточно медленно.
Последствия инсульта у пожилых
Повреждения головного мозга как ишемического, так и геморрагического типа влекут за собой тяжелые осложнения. Многие пациенты старше 70 лет до конца жизни не могут избавиться от приобретенных нарушений и восстановить потерянные функции.
Степень тяжести постинсультных состояний зависит от:
Если речь идет о пожилых больных, то в любом случае последствия будут значимыми. Многим пациентам от 70 до 85 лет грозит инвалидность, связанная с двигательными и когнитивными расстройствами:
Последствия инсульта у пожилых людей носят стойкий характер. Им подвержены более половины пациентов, пострадавших от разрыва сосуда в мозгу. Больные становятся полностью зависимыми от других из-за того, что не могут ухаживать за собой самостоятельно.
Врачи составляют индивидуальные реабилитационные программы с учётом возраста пациентов, этапа реабилитации, степени выраженности неврологического дефицита, состояния соматической сферы, эмоционально-волевой сферы и когнитивных функций. К реабилитации привлекают пациента, его близких и родных.
Основными неврологическими симптомами инсульта, при которых требуется реабилитация, являются:
Запишитесь на приём к неврологу Юсуповской больницы, позвонив по телефону. После обследования врачи составят индивидуальную программу реабилитации, направленную на восстановление утраченных функций.
Инсульт: причины, признаки, диагностика, лечение
Инсульт – острое нарушение мозгового кровообращения (ОНМК), инфаркт мозга – это внезапно возникшее нарушение кровоснабжения участка головного мозга, повлекшее за собой снижение его функций. ОНМК входит в число цереброваскулярных заболеваний и в совокупности с прочими занимает 1-е место в структуре заболеваемости и смертности населения Земли [4].
Что такое инсульт
Имеется высокий риск смерти в первые несколько часов, а затем в период до 28 суток после сосудистой катастрофы. Ежегодная смертность от инсульта в РФ составляет 374 случая на 100000 [10]. В 2018 г. в остром периоде инсульта умерли 35% пациентов, к концу первого года этот показатель увеличивается на 15%, а в целом, в первые 5 лет летальность инсультов составляет 44% [11]. Смертность от инсультов составила 92,9 на 100000 населения, а больничная летальность – 19,1% [5].
Причины инсульта
Признаки начинающегося инсульта
Пациент подлежит госпитализации в неврологическое или нейрохирургическое отделение, где и будет осуществляться лечение инсульта. Чем быстрее пациент окажется в стационаре, тем более эффективна терапия.
Симптомы инсульта
Причинами смерти могут быть отек мозга, пневмония, сердечная недостаточность, повторный инсульт. В тяжелых случаях может развиться «синдром запертого человека»: пациент находится в сознании, но не может двигаться, глотать и говорить [3].
Последствия инсульта
Диагностика инсультов
Анализы при инсульте
Для подготовки к нейрохирургическому вмешательству дополнительно выполняют анализ крови на гепатиты В, С, сифилис, ВИЧ, определение группы крови и резус-фактора.
Лечение инсульта
Реабилитация при инсульте
Реабилитационный процесс продолжается в течение всего периода госпитализации. На втором этапе больных с серьезными нарушениями, не способных передвигаться самостоятельно, направляют в реабилитационные отделения или специализированные стационары. Тех, кто может ходить самостоятельно или с поддержкой, реабилитируют в амбулаторных центрах на базе поликлиник и санаториев.
Процесс реабилитации не должен прерываться, поэтому занятия необходимо продолжать и в домашних условиях. Конечно, на дому отсутствуют высокотехнологичные роботизированные комплексы, физиотерапевтическая аппаратура, но возможны занятия ЛФК, массаж, работа с психологом, логопедом и эрготерапевтом. Для этого используют телемедицинские технологии, организуют посещения специалистов реабилитационного профиля.
В индивидуальную программу реабилитации входят не только направление на восстановительное лечение, но и технические средства реабилитации. Однако обычно родственникам также приходится прилагать значительные физические и финансовые ресурсы для достижения наилучшего эффекта [7].