Фгдс колоноскопия что это такое
Гастроскопия и колоноскопия во сне
Гастроскопия и колоноскопия являются современными и информативными методами исследования желудка и кишечника. Они могут проводиться во сне, что гораздо удобнее и для врача, и для пациента.
Что это такое
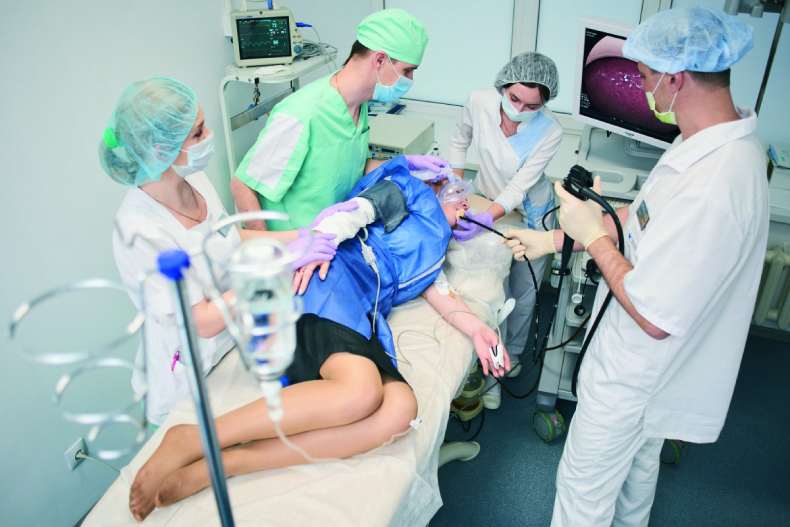
При гастроскопии в пищеварительный тракт вводится специальное устройство для визуального осмотра стенок, а при колоноскопии для тех же целей в прямую кишку вводят колоноскоп. Перед началом процедуры больного погружают в медикаментозный сон для того, чтобы обеспечить ему полную неподвижность.
Показания
Манипуляция рекомендована пациентам с уже имеющимся неудачным опытом подобного исследования без использования седации. Например, если у больного выраженный рвотный рефлекс.
Проведение гастроскопии и колоноскопии во сне показано при следующих симптомах и состояниях:
Некоторые специалисты придерживаются мнения, что исследование показано всем лицам старше 45 лет.
Если вас беспокоит какая-то проблема со здоровьем, запишитесь на диагностику. Успех лечения зависит от правильно поставленного диагноза.
Противопоказания
Обследование предполагает серьезное вмешательство в организм, поэтому доктор обязательно должен оценивать целесообразность проведения процедуры в зависимости от состояния больного. Есть ряд заболеваний, при которых манипуляцию не проводят. Вот перечень основных противопоказаний:
К относительным противопоказаниям относится детский возраст и заболевания верхних дыхательных путей.
Как подготовиться
К гастроскопии и колоноскопии нужно правильно подготовиться. Рекомендации:
Как проводится
Обследование проводится в присутствии анестезиолога. Он предварительно опрашивает больного и подбирает средства с учетом его индивидуальных особенностей.
Гастроскопию и колоноскопию с седацией выполняют за один раз. Алгоритм проведения процедуры:
Весь процесс занимает от 40 до 60 минут. Потом пациент просыпается. Результаты исследования выдаются на руки сразу. Гистологические анализы обычно выполняются в течение нескольких дней.
Преимущества
Конечно, процедуру можно выполнить и без седации. Но если человек будет в сознании, он начнет нервничать из-за неприятных ощущений. Выделяют несколько преимуществ исследования с использованием медикаментозного сна. Среди них:
Недостатки
Гастроскопия и колоноскопия со сном – вредно ли это? Седация не является наркозом, препараты воздействуют лишь в течение короткого времени.
К основным минусам относятся:
После процедуры
Единственное ограничение – в день проведения исследования не рекомендуется водить автомобиль. Других запретов нет. В течение последующих трех суток человек может ощущать легкие дискомфортные ощущения в горле, в области живота и прямой кишки. Эти симптомы не представляют опасности и проходят самостоятельно.
Уже доказано, что проведение гастроскопии и колоноскопии во сне гораздо эффективнее, чем стандартные исследования. Доктора ничто не отвлекает от работы, а пациента не беспокоят боли и неприятные ощущения.
Данная статья размещена исключительно в познавательных целях, не заменяет приема у врача и не может быть использована для самодиагностики.
Фгдс колоноскопия что это такое
В статье вы можете узнать основные особенности, касающиеся гастроскопии и колоноскопии, а именно:
Полный текст статьи:
Обследования, позволяющие получить информацию о состоянии ЖКТ, нельзя назвать приятными процедурами. Колоноскопия, гастроскопия очень часто являются для пациентов поводом, чтобы не обращаться к специалистам. Но современная медицина предлагает сделать колоноскопию и ФГДС под наркозом одновременно, тем самым избавив пациента от столь неприятных ощущений и даже минимальной боли.
Когда необходимо делать гастроскопию?
Ошибочно недооценивать эффективность этих двух методов при определении целого ряда заболеваний. Для врачей они являются основными в исследовании ЖКТ.
Гастроскопия помогает определить такие заболевания, как:
Чаще всего врач направляет на гастроскопию при жалобах на желудочные боли, при частых изжогах, рвоте, потери аппетита, снижении массы тела, при затруднении глотания и болях, связанных с приемом пищи.
Современный эндоскоп способен показать максимально точную информацию о состоянии ЖКТ врачу, при этом обследование проводится более тщательно под медикаментозной седацией.
Основными требованиями для пациента при проведении гастроскопии является ограничение в приеме пищи за 10 часов до исследования, а также воздержание от питья воды за три часа.
Если пациенту необходимо принимать лекарства по особому расписанию, то стоит согласовать это с врачом.
Когда проводят колоноскопию с наркозом
При помощи видеоколоноскопа врач может рассмотреть состояние слизистой толстой кишки и терминального отдела подвздошной кишки, взять биопсию интересующего участка. Часто при помощи такой процедуры можно выявить причину кровотечения, полип, онкологическое заболевание даже на ранних стадиях.
Колоноскопия и гастроскопия под наркозом позволяют определить причины множества проблем, связанных с желудком и кишечником на начальном этапе. Особая точность исследований позволяет врачу диагностировать дивертикулы, эрозии, рак, язвенный колит и болезнь Крона.
Колоноскопия выполняется при диагностике таких заболеваний, как:
В качестве профилактики необходимо выполнять исследование после 40 лет с периодичностью 1 раз в год.
Проводя ЭГДС и колоноскопию под наркозом, врач может определить заболевания с особой точностью и взять биопсию тканей для исследования. В целом эти процедуры необходимы тем, кому не могут поставить диагноз из-за нечеткого проявления тех или иных симптомов заболевания. Назначают диагностику при длительных запорах, диареи.
По времени процедуры суммарно занимают около получаса.
Действие наркоза при подобных исследованиях необходимо, если у пациента наблюдается повышенная чувствительность к боли, детский возраст, наличие спаек в кишечнике, болезнь Крона, при разрушающих кишечник заболеваниях.
В каждом случае врач подбирает препараты. Оказывающие седативное действие индивидуально. При выборе анестетиков необходимо учитывать возраст пациента, сопутствующие заболевания и возможную аллергическую реакцию.
Всего существует три метода, позволяющих провести анестезию при колоноскопии. Это:
В целом к проведению колоноскопии существует ряд противопоказаний. Они обязательно будут учтены при назначении процедуры. Исследование категорически запрещено при:
Также необходимо проконсультироваться с врачом о возможности проведения колоноскопии и гастроскопии одновременно, если было проведено недавнее хирургическое вмешательство в области желудка.
Эндоскопическая диагностика
Эндоскопия — это современный способ обследования и лечения с применением специальных гибких аппаратов (эндоскопов). Метод основан на детальном осмотре внутренних органов изнутри. Эндоскоп представляет собой тонкую гибкую трубку, оснащённую системой передачи изображения. Конец аппарата имеет управляемую часть, что позволяет врачу безопасно, под контролем зрения проводить его в исследуемый орган. Также эндоскопы имеют специальный канал, через который врач, при необходимости, может проводить инструменты и делать забор материала для микроскопического исследования, или выполнять различные лечебные манипуляции.
Важнейшей задачей эндоскопической диагностики является выявление предраковых заболеваний и злокачественных новообразований на ранних стадиях развития, что позволяет вовремя начать лечение и, в большинстве случаев, добиться выздоровления пациентов.
Наиболее часто в практике применяются гастроскопия, колоноскопия и бронхоскопия.
Гастроскопия (или эзофагогастродуоденоскопия, ФГДС) — это метод обследования, при котором врач с помощью прибора осматривает просвет и слизистую оболочку верхних отделов желудочно-кишечного тракта (глотку, пищевод, желудок и двенадцатиперстную кишку).
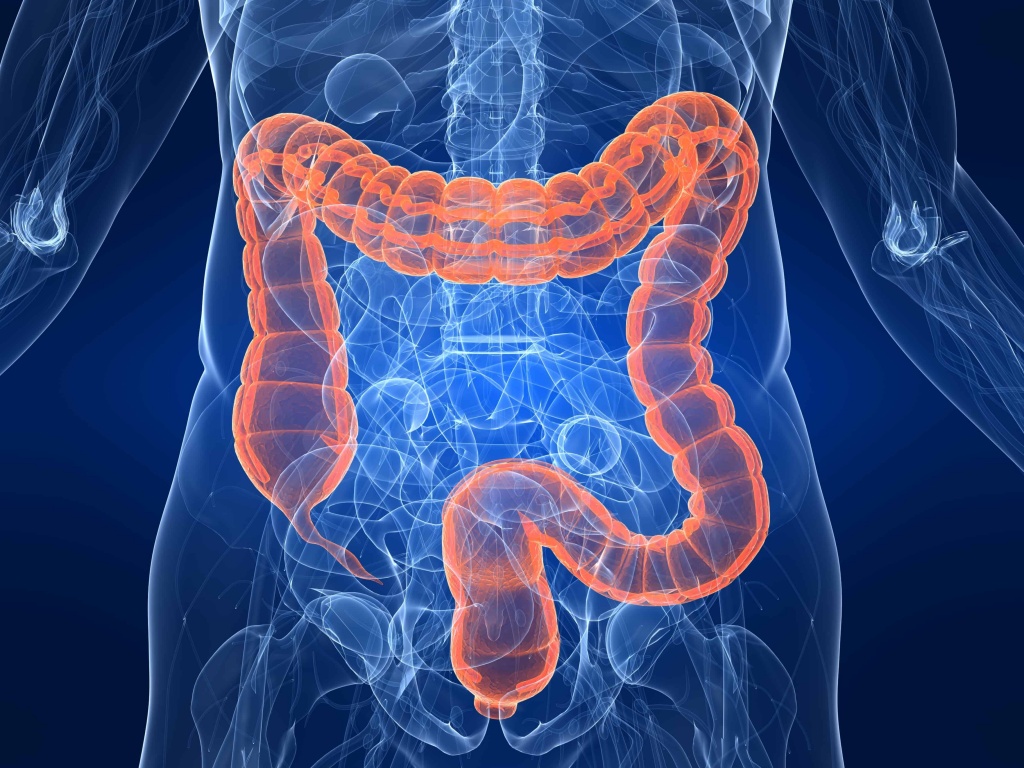
Колоноскопия (ФКС) — способ обследования просвета и слизистой оболочки толстой и конечной части тонкой кишки. При этом врач использует специальную технику управления эндоскопом, благодаря которой достигается прохождение всех изгибов кишечника с минимальными неприятными ощущениями.
Бронхоскопия (ФБС) — метод обследования дыхательных путей (гортани, трахеи и бронхов). При нём используются эндоскопы с минимальным диаметром, не препятствующие дыханию. Данный способ обследования в нашем лечебном учреждении проводится только стационарным пациентам.
Гастроскопия (эзофагогастродуоденоскопия, ФГДС, ЭГДС)
Это диагностическое исследование пищевода, желудка и двенадцатиперстной кишки. Время процедуры составляет около 5 минут, но может и измениться.
Врачи рекомендуют пройти гастроскопию при подозрении на:
Также гастроскопию назначают перед плановым оперативным лечением или агрессивным лекарственным лечением, чтобы свести к минимуму риски возможных осложнений.
Пациент и сам может предположить необходимость данного вида обследования, если его беспокоят:
Существует и ряд противопоказаний для этого исследования, поэтому перед записью на процедуру мы рекомендуем проконсультироваться с врачом.
Учитывая рост частоты онкологических заболеваний, после 40 лет мы всем настоятельно советуем проходить гастроскопию 1 раз в 5 лет (при отсутствии патологии).
Своевременно выполненная гастроскопия может спасти Вашу жизнь!
Подготовка к гастроскопии
Вы не должны принимать пищу за 8-10 часов до исследования. Накануне исследования лёгкий ужин должен быть не позднее 19 часов.
Желательно, за 2 часа до исследования, принять 30 мл эспумизана в форме сиропа.
До исследования необходимо воздержаться от курения.
В случае необходимости, до 7 часов утра, в день исследования, возможен приём лекарственных препаратов (например, средства от давления).
Если вы планируете выполнять исследование под внутривенным наркозом, обсудите подготовку с врачом.
Колоноскопия (ФКС)
Задачей этого вида обследования просвета и слизистой оболочки толстой и конечной части тонкой кишки является выявление воспалительных заболеваний кишечника, полипов, дивертикулов и исключение опухолей.
Основные показания для назначения колоноскопии это:
Помните, что своевременно выполненная колоноскопия может спасти Вашу жизнь!
Способы подготовки к колоноскопии
Качественная подготовка является важнейшей составляющей этого обследования. Начать готовиться желательно за трое суток (бесшлаковая диета).
С этой целью из рациона необходимо исключить:
Можно есть перед колоноскопией:
В настоящее время существуют различные препараты, применяемые для подготовки к колоноскопии.
Подготовка с помощью препарата «Фортранс»
Приготовление раствора препарата: содержимое одного пакетика высыпать в 1 л воды и хорошо размешать до полного растворения.
Аналогичным образом готовят необходимое количество раствора (3-4 л). Для получения 4 л раствора препарата Фортранс необходимо растворить содержимое 4 пакетиков в 4 л воды. Для улучшения вкуса раствор лучше принимать охлажденным.
Подготовка с помощью препарата «Мовипреп»
Для приготовления одного литра раствора препарата необходимо содержимое одного саше А и одного саше Б растворить в небольшом количестве воды, затем довести объем раствора водой до одного литра. Для приготовления второго литра раствора препарата необходимо содержимое оставшихся второго саше А и второго саше В растворить в небольшом количестве воды, затем довести объем раствора водой до одного литра.
Общая доза составляет 2 л раствора препарата Мовипреп. Раствор нужно поделить на два приема (1 л накануне вечером и 1 л утром в день проведения процедуры). Если исследование планируется выполнять под наркозом, 2 л раствора препарата необходимо принять накануне вечером. Приготовленный раствор следует выпить в течение 1-2 ч. Во время прохождения курса подготовки настоятельно рекомендуется дополнительно употребить 1 л другой жидкости (вода, бульон, фруктовый сок без мякоти, безалкогольные напитки, чай, кофе без молока).
Если Вам планируется выполнение исследования под наркозом, обязательно согласуйте схему приёма препаратов с врачом.
Эндоскопическое отделение Токсовской больницы
С 2016 года эндоскопическое отделение выделено как самостоятельное структурное подразделение Токсовской районной больницы. Отделение укомплектовано квалифицированным персоналом и оснащено современным цифровым видеоэндоскопическим оборудованием японского производства (Olympus, Pentax).
Особое внимание отводится инфекционной безопасности для пациента. Эндоскопическое отделение оснащено автоматическими моечными машинами в которых используются современные дезинфицирующие средства. Это позволяет свести к минимуму риск возможного инфицирования во время исследования.
Методики
Современное оборудование, квалифицированный и доброжелательный персонал позволяют быстро и точно произвести своевременную диагностику.
Пациентов, желающих пройти исследование на платной основе, приятно удивят демократичные цены.
На отделении эндоскопии работает слаженный коллектив с многолетним опытом работы.
Анализ крови на антитела к короновирусу
Вакцинация препаратом «М-М-P II»
Для профилактики кори, паротита и краснухи. Сохранение уровня антител в крови более 11 лет.
Ликвидация любых аномалий зубов, восстановление эстетики и полноценных функций
Вакцинация детей «Инфанрикс Гекса»
От дифтерии, столбняка, коклюша, гепатита В и полиомиелита
Фгдс колоноскопия что это такое
«Мы можем больше, чем думают наши пациенты. Даже некоторые коллеги не всегда знают, на что мы способны», — рассказывает Алексей Петкевич, врач-эндоскопист с 22-летним стажем. На его счету — несколько тысяч эндоскопических процедур и операций, благодаря которым его пациенты не попали на операционный стол к хирургам. Об особенностях проведения гастро- и колоноскопий, скрининге и профилактике колоректального рака, возможностях его лечения в РКМЦ — в интервью со специалистом.
Алексей Алексеевич Петкевич. Врач-эндоскопист, заведующий эндоскопическим отделением Республиканского медицинского клинического центра. Стаж работы — 22 года. В РКМЦ — с 2010-го. До этого 12 лет работал врачом Полоцкого онкологического диспансера.
“Главное правило такое: если у человека заболел живот и он не может объяснить себе причину боли, обязательно нужно обратиться к врачу”
— У нас в отделении мы проводим два основных исследования: гастроскопия и колоноскопия, — начинает разговор Алексей Алексеевич. — Немного реже, потому что бронхопульпомонология не наш профиль, делаем бронхоскопию. Это значит, что эндоскоп вводится в просвет бронхиального дерева, и мы можем увидеть многое: и опухоли, и сужения, и инородные тела.
Сегодня эндоскопия очень сильно продвинулась вперед. Мы можем больше, чем думают наши пациенты. Даже некоторые коллеги не всегда знают, на что мы способны. В тех случаях, где раньше были все показания для хирургического лечения, сейчас мы можем помочь эндоскопически.
— Недавно мы работали с пациенткой, у которой был очень сложный холедохолитиаз. В желчном протоке был обнаружен огромный камень, который сформировался после удаления желчного пузыря. Размер камня — около двух сантиметров, его невозможно было зацепить эндоскопической корзиной. В разных клиниках девушке не раз пытались помочь, проникнув в желчный проток через двенадцатиперстную кишку. Но не смогли, потому что случай был действительно непростой.
Мы решили провести довольно сложную процедуру: рассекли фатеров сосочек иглой, проникли туда холангиоскопом [дочерний эндоскоп, который вводится в основной. — Прим.], нашли камень. Затем лазером разрушили его на мелкие части, которые смогли достать обычными корзинами.
В целом, сегодня это довольно развитая ветвь эндоскопии, которая открывает массу возможностей. По сути, мы отбираем работу у хирургов, что идет на пользу пациентам: при хирургических операциях процент осложнений на порядок выше.
— Что обычно приводит человека на эндоскопические обследования?
— Я бы разделил эндоскопию с точки зрения профилактики и лечения на две большие группы: на ту, где для эндоскопии нет показаний, и ту, где они есть.
«Показана без показаний» — так по-другому можно назвать скрининг. У нас в клинике развит скрининг толстой кишки. Мы проводим ее исследование без показаний или наличия симптомов пациентам от 50 лет. Хотя, я думаю, этот нижний порог будет сдвигаться до 45 лет.
Если показания к гастро- или колоноскопии есть, то на эти процедуры, как правило, пациентов отправляют терапевты, гастроэнтерологи или хирурги. Сам пациент не должен назначать себе эндоскопию.
Какие симптомы обычно приводят людей к врачу? По пищеводу — это нарушение глотания, по желудку — боли вверху живота. По толстой кишке — запоры, поносы, кровь в кале. Падение гемоглобина может быть симптомом как заболевания желудка, так и толстой кишки. В этом случае тоже показано эндоскопическое исследование. Пересказывать можно долго.
Поэтому главное правило такое: если у человека заболел живот и он не может объяснить себе причину боли, обязательно нужно обратиться к врачу.
Боли в животе, нарушение пищеварения, потеря аппетита или усиленный аппетит — все это может быть показанием для исследования. Но дифференцировать боль — это забота врача. Пациент не может поставить себе диагноз. Он будет только читать статьи в интернете и находить один диагноз страшнее другого.
Гастроскопия: когда назначают, сколько длится процедура, как у ней подготовиться и зачем делать биопсию
— Поговорим о гастроскопии. Сделать эту процедуру, которую по-обывательски называют «глотнуть зонд», бывает не всегда просто. С какими сложностями вы сталкиваетесь и как их решаете?
— Есть пациенты, у которых сильно выражен рвотный рефлекс или они психологически не готовы к этому исследованию. Некоторые бывают настолько напряжены, что они в принципе не могут пройти исследование без наркоза. В таких случаях выручает внутривенная анестезия. Пациент спит, врач делает процедуру. Все проходит спокойно.
— А кто решает, делать ли анестезию?
— Пациент вместе с врачом. Бывает, на первичном приеме человек не знает, что у него может быть подобная реакция. И, когда он приходит на исследование, напряженное состояние может стать сюрпризом для всех. Чтобы не навредить пациенту, мы останавливаем процедуру и даем рекомендацию на поднаркозную эндоскопию. Перед ней пациент должен обследоваться и подготовиться. В нашей клинике проблем с этим нет.
— Сколько времени длится процедура под анестезией?
— Столько же, сколько и без нее. Осмотр желудка, например, длится около 7 минут.
Некоторые пациенты просят: «Сделайте мне по-быстрому». Но это неправильный подход. Ее надо делать столько, сколько нужно, чтобы осмотреть все зоны желудка, сделать сканирование в узком спектре освещения, оценить состояние слизистой, выявить подслизистые образования, сужения или сдавления желудка и так далее. При быстром осмотре грубую патологию выявить можно, но для всего, что менее заметно, нужен более детальный осмотр.
— Какие правила перед процедурой гастроскопии должен соблюдать пациент?
— В первую очередь, он должен быть натощак. Из желудка пища уходит в среднем через шесть часов — от 4-х до 8-ми. Есть у пациентов есть сужения или язвенные рубцы, тогда этот период растягивается до 12 часов.
Обычно мы рекомендуем не есть после 18 часов накануне вечером, пить можно. Утром — ни пить, ни есть. Желудок должен быть пустым.
— Чем опасен завтрак или легкий перекус перед процедурой?
— Во-первых, остатки пищи мешают исследованию. Во-вторых, они действительно небезопасны для пациента. Если происходит рвота, человек может случайно вдохнуть пищу, из-за чего развивается пневмония..
Врачи с опытом могут отличить только что съеденную пищу от той, которая находилась в желудке много часов, как бы противно это ни звучало для обывателя. Мы видим, что некоторые люди забывают о правиле и надеются «как-нибудь проскочить». Но это действительно опасно, особенно, если они вводят в заблуждение анестезиолога. Если под наркозом у пациента происходит незамеченная рвота, это чревато даже смертью.
Поэтому у нас есть правило: если мы заходим с зондом в желудок и видим, что там есть пища, то сразу же достаем эндоскоп и прекращаем исследование, потому что это опасно не только для здоровья, но и для жизни пациента.
— Всегда ли при гастроскопии делают биопсию? От чего это зависит?
— При обычной эндоскопии, если мы не видим показаний для расширенной биопсии, материал берется из двух зон: из антрального отдела и тела желудка. Это необходимо для того, чтобы оценить наличие хеликобакторных инфекций и атрофии (истончение слизистой желудка), которая в будущем может привести к злокачественному процессу.
Всегда ли проводится биопсия? Мы настаиваем, чтобы это было всегда. Исключение — когда пациенты находятся на препаратах, которые снижают свертываемость крови. Иначе это может привести к кровотечению.
Бывает, мы не делаем биопсию при отказе пациента. У него есть такое право.
Колоноскопия: как перебороть страх, зачем делать анестезию, как готовиться к исследованию
— С 50 лет белорусы попадают под скрининговую программу колоректального рака и должны проходить колоноскопию. Верно?
— Да. С 2014-го по 2018-й год на базе нашего центра проводилась научно-исследовательская работа. Это была большая программа скрининга и вторичной профилактики колоректального рака в Беларуси, для которой мы взяли лучший мировой опыт. Ее итогом стало создание приказа, благодаря которому в стране внедряется скрининг рака толстой кишки.
Причем из всех локализаций рака этот скрининг можно назвать самым сложным — в части его организации и проведения.
— Хотя бы из-за психологического барьера. Одно дело — взять кровь из вены, другое — сделать колоноскопию, при которой зонд вводится через задний проход. Кроме этого, исследуется кал на скрытую кровь. Это значит, нужно самостоятельно взять образец. Для многих это труднопереступаемый психологический барьер.
Плюс к этому, для проведения колоноскопии кишку необходимо подготовить — отмыть ее от кала. Это тоже не всегда просто. Если кто-то готовился, поймет сразу. Если нет, то вот как это выглядит: нужно выпить 4 литра препарата и пережить спровоцированную диарею.
Уговорить людей на эти процедуры непросто. Когда мы работали над программой, каждый пятый человек отказывался от бесплатного участия в ней.
— Человек в 50 лет, который подпадает под скрининг колоректального рака, проходит колоноскопию. Если ничего не выявлено, когда нужно делать ее в следующий раз?
— Первичная колоноскопия делается в 50 лет. По ее результатам определяется, через сколько нужно провести процедуру в следующий раз.
Если кишка абсолютно чистая, врач ничего не обнаружил — следующую колоноскопию необходимо делать через 10 лет. Если находятся полипы, то период зависит от их количества и морфологического состояния. В среднем — от 3 до 5 лет.
Каждый год колоноскопию делают лишь тем, у кого есть генетическая предрасположенность к раку толстой кишки. Этих пациентов всего 10 процентов.
Молниеносного течения рака не бывает. Доказано наукой: если в кишке ничего не найдено, если ее слизистая чистая, без аденом, то за 10 лет человек от рака не умрет. И даже если через 10 лет что-то появится, то он будет курабельным, поддающимся лечению. Этот стандарт придумали не мы — его практикуют в США и Европе.
— Ваш коллега, онкохирург Юрий Слободин говорит о том, что сейчас темпы развития колоректального рака такие, что он может выйти на первое место. Вы тоже наблюдаете эту тенденцию?
— Конечно. У каждого третьего пациента мы выявляем аденому (полип). Это сильный показатель для оценки работы эндоскописта в частности и эндоскопического отделения в целом. Если он на уровне ниже 20 процентов, значит, эндоскопист работает некачественно.
Наш средний показатель по скрининговой программе, то есть среди пациентов, которым не нужно было делать колоноскопию по показаниям, — около 35 процентов. Что интересно, примерно такой же показатель и в группе пациентов 45-50 лет.
— Полипы — это предшественники колоректального рака?
— По-другому их называют аденомами. Считается, что это промежуточная стадия между здоровой слизистой и раком. У аденомы есть две степени дисплазий: низкая и высокая. Следующий шаг — это рак.
— Если пациенту нет 50 лет, по каким показаниям ему могут назначить колоноскопию?
— Когда у человека есть необъяснимые запоры, поносы, выделение крови с калом, снижение гемоглобина или находят объемные новообразования в брюшной полости, метастазы без первичного очага.
— Всегда ли колоноскопия проходит под анестезией?
— Есть группа пациентов, которым можно сделать колоноскопию действительно безболезненно. Но, к сожалению, далеко не всем.
Я уже 22 года работаю врачом-эндоскопистом и не раз вступал в дискуссию с более молодыми коллегами, которые говорят, что «да, можно всем без наркоза». На что я отвечаю так: «К вам просто не пришел пациент, которому вы не смогли ее сделать». Я провел более 11 тысяч колоноскопий и, наверное, имею права сказать это.
Большинству пациентов нужно делать колоноскопию под анестезией или под седацией. Пациент должен быть спокоен на процедуре. Тогда, соответственно, будет спокоен и доктор. Всё вместе это означает, что уровень диагностики получится выше. Когда врач устает от нервозности пациента, у него замыливается глаз. Это повышает вероятность не заметить мелкую патологию. Иногда помогают медсестры. Наши уже настолько опытные, что порой они видят полипы раньше врача. Я счастлив, что работаю с такими коллегами. И это совершенно не унижает мое достоинство как врача.
— То есть анестезию применяют в тех случаях, когда невозможно провести процедуру без психологического напряжения?
— Скажем так: у нас около 90 процентов процедур проходят под внутривенной анестезией. Это самый высокий показатель. Мы первыми наладили такой поток. У нас есть палата пробуждения и все условия, чтобы пациент был защищен, а мы могли делать процедуру безболезненно.
При первой колоноскопии я не могу спрогнозировать, как поведет себя пациент. И не смогу дать гарантию, что «вот этого пациента я сделаю без боли, а этого — с болью». С анестезией я точно знаю, что пациент будет спокоен.
А в целом, пациентов, которые пишут в интернете, что колоноскопия — это ужасно больно, процентов 5-10. Человек, которому сделали процедуру и ему было не больно, вряд ли начнет писать отзывы и станет распространяться, что ему делали колоноскопию.
— Сколько длится эта процедура?
— Все зависит от навыка и уровня квалификации специалиста. Как и везде, на одну и ту же работу разным людям нужно разное количество времени.
Я могу выполнить колоноскопию за период от 20 до 40 минут. Но это не значит, что все могут так. Можно сделать и за 15 минут, если кишка подготовлена и она анатомически не изменена. Японский стандарт — 5 минут туда, не менее 10 минут обратно. Больше можно, и это приветствуется. Как ни парадоксально звучит, но при наличии опыта и замечательной аппаратуры время на процедуру у нас увеличивается. Потому что реально мы видим более сложные вещи, которые незаметны на эндоскопах предыдущих поколений. Если мы находим мелкие полипы, которые не вызывают сомнений о наличии инвазивного рака, то сразу же их удаляем. То есть пациент не уходит на второй круг — с повторной подготовкой к колоноскопии, четырьмя литрами препарата и так далее.
Если сомнения насчет полипов есть, берем биопсию, чтобы исследовать образование на наличие раковых клеток.
— Правильно ли я понимаю, что полип рано или поздно преобразуется в рак?
— Не всегда. По данным разных источников, доброкачественное новообразование толстой кишки преобразуется в злокачественное в 8-15 процентах случаев. Но если мы нашли аденому, то ее нужно убирать. Оставлять ее даже с 8-15-процентным риском мы не будем.
— Из-за чего доброкачественное новообразование становится злокачественным? Просто потому, что у него такой «жизненный цикл»? Или на это могут повлиять какие-то факторы?
— Факторов масса. Первое — питание. Сегодня мы не можем представить нашу жизнь без «химии». Все, что мы съели, в конечном итоге превращается в кал. Естественно, все съеденные вещества будут отдаваться по ходу движения в желудочно-кишечном тракте. Дольше всего они задерживаются в толстой кишке. Соответственно, там они больше всего проявляют свою агрессию.
Если мы станем питаться продуктами, в которых меньше вредных химических веществ, вероятность получить какие-либо новообразования будет меньше. Если же постоянно закидывать в свой кишечник копчености, жиры и тому подобное, то ситуация окажется обратной.
Кстати, у курильщиков очень высокий риск рака толстой кишки. Как это объяснить, пока сам не знаю. Но при исследованиях в группах курильщиков заболеваемость раком толстой кишки выше.
Вообще, рак толстой кишки шагает по планете семимильными шагами. В 2014-м году мы готовили статью, в которой были данные, что ежегодно от рака толстой кишки в мире умирает 600 тысяч человек. Через пять лет это число преодолело отметку в 800 тысяч. И это при наличии скрининговых программ во многих странах мира. Заболеваемость и смертность растет. Хотя есть страны, среди них США, в которых снижается и смертность от рака толстой кишки, и заболеваемость.
— У вас в отделении есть возможность вести запись самого исследования. Для чего?
— Во-первых, чтобы при необходимости пересмотреть запись с хирургом и спланировать медицинскую тактику.
Также мы можем записать исследование и показать его, на случай, если возникнут вопросы, что мы что-то не увидели.
Бывает, пациенты едут еще куда-то консультироваться. Например, в Израиль. Они берут записи и показывают их другим врачам.
— Что можно причислить к осложнениям при эндоскопических исследованиях и операциях?
— У эндоскопии есть два грозных осложнения: это кровотечения и перфорации.
У меня были перфорации даже на самых маленьких полипах, когда я не ожидал, что это произойдет. Мы анализировали ситуации, находили причины. В медицине нужно относится с уважением к любой патологии, потому что когда врач начинает думать, что он стал кем-то больше, чем просто врач и человек, то происходит нечто грозное.
Всегда нужно помнить, что мы простые люди, которые могут ошибиться на ровном месте. В любой момент нужно быть к этому готовым. Наиболее ценная клиника и наиболее ценный врач тот, который умеет не просто оперировать, а выходить из сложных ситуаций. Специально мы их не провоцируем, но, если что-то случилось, это становится ценнейшим опытом. Как в авиации, все инструкции написаны кровью. У нас примерно так же.
— Эндоскопия — это больше, чем думают даже ваши коллеги, сказали вы вначале. Она дает больше возможностей и меньше осложнений.
— И переносится легче, и пациенты восстанавливаются быстрее, чем при хирургическом вмешательстве.
Ведь, например, при холецистите дольше заживает не место удаленного желчного пузыря, а разрезанный живот. Лапороскопические и миниинвазивные операции позволяют этого избежать.
— Как принимается решение: человека оперирует хирург либо с ним будет работать врач-эндоскопист?
— Хирургам мы всегда успеем отдать. Поэтому по максимум работаем с пациентом, делаем все возможное с арсеналом инструментов, которые у нас есть.
Если же видим, что у нас больше нет возможности продолжать эндоскопическое лечение, то отдаем пациента хирургам.
— Какие операции делают врачи-эндоскописты?
— В первую очередь, подслизистые десекции. Если нет инвазии — проникновения в мышечную пластинку слизистой, то можно удалить и злокачественную опухоль. В основном идет борьба с опухолями, в которых есть дисплазия высокой степени, то есть когда остается один шаг до злокачественной опухоли, но она еще мягкая и ее можно отслоить. Но работать нужно ювелирно. Впрочем, как и в любом своем деле.