Фланки живота что это
Фланки живота что это
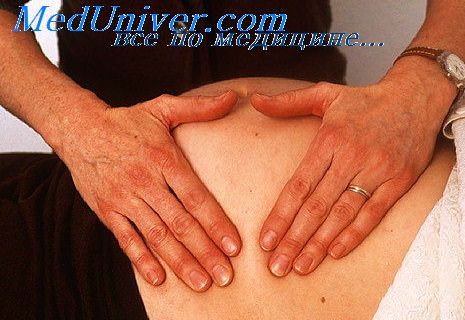
Нормально только в правом фланке при фланковой пальпации мы можем прощупать спускающийся во время вздоха нижний край правой доли печени и редко flexuram coli dextram; исследование левого фланка нормально дает отрицательный результат, т. е. мы ничего не прощупываем.
Но в том случае, если замечается патологически низкое расположение органов, благодаря их опусканию, или же эта органы увеличены в объеме вследствие какого-нибудь процесса в них, эта фланковая пальпация в стоячем положении позволяет найти эти изменения подчас значительно легче, чем при исследовании фланков в лежачем положении.
Особенно пригодной является эта пальпация для нахождения опущенных и увеличенных почек и опухолей, развивающихся из изгибов ободочной кишки. Этим исследованием мы заканчиваем исследование больного в стоячем положении и переходим к исследованию в горизонтальном положении. Однако же, в некоторых случаях, когда необходимо следить за увеличением или уменьшением объема живота, наприм., при асците или при опухолях, бывает полезно произвести измерение окружности живота.
В таком случае измерение обычно производится посредством измерительной ленты, разделенной на сантиметры, в трех плоскостях: первое — непосредственно под реберным краем, второе — на уровне пупка и третье—посредине между пупком и лобком. В редких специальных случаях к этому присоединяют измерения расстояний между основанием мечевидного отростка и пупком (distantia xyphoumbilicalis) и между пупком и лобком (distantia puboumbilicalis).
Что касается исследования брюшной полости в стоячем положении рентгеновскими лучами, то этот метод занимает среди других способов физического исследования весьма небольшое место и ограничивается, главным образом, осмотром купола диафрагмы и определением ее формы, конфигурации, степени ее подвижности и уровня ее стояния.
Конечно, для диагностики некоторых заболеваний результаты этого исследования огромны, как, например, для диагностики под диафрагмальных абсцессов, поддиафрагмального эхинококка печени, газового нарыва, фиксации печени и т. д., но широкого значения исследование Х-лучами без предварительного наполнения желудка и кишек какими-либо контрастными массами значения не имеет и применяется, главным образом, для диагностики заболеваний отдельных и притом преимущественно полостных органов.
Видеть органы брюшной полости, их контуры и определять формы и положение при обыкновенном исследовании в громадном большинстве случаев не удается в виду сравнительно одинаковой проходимости этих органов для Х-лучей. Только при переполнении желудка и толстых кишек газами иногда удается видеть на экране некоторые отделы их и при растяжении петель кишек, содержащих газ, расположенных около края печени и селезенки, определять границы этих органов. Следовательно, только случайное обстоятельство дает возможность сделать на основании рентгеновского исследования заключение об изменениях в печени и селезенке.
Правда, были сделаны попытки улучшить осмотр брюшной полости и посредством Х-лучей при помощи вдувания стерильных газов (О и N), но этот метод в виду его сложности (Gotze, Rautenberg) мало еще привился в клинике. Однако же, исследование при помощи Х-лучей в стоячем положении каждого органа в отдельности в настоящее время практикуется широко. О нем будет речь при изложении частной методики и диагностики брюшной полости, но исследование брюшной полости в целом пока почти не практикуется.
Научная электронная библиотека
Ганцева Х. Х., Поздеева Э. Д., Ишмухаметова А. Н., Тюрин А. В., Явгильдина А. М., Хусаинова Л. Н.,
2.2.4. Исследование органов брюшной полости
Поскольку доминирующее значение в исследовании органов брюшной полости занимает система пищеварения, описание этого раздела обычно начинают с данных осмотра ротовой полости, а затем переходят к результатам исследования живота.
Язык: величина (обычный, увеличенный), влажность (умеренная, сниженная, повышенная, саливация), выраженность сосочкового слоя (сосочки отчетливые, сглажены, умеренно выраженные), налет (распространенность, выраженность, цвет), наличие трещин, язвочек на языке, «географический язык», отпечатки зубов по краям языка, хантеровский глоссит.
Десны: без особенностей, кровоточат, изъязвлены, гиперемированы.
Зубы: здоровые, поражены кариесом, зубные протезы, цвет поверхности зубов.
Мягкое и твердое небо: окраска (обычная, желтушная; бледное, гиперемированное), геморрагии, налеты.
Миндалины: величина, цвет, разрыхленность, наличие налета, гнойных пробок, состояние лакун, крипт.
Запах изо рта: обычный, уринозный, фруктовый (запах ацетона), гнилостный, зловонный.
С практической целью исследование живота целесообразно проводить в следующей последовательности: осмотр, перкуссия, аускультация, поверхностная (ориентировочная) пальпация, методическая глубокая скользящая пальпация по методу В.П. Образцова – Н.Д. Стражеско. Отдельно проводится исследование живота в горизонтальном и вертикальном положениях пациента.
● форма живота (обычной конфигурации, отвислый, выпячен, втянут, «лягушачий»);
● симметричность (обе половины симметричны, не симметричны, наличие локальных асимметрий, выпячиваний, втяжений);
● пупок (выпячен, втянут, наличие грыжевых выпячиваний);
● участие в акте дыхания (активно, пассивно участвует, не участвует);
● кожные покровы (цвет, пигментации, характер растительности, рубцы, полосы беременности, сыпи, расширения сосудов: флебэктазии, телеангиоэктазии, «голова медузы», «сосудистые звездочки», грыжи, видимая перистальтика);
● изменение формы живота в вертикальном положении.
Описываются результаты перкуссии живота лежа на спине, на боку и в вертикальном положении пациента характер перкуторного звука в различных участках живота (высокий, низкий, притупленный, тимпанический), свойства перкуторного звука в области фланков и его изменения в зависимости от перемены положения тела, особенности перкуторного звука над правой реберной дугой; определение свободной жидкости в брюшной полости методом поколачивания (симптом флюктуации), определение уровня жидкости в брюшной полости в вертикальном положении пациента.
Описываются результаты выслушивания живота: наличие (отсутствие) кишечных шумов, их выраженность, характер, шум трения брюшины.
Поверхностная (ориентировочная) пальпация (paIpatio) живота
Степень напряжения мышц брюшной стенки (отчетливо выражена, снижена, локальная резистентность мышц). Определение признаков раздражения брюшины (симптом Щеткина-Блюмберга) и перкуторной болезненности в эпигастрии (симптом Менделя); определение грыжевых колец (локализация, величина, болезненность), поверхностно расположенных опухолей, болезненных участков. Обнаруженные изменения описываются соотносительно к топографическим областям живота.
Методическая глубокая скользящая пальпация живота по методу В.П. Образцова – Н.Д. Стражеско
Последовательно описываются свойства отрезков толстой кишки (сигмовидной, слепой, восходящий, нисходящий отделы и горизонтальная часть поперечно-ободочной кишки). Следует отметить, что перед определением свойств горизонтального отрезка поперечно-ободочной кишки определяется положение нижней границы желудка (указать результаты определения границы при помощи четырех методов: пальпаторно, по шуму плеска, перкуторно, аускультативно). Затем отмечаются пальпаторные особенности большой кривизны желудка и привратника.
Далее оцениваются пальпаторные особенности нижнего края печени по окологрудинной и срединноключичной линиям справа (выступание из-под реберной дуги (в см), свойства прощупываемого края: мягкий, твердый, острый, закругленный, гладкий, бугристый, чувствительный, болезненный); симптомы Ортнера, Кера и др. Наличие болезненности при надавливании в области желчного пузыря, френикус-симптом, точки иррадиации желчного пузыря, а также данные пальпации (прощупываемость, форма, величина, подвижность, болезненность, консистенция) селезенки.
Написание этого раздела заканчивается изложением результатов исследования почек (в горизонтальном и вертикальном положениях больного) и мочевого пузыря. При прощупываемости почек необходимо отметить форму, болезненность, подвижность, консистенцию пальпируемого края, симптом поколачивания (отрицательный, положительный, одно-, двусторонний); болезненность (имеется, отсутствует) при надавливании в надлобковой области.
При осмотре полости рта: язык обычной величины и формы, розового цвета, суховат, сосочки сглажены, на боковой поверхности языка отмечаются отпечатки зубов. Передняя поверхность языка, преимущественно у корня, покрыта налетом серо-желтого цвета. Зубы целы, некоторые из них поражены кариесом. Десны разрыхлены, легко кровоточат при надавливании на них пальцем через внешнюю сторону щеки; на внутренней поверхности десны в области правого клыка определяется эрозия размером 0,2×0,3 см. Мягкое и твердое небо розового цвета, без видимых налетов, пятен или изъявлений. Миндалины гипертрофированы, разрыхлены, гнойные пробки не определяются.
Живот обычной формы и конфигурации, существенно не изменяющийся при переходе из горизонтального в вертикальное положение. Обе половины живота симметричны, активно участвуют в акте дыхания, локальных выпячиваний, втяжений в области передней брюшной стенки не обнаружено. Пупок умеренно втянут. Расширения подкожных вен и капилляров не отмечено. Визуально перистальтические волны не определяются. Кожа живота бледнорозового цвета, в эпигастральной области определяется гиперпигментированные пятна по типу мраморной пигментации (следы от частого применения грелок); растительность по женскому типу. В правой подвздошной области определяется рубец размерами 0,5×8 см (след от перенесенной операции – аппендэктомии). Грыжевые выпячивания не определяются.
При поверхностной (ориентировочной) пальпации живот мягкий, безболезненный; опухолевидных образований не обнаружено, резистентность мышц передней брюшной стенки выражена умеренно. Симптомы Щеткина-Блюмберга и Менделя отрицательны.
При методической глубокой скользящей метод пальпации по методу В.П. Образцова – Н.Д. Стражеско обнаружено: сигмовидная кишка прощупывается в левой повздошной области в виде гладкого, эластичного, на протяжении 12 см, умеренно болезненного, не урчащего цилиндра шириной 2–3 см, слегка смещаемого (на 2–3 см) в обе стороны; слепая кишка пальпируется в виде гладкого, умеренно упругого и подвижного (на 2–3 см), чувствительного и слегка урчащего цилиндра шириной 3–4 см; конечный отрезок подвздошной кишки пальпируется в виде безболезненного цилиндра толщиной около 1 см, гладкого и умеренно урчащего; червеобразный отросток пальпировать не удалось; восходящий и нисходящий отделы толстой кишки пальпируются в виде гладких, безболезненных, не урчащих, умеренно подвижных цилиндров шириной 2–3 см; нижняя граница желудка определена методами пальпации, перкуссии и аускультоперкуссии и / или аускультоаффрикции, расположена на 2 см выше пупка. Поперечно-ободочная кишка пальпируется в виде умеренно болезненного, слегка урчащего цилиндра шириной 3–4 см. Привратник пальпируется в виде гладкого тяжа меняющейся упругости. Шум плеска (симптом Василенко) обнаружить не удалось.
При пальпации нижний край печени острый, гладкий, с ровными контурами, умеренно болезненный, на 1 см выступает из-под нижнего края правой реберной дуги по срединноключичной линии. Положительный симптом Ортнера. Определяется болезненность при пальпации в области анатомического расположения желчного пузыря. Обнаружен правосторонний френикус-симптом.
Перкуторно поперечник селезенки определяется между 9 и 11 ребрами по левой передней подмышечной линии. Пальпаторно нижний край селезенки определить не удалось.
Почки при исследовании в горизонтальном и вертикальном положениях пальпировать не удалось. Симптом Пастернацкого – отрицательный с обеих сторон. При надавливании в надлобковой области болезненность не определяется. Мочеточниковые точки не реагируют.
При перкуссии живота в гипогастральной области и в области флангов отмечается высокий тимпанит, в эпигастральной области – тимпанический характер перкуторного тона с более ясным оттенком. Над правой реберной дугой сохранен тупой звук. При изменении положения тела характер перкуторного тона существенно меняется. Свободная жидкость в брюшной полости методом флуктуации не определяется.
При аускультации живота над областью кишечника отчетливо выслушиваются кишечные шумы. Шум трения брюшины не обнаружен. Шумы над аортой на уровне пупка не выслушиваются.
Что такое деформация передней брюшной стенки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Маншетов В. В., пластического хирурга со стажем в 16 лет.
Определение болезни. Причины заболевания
Эстетическая деформация передней брюшной стенки — несоответствие мысленного образа формы живота настоящему его состоянию.
Идеальная форма живота у женщины представляется нам следующей. Втянутые боковые поверхности (фланки) туловища, которые переходят в паховые и пояснично-крестцовую области, подчеркивая талию. Боковые поверхности живота плавно переходят в желобки, идущие от реберных дуг до паховой связки по полулунной линии с двух сторон. Ниже пупочного кольца слегка выпуклая поверхность переходит в менее выпуклую поверхность выше пупочного кольца. Последняя по срединной линии от мечевидного отростка до пупочной области разделена не выраженным и сглаженным желобком.
Изменения передней брюшной стенки в норме происходят с течением возраста, на степень их выраженности влияет характер и режим питания, обмен веществ и гормональный фон (при беременности), индивидуальные особенности организма. Кроме того, к изменениям формы живота могут приводить травмы и заболевания. Все причины деформации брюшной стенки можно разделить на прямые и косвенные.
Косвенными причинами являются:
К прямым причинам деформации живота относят:
Классификация и стадии развития деформации передней брюшной стенки
Согласно классификации опущения тканей передней брюшной стенки (абдоминоптоз) в положении стоя по A. Matarasso различают следующие степени: [1]
I степень (минимальная) — растяжение кожи без формирования кожно-жировой складки;
II степень (средняя) — формирование небольшой кожно-жировой складки, которая четко свисает в позе «ныряльщика»;
III степень (умеренная) — кожно-жировой фартук в пределах фланков, свисающий в вертикальном положении, «pinch» менее 10 см;
IV степень (выраженная) — кожно-жировой фартук в пределах поясничной области, «pinch» более 10 см, сочетание с кожно-жировыми складками в подлопаточных областях.
Осложнения деформации передней брюшной стенки
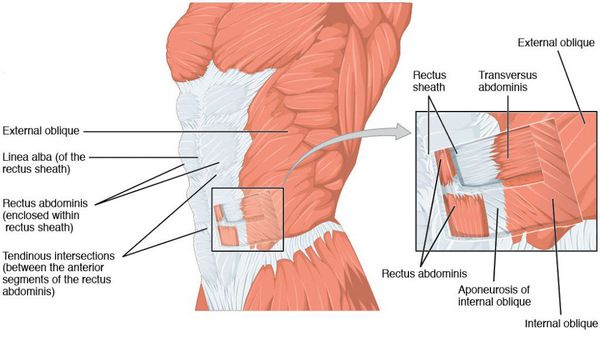
Диастазом (расхождением) прямых мышц живота называют ослабление и расширение более 2 см белой линии, что приводит к увеличению расстояния между прямыми мышцами живота. Показанием к операции является расширение белой линии более 4 см. [2] Внешне диастаз мышц проявляется как продольное валикообразное выбухание по срединной линии в средних и верхних отделах живота при напряжении прямых мышц и увеличении внутрибрюшного давления.
Грыжа передней брюшной стенки — это хронически развивающийся дефект в мышечно-апоневротическом комплексе живота с выходом органов из брюшной полости без её разгерметизации. Выглядит грыжа в виде выпячивания на поверхности живота, при этом возможно чувство дискомфорта, боли в ее области при ходьбе, беге и других физических нагрузках. По происхождению грыжи бывают врожденные и приобретенные (первичные, послеоперационные, рецидивные). [3] Причинами грыжевой болезни и ослабления белой линии являются сочетание факторов, основным из которых является увеличение внутрибрюшного давления (физические нагрузки, частый кашель и хронический запор, беременность и др.). Ослабление структуры и защитной функции мышечно-апоневротического комплекса у больных с ожирением развиваются из-за снижения репаративных процессов, развития дистрофии мышечной ткани, разрыхления соединительной ткани (сахарный диабет, дисплазия соединительной ткани). [4]
Диагностика деформации передней брюшной стенки
В диагностике учитываются конституциональные, половые, возрастные, особенности брюшной стенки и внутренних органов живота. Оценивают конфигурацию живота при осмотре в выпрямленном положении стоя с поднятыми руками на плечи и фиксированным поворотом по часовой стрелке, а также в позе «ныряльщика» и лежа.
Пальпаторно оценивается тургор и эластичность кожи передней брюшной стенки. Состояние подкожной клетчатки оценивается пробой щипка «pinch», а также измерением объемов талии и бедер. Диагностировать диастаз прямых мышц живота удобно в положении пациента лежа. При этом необходимо попросить его приподнять верхний плечевой пояс и голову с опорой на локтевые суставы. Оценка слабых участков брюшной стенки позволяет выявить грыжевые дефекты. Более детально изучить состояние тканей возможно инструментальными методами обследования (УЗИ мягких тканей передней брюшной стенки и компьютерная томография).
Лечение деформации передней брюшной стенки
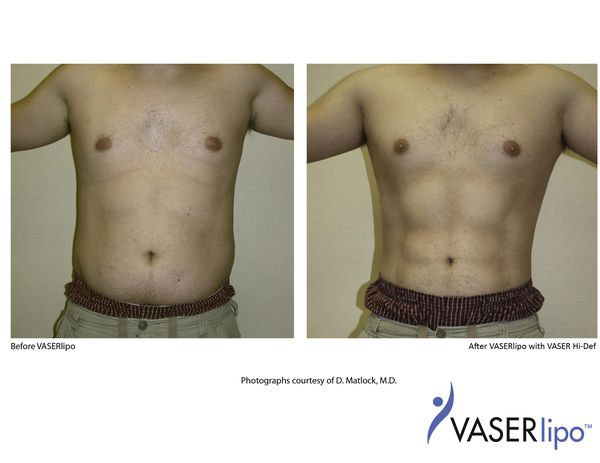
Предоперационная разметка выполняется в день операции в вертикальном положении. С целью профилактики хирургической инфекции за 30 минут до операции вводятся антибиотики широкого спектра действия (цефалоспорины III поколения). Деформация передней брюшной стенки I-II степени (A. Matarasso), без изменений в мышечно-апоневротическом комплексе живота, позволяет корректировать объём подкожной клетчатки и придать желаемое очертание посредством липосакции. Липосакция — одно из популярных направлений в пластической хирургии, количество данных операций в мире увеличивается. Одним из наиболее современных методов липосакции является ультразвуковая, или VASER («Vibration Amplification of Sound Energy at Resonance») липосакция, явными преимуществами которой являются: эффект сокращения кожи после процедуры, возможность её гравировки (детальной проработки рельефа), более глубокая коррекция фигуры, сохранение высокой жизнеспособности жировых клеток для липофилинга, короткий восстановительный период. Суть технологии основана на фрагментации жировой ткани за счет кавитации тумесцентного раствора (метод тумесцентной липосакции был описан в 1985 г. Джеффри Кляйном и Патриком Лиллисом и основан на введении в область операции раствора Кляйна, состоящего из физиологического раствора, раствора адреналина и лидокаина).
Процедура VASER (липосакция) состоит из трех этапов: инфильтрация, эмульгирование жира и аспирация. На этих этапах используются специальные инструменты: канюли инфильтрации и аспирации, ультразвуковые зонды. Интраоперационно после инфильтрации жировые клетки обрабатываются энергией ультразвука в специальном режиме. За счет эффекта кавитации раствора высвобожденная энергия отделяет клетки жира от стромы и друг от друга, что способствует более легкой их аспирации и уменьшению агрессии процедуры на окружающие ткани. При этом мембрана самих адипоцитов во время фрагментации остается неповрежденной, что повышает их приживление после проведения липофилинга.
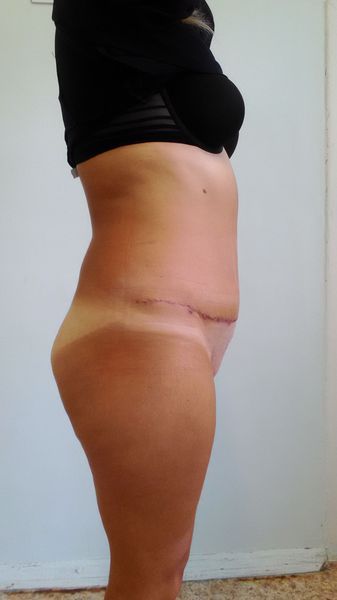
Пластика живота — одна из самых частых операций в эстетической и общей хирургии. Успех эстетической пластики передней брюшной стенки во многом зависит от грамотного выбора и соблюдения технологии выполнения операции. С учетом индивидуальной подвижности кожно-жирового слоя хирург размечает линию хирургического доступа, предполагаемые границы иссечения тканей, срединную линию. Хирургическое вмешательство проводится под наркозом и заключается в мобилизации подкожной клетчатки с кожей передней брюшной стенки, иссечении кожно-жирового фартука, восстановлении целостности живота.
Классическая абдоминопластика включает в себя коррекцию кожно-жирового лоскута с пересадкой или формированием искусственного эстетического пупка, работу на мышечно-апоневротическом слое. Для более выразительной коррекции линии талии, при абдоминоптозе III-IV степени (A. Matarasso), классическая абдоминопластика может быть дополнена липосакцией фланков и поясничной области. После операции длительность пребывание пациента в клинике определяется индивидуально, она обычно составляет от 3 до 5 суток. На 7-10 сутки после операции снимают послеоперационные швы. Полный курс реабилитации длится 2 месяца, при этом послеоперационное компрессионное белье необходимо носить постоянно 1 месяц, затем ежедневно по 12 часов в сутки. В этот период исключаются физические нагрузки.
Правильно выполненный эстетический послеоперационный шов обычно располагается в виде тонкой линии на уровне кожи внизу живота в поперечном направлении, это позволяет его непринужденно закрыть нижним бельем. Пупок — это естественного происхождения втянутый рубец, который расположен в области пупочного кольца. Искусственно сформированный пупок представляется нам в виде вертикально расположенного овальной формы, небольшого воронкообразного углубления передней брюшной стенки. Он должен находиться по срединной линии и равноудален между мечевидным отростком и лобком или на 3 см выше линии, соединяющей передние верхние ости тазовых костей. При этом малозаметным является расположенный внутри послеоперационный шов, который прикрепляет невысокий столбик пупка к его воронке.
Выявление грыжевых дефектов, диастаза прямых мышц живота предполагает их устранение во время операции. Наличие грыжи у пациентов с абдоминоптозом существенно увеличивают травматичность абдоминопластики необходимостью закрытия грыжевого дефекта брюшной стенки. Применение сетчатого протеза позволяет перераспределить и тем самым уменьшить нагрузку на слабые места передней брюшной стенки, что значительно уменьшает риск рецидива грыжи. В протезирующей герниопластике вентральных послеоперационных грыж выделяют технологии SUBLAY, ONLAY, INLAY. Окончательно выбор метода герниопластики определяется интраоперационно в зависимости от состояния тканей передней брюшной сотенки, размеров грыжевых ворот, степени натяжения тканей при сопоставлении краев грыжевого дефекта.
ONLAY технология подразумевает сшивание дефекта передней брюшной стенки край в край с расположением и фиксацией сетчатого протеза над апоневрозом.
SUBLAY технология заключается в размещении сетчатого протеза предбрюшинно или на задние листки влагалищ прямых мышц живота, после чего края апоневроза сшивают край в край над протезом.
INLAY метод — синтетический протез фиксируют к тканям, образующим грыжевые ворота, при этом сетка является продолжением тканей брюшной стенки. Важной особенностью данной методики является предотвращение контакта сетки с органами брюшной полости для предотвращения образования между ними спаечных сращений и кишечных свищей. Для этого используют ткани грыжевого мешка. Для протезирующей герниопластики более предпочтительной является технология SUBLAY. Этот метод исключает контакт сетчатого протеза с подкожной клетчаткой и органами брюшной полости, что, в свою очередь, снижает риск возникновения осложнений (серома, спаечные сращения с органами брюшной полости, кишечные свищи), сохраняет возможность адекватного устранения диастаза прямых мышц живота. [4]
Использование различных доступов, варианты размещения сетки и её фиксации требует не только подробных знаний классической и эндоскопической анатомии передней брюшной стенки, но и соответствующего технического оснащения операционной, высокой квалификации хирурга.
Прогноз. Профилактика
В раннем послеоперационном периоде со стороны послеоперационной раны передней брюшной стенки возможны варианты развития следующих осложнений: серома, гематома, нагноение, краевые некрозы кожи и подкожной клетчатки.
Серома — скопление свободной жидкости (экссудата) между тканями в послеоперационной ране. К причинам образования серомы относят: большую площадь отслойки подкожной клетчатки с повреждением кровеносных и лимфатических сосудов, отсутствие оттока экссудата, остаточное пространство и (или) смещение слоев раны при движении. При этом нарушение лабораторных показателей (гипокальциемия) сопровождаются более длительным серомообразованием. Скопление экссудата в ране ведет к разобщению прилежащих друг к другу раневых поверхностей и препятствует их срастанию, создает условия для развития гнойных осложнений. Профилактикой образования сером в послеоперационной ране является: адекватное дренирование большой послеоперационной раны, ношение компрессионного белья или бандажа, нормализация показателей гомеостаза.
Гематома. Диагностировать гематому послеоперационной раны помогают УЗИ мягких тканей передней брюшной стенки, пункция толстой иглой и аспирация её содержимого. При получении лизированной крови её удаляют с последующим УЗИ контролем. При возникшей гематоме проводят разведение краев раны, удаление свертков крови и дренирование раны. Назначают антибактериальные и противовоспалительные препараты, физиолечение. [4]
Нагноение, краевой некроз послеоперационной раны. Для профилактики инфекционных осложнений пациентам за 1 час до операции проводят антибиотикопрофилактику. Для улучшения микроциркуляции, уменьшения отека и стимуляции репаративных процессов со 2-х суток на область заживления проводится воздействие переменным магнитным полем низкой частоты. В течение 3-5 суток после операции все пациенты получают антибиотики широкого спектра действия. При нагноении послеоперационной раны, краевых некрозах кожи и подкожной клетчатки лечение проводится по принципам гнойной хирургии. [4]
С целью профилактики легочных осложнений после операции проводят дыхательную гимнастику, раннюю активизацию пациента, ингаляции. Профилактика ТЭЛА включает в себя переменную пневмокомпрессию во время операции, эластическую компрессию нижних конечностей и введение антикоагулянтов после операции до полной активизации пациента.