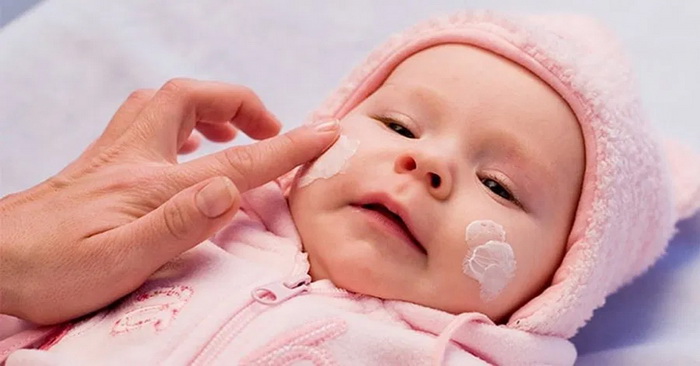
Сыпь на лице у грудничка чем лечить
Чем мазать диатез у ребенка и стоит ли это делать
Диатез – это не просто аллергия, а предрасположенность организма к возникновению заболеваний и патологических реакций, которые проявляются преимущественно в детском возрасте. Это особое состояние, сопровождающееся склонностью ребенка:
При диатезе наблюдается неадекватный ответ организма на обычные воздействия (раздражители) окружающей среды. Но такие реакции возникают при неблагоприятном сочетании сразу нескольких провоцирующих факторов: погрешностей в питании, нерационального режима, неправильного ухода, частых инфекций и пр.
Самый часто встречающийся тип диатеза – экссудативно-катаральный. Именно он проявляется в форме аллергического дерматита. Первые признаки появляются уже в 3-6 месяцев и может оставаться до 1-2 лет, когда у большинства детей все симптомы диатеза проходят.
Основные признаки, которыми проявляется экссудативно-катаральный диатез:
Один из методов лечения диатеза – местная терапия
В комплексное лечение диатеза включает местную терапию в виде мазей и гелей. Их должен назначать только специалист, причем он подходит к этому вопросу очень серьезно, поскольку в появлении признаков диатеза главная роль отводится аллергенам, воздействующим на кожу ребенка.
Какие препараты часто входят в список назначаемых врачом:
Стоит учитывать, что мази – не основной способ лечения диатеза, поскольку они никак не воздействуют на причину. Местная терапия идет как вспомогательный метод. Основу же лечения должны составлять диета, правильный уход, исключение контакта с аллергенами.
Гормональные мази при диатезе
Особую группу местных препаратов, применяемых при диатезе, составляют гормональные мази. Их используют, если негормональные средства не помогают. Гормональные препараты имеют более серьезный состав, включающий гормональные компоненты – глюкокортикоиды. Это стероидные гормоны, синтезируемые корой надпочечника. Среди них наиболее распространены:
Такие вещества оказывают следующие эффекты:
Гормональные средства оказывают более быстрое действие, но при этом имеют и более внушительный список побочных эффектов. По этой причине немногие гормональные мази разрешены для детей, и к ним стараются прибегать в крайних случаях, когда состояние ребенка запущено, и он страдает от зуда, больших очагов повреждения и прочих неприятных симптомов.
В перечень гормональных препаратов, применяемых при диатезе, входят:
В чем опасность применения гормональных мазей при диатезе
Ввиду того, что у детей величина соотношения площади поверхности и массы тела больше, чем у взрослых, они больше подвержены риску возникновения побочных эффектов от гормональных препаратов. При длительном применении существует риск нарушений роста и развития. По этой причине детям назначают минимальные дозы мазей, а также короткие курсы. К примеру, Адвантан нельзя использовать дольше 4 недель.
Есть и другие особенности использования гормональных мазей, связанные с небольшой площадью поверхности тела ребенка. Например, мазь Белодерм используют очень осторожно и ни в коем случае не наносят под подгузник, поскольку из-за повышенной всасываемости активных компонентов увеличивается риск развития серьезных побочных эффектов.
Не менее важно с осторожностью наносить гормональную мазь в области складок тела. В этих местах мазь всасывается активнее и может оказывать на организм системное действие, т. е. попадать в кровоток и влиять изнутри.
В случае с гормональными мазями также важно:
Чем еще мажут диатез
Многие родители прибегают к использованию народных методов лечения. По совету близких и знакомых они делают ванночки с чередой или ромашкой, крахмальные ванны, выполняют различные примочки и готовят мази на основе детского крема. Но подобные методы могут не только не помочь, но и оказать противоположное действие. Любой используемый ингредиент может стать для организма аллергеном, и тогда симптомы диатеза только усилятся и состояние усугубится.
Что делать при диатезе у ребенка
Местная терапия с применением мазей – одна из составляющих комплексного лечения. Но как гормональные, так и негормональные препараты должен назначать врач индивидуально для каждого малыша с учетом особенностей протекания диатеза.
Самолечение в такой ситуации не просто неэффективно, но и опасно для здоровья ребенка. Поэтому лучше обратиться к грамотным специалистам. В «ПсорМак» работают врачи с большим опытом лечения диатеза.
Мы комплексно подходим к диагностике и лечению, а для местной терапии используем мазь, изготовленную по собственной рецептуре без добавления гормонов. Она помогает нашим пациентам нашей клиники уже более 25 лет, поэтому мы гарантируем полное излечение без побочных эффектов. Обратитесь к нам на консультацию, чтобы мы могли приступить к решению вашей проблемы.
Гормональная сыпь у новорожденных и грудничков: признаки и лечение
У новорожденного ребенка в организме происходит ряд изменений на всех уровнях. Они регулируют функции работы органов, как настройки. Гормональная сыпь у новорожденных (неонатальный цефалический пустулез) – один из этапов адаптации к новым условиям внешней среды. К этому надо быть готовыми, а не поднимать панику из-за появления высыпания. Временное явление пугает молодых родителей внезапным развитием и неизвестной первопричиной. На приеме у доктора можно определить характер сыпи, устранить бактериальную или инфекционную природу возникновения и получить рекомендации по уходу за малышом. Гормональная сыпь на лице новорожденного – частое явление, которое не несет в себе скрытых угроз для здоровья.
Гормональная сыпь у грудничка и причины возникновения
В первые недели после рождения у 30-35% младенцев появляются симптомы характерных высыпаний. Неонатальный цефалический пустулез называют еще нежным определением «цветение новорожденных». Молодые родители могут услышать еще такие варианты: акне или угри младенца, милия, трехнедельная сыпь. Это все названия одного и того же диагноза. Гормональная сыпь преимущественно возникает в конце первой недели жизни, но типичные временные рамки могут быть раздвинуты до 3 месяцев. Основные причины возникновения:
Механизм развития в организме
Гормональная сыпь у ребенка напрямую зависит от гормонов матери. Накопленные в организме эстрогены в избыточном количестве после рождения должны вывестись из организма, а гормональный фон нормализироваться. Под воздействием этого же фактора, включая андрогены надпочечников, происходит активизация работы сальных желез. Они активно продуцируют излишний подкожный жир. Кожный покров и поры не успевают справляться с поступающим количеством. Это приводит к закупорке пор и фолликулов. А размножение дрожжеподобных грибов способствует развитию воспалительного процесса. В 52% случаев в мазках определялся вид Malassezia. Все процессы тесно взаимосвязаны между собой.
Симптомы и признаки
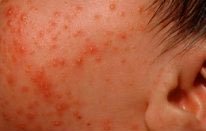
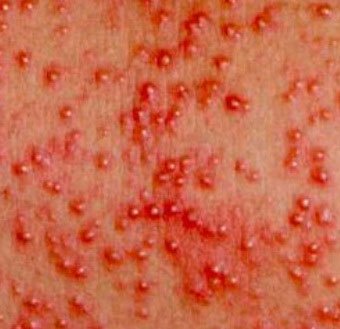
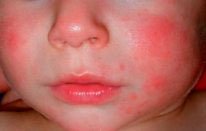
Первые признаки можно заметить с первых дней крохи. Самый пик проявления припадает на 5-7 день. Выглядит гормональная сыпь у грудничка по-разному. В основном это пятна красного цвета с белой головкой по центру. Прыщики могут иметь желтоватый или белесый оттенок, еле возвышаясь над кожным покровом. Высыпания локализуются в основном на лбу, носу, подбородке, на ушах, в области грудной клетки, но в более сложных случаях могут быть на спине и других частях тела. Комедоны закрытого типа бывают немногочисленные, проявляясь в виде отдельных образований. Возможно их слияние в небольшие пятна. Важный момент состоит в отсутствии зуда и болевых ощущений. Гормональная сыпь у новорожденных сопровождается рядом характерных признаков:
Когда следует обратиться к врачу
Гормональная сыпь не причисляется к разряду болезней. По своей сути она безопасна. Пройти может за несколько дней, но не во всех случаях. Бывает, что требуется 1,5-2 и даже 6 месяцев для полного очищения кожи от папул. В зависимости от состояния здоровья высыпания могут мигрировать и периодически обостряться. Как быстро и когда проходит гормональная сыпь у грудничков – это зависит от оперативности самовыведения эстрогенов из организма. Насторожить родителей должны отличающиеся внешние признаки трехнедельной сыпи, а также затяжной период излечения. Максимум до 1 года гормональный фон ребенка должен прийти в норму, а все проявления сойти на нет. Обратиться к педиатру или дерматологу в АО «Медицина» (клиника академика Ройтберга) в ЦАО необходимо, если сроки выздоровления превышены. Сыпь при гормональном сбое у детей старше года приравнивается уже к патологическим состояниям.
Как отличить от аллергии
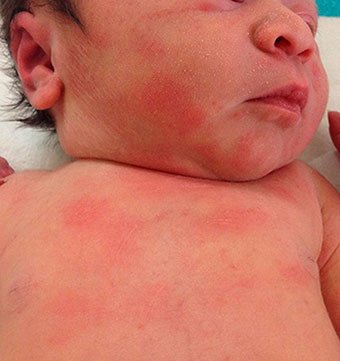
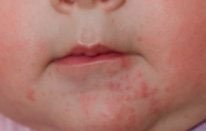
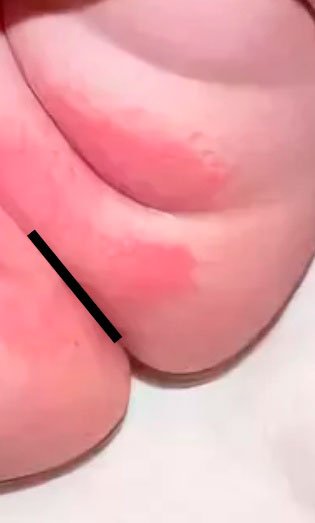
У детей аллергия бывает контактной и пищевой. Определить их можно по локализации и времени проявления. Контактная аллергия возникает на коже только в тех местах, где был контакт с раздражителем. Примером может быть подгузник. В местах контакта с его материалами по ножкам, в складках, на ягодицах, пояснице появляются высыпания без четких границ. Пятна красного цвета могут сливаться в обширные площади поражения. Для аллергии характерно также чувство зуда и соответственно беспокойство ребенка. К этому могут присоединиться насморк, конъюнктивит, капризность и др. Пищевая аллергия возникает в течение суток после употребления аллергенного продукта. Проявляется в виде шершавых пятен на щеках, напоминая нездоровый румянец. Гормональная сыпь у ребенка подобных проявлений не имеет.
Как отличить от инфекции
Корь, розеола, ветряная оспа, краснуха, скарлатина – болезни, которыми лучше переболеть именно в детстве. Для каждой из них характерно определенное расположение высыпаний в сопровождении специфических симптомов. Гормональная угревая сыпь не имеет с этими заболеваниями ничего общего. Она протекает без изменения температуры тела, смены аппетита и режима сна. Инфекция охватывает большую площадь кожного покрова, может локализоваться в разных местах одновременно. Для инфекционных высыпаний характерно следующее:
Гормональная сыпь у младенцев: лечение
По медицинским меркам гормональная сыпь у новорожденных не считается заболеванием. Это означает, что специального лечения это временное явление не требует. Показать ребенка педиатру или дерматологу нужно обязательно для подтверждения диагноза, но заниматься самолечением не стоит. В АО «Медицина» (клиника академика Ройтберга) доктора проведут осмотр, при необходимости сделают лабораторные анализы (соскоб, мазок). В период появления и обострения высыпаний важно соблюдать гигиенические правила. Ни в коем случае нельзя заниматься устранением закрытых комедонов, чтобы не допустить инфицирования. В противном случае гормональная угревая сыпь может перейти в стадию нагноения. Это считается уже тяжелым случаем, требуя особого ухода. Сыпь при гормональном сбое после рождения как появилась, так и пройдет самостоятельно. Не рекомендуется проводить и процедуры следующего характера:
Полезные советы для родителей
Гормональная сыпь на лице новорожденного или теле при правильном уходе не доставляет беспокойств. Рекомендуется соблюдать простые правила. Они состоят в ежедневном проведении водных процедур, необходимости принятия воздушных ванн, также необходимо обезопасить ребенка от перегрева. Вспотевшая кожа усложнит процесс заживления и может стать причиной воспалительного процесса в местах поражения кожи. Гормональная сыпь считается физиологическим явлением у малышей, но правильный уход поможет ускорить очищение от нее кожного покрова. Чтобы не вызывать дополнительное раздражение, используйте для стирки гипоаллергенные порошки. Еще один важный момент – ребенок может сам себя поцарапать. Аккуратно подстригайте ногти или используйте специальные варежки-антицарапки.
Как записаться к врачу
Гормональная сыпь лечения не требует, но наблюдать за состоянием малыша лишним не будет. В случае атипичного развития общей картины может потребоваться терапия. АО «Медицина» (клиника академика Ройтберга) расположена в центре Москвы: 2-й Тверской-Ямской переулок, дом 10. Рядом находятся станции метро «Маяковская», «Новослободская», «Белорусская», «Тверская», «Чеховская». Записаться на прием к педиатру можно по телефону: +7 (495) 995-00-33. Доступна опция обратной связи на сайте клиники. В специальной форме нужно ввести свои сведения (имя и номер телефона), после чего администратор перезвонит для уточнения информации о предполагаемом приеме. В клинике принимают доктора разных узких специальностей. Это не только педиатры, но и дерматолог, кардиолог, психолог, иммунолог, аллерголог, невролог, логопед и другие врачи. Маленьким пациентам в клинике уделяют внимание, заботятся об эмоциональном комфорте и применяют передовые технологии для диагностики и инновационные методики лечения.
Сыпи у младенцев
Младенцы щедры на различные высыпания. По «доброй» традиции большинство из них считают аллергическими со всеми вытекающими — строгая диета кормящей маме, перевод на искусственное вскармливание, назначение лечебных смесей На самом деле, истинные аллергические сыпи у младенцев не так уж и часто встречаются. К аллергическим заболеваниям, затрагивающим кожу у младенцев, можно отнести: атопический дерматит, острую крапивницу и отек Квинке. Острая крапивница крайне редка у младенцев- это острая аллергическая реакция в виде своеобразных высыпаний по типу волдырей (как при ожоге от крапивы, отсюда и название), которые внезапно появляются на коже и так же внезапно исчезают не оставляя после себя никакого следа, обычно не существуют на коже дольше суток и сопровождаются выраженным зудом, что проявляется в общем беспокойстве ребенка. Причиной, чаще всего, служат пищевые белки(например, коровьего молока), вирусные инфекции, укусы насекомых и лекарственные препараты (например, антибиотики). В тяжелых случаях может сопровождаться отеком и покраснением мягких тканей лица, шеи, гортани, рук, ног, гениталий или брюшной полости — отеком Квинке, который требует незамедлительной врачебной помощи.
Давайте разберемся, что чаще всего незаслуженно называют аллергией:
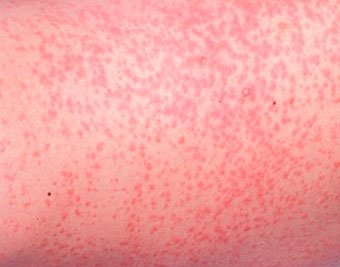
Токсическая эритема новорожденных — преходящая доброкачественная сыпь, точная причина появления неизвестна (возможно, вследствие раздражения кожи факторами внешней среды).
Появляется при рождении или в первые 24–48 часов жизни. Локализация — лицо, туловище, конечности, кроме ладоней и подошв. Исчезает самостоятельно в течение 5–7 дней, иногда, 3 недель. Лечения не требует.
Акне новорожденных (младенческие угри, неонатальный пустулез) — вызваны стимуляцией сальных желез ребенка андрогенами.
Пик высыпаний приходится на неделю жизни. Локализуется чаще на лице, иногда распространяется на волосистую часть головы, реже в воротниковую зону. Разрешаются самопроизвольно. Кожа требует очищения и увлажнения, в некоторых случаях, может потребоваться применение
лечебных кремов.
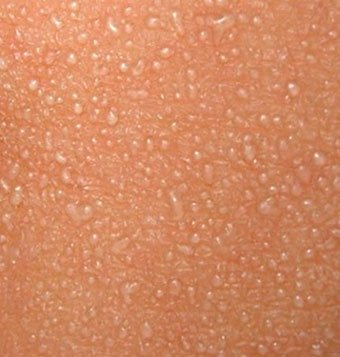
, которая возникает в плохо «вентилируемых» областях в результате закупорки потовых желез. Может возникать в любом возрасте.
Локализация — складки кожи, ягодицы и задняя поверхность туловища, иногда лицо (после сна). В зависимости от глубины поражения бывает — кристаллическая потница, красная потница, глубокая потница (поверхностная).
Длительность сыпи — от нескольких часов до нескольких дней.
Лечение — прохладные водные ванны, воздушные ванны, профилактика перегрева. Для лечения некоторых случаев красной и глубокой потницы могут применяться лосьоны, содержащие каламин и крема с кортикостероидами и антибиотиками.
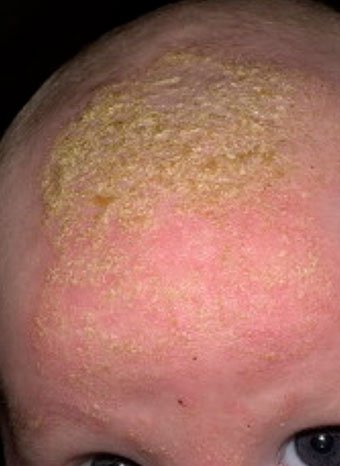
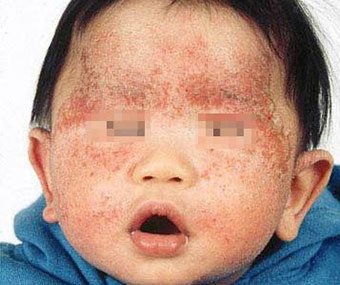
Себорейный дерматит — это кожное расстройство, которое формируется на богатых кожным салом областях. Точная причина неизвестна (определенная роль отводится кожному сапрофиту — грибку малассезия, который хорошо растет и размножается в сальном секрете).
Бывает очагами или распространенный, дерматит с отрубевидными чешуйками, которые на волосистой части головы могут образовывать корку («чепчик», гнейс).
Излюбленная локализация — волосистая часть головы, лицо, складки (!).
Начинаться может с — недели жизни или позже, разрешается спонтанно в течение нескольких недель или месяцев.
Лечение заключается в смягчении корок маслом или кремом с последующим их удалением, увлажнении кожи и, в некоторых случаях, нанесении противогрибковых и противовоспалительных кремов.
Простой контактный неспецифическое повреждение кожи вследствие длительного или многократного воздействия целого ряда веществ — слюна, соки фруктов, пенящиеся средства для ванн, моющие средства (их остатки на стенках ванны) У младенцев слюна зачастую вызывает дерматит в области контакта с соской и в складках шеи.
Как правило, устранение повреждающего агента и кратковременное назначение противовоспалительных кремов быстро приводит к выздоровлению, но некоторые дети настолько чувствительны, что выявить причинный фактор практически невозможно.
Пеленочный дерматит (прототип контактного дерматита) — поражение кожи, которое возникает под воздействием физических (перегрев), химических, ферментативных (контакт с потом, мочой и калом) и микробных факторов. Локализация — область подгузника или прилегания пеленок.
Лечение проводится с использованием аббревиатуры ABCDE (air, barrier, cleansing, diaper, education) — воздух, барьер, очищение, подгузник и обучение родителей. Помогает частая смена подгузников, обмывание кожи и тщательное ее просушивание. Эффективно предупреждает дерматит наложение на чистую кожу средств, полностью ее закрывающих (вазелин, цинковая паста). В упорных случаях могут быть рекомендованы лечебные крема, содержащие кортикостероиды, антибиотики или противогрибковые вещества.
А теперь пару слов об АД:
Атопический дерматит — это хроническое аллергическое воспаление кожи, генетически обусловленное, связанное с потерей кожного барьера и, ввиду этого, сопровождающееся сухостью, зудом и различными высыпаниями. В трети (!) случаев сочетается с пищевой аллергией (самые частые «виновники» — коровье молоко, куриное яйцо, пшеница, рыба, соя, орехи).
Стартует чаще не ранее 3х месяцев жизни.
Самая частая локализация до 2–3 лет — лицо (щеки, лоб, подбородок), выпуклые части конечностей (разгибательные поверхности) и туловище, никогда не бывает у младенцев в складках (!).
Обострения провоцируются различными факторами — стресс, сухой воздух, пот, пища (гистаминолибераторы), инфекции, контакт с табачным дымом, шерстью животных, грубой тканью, остатками моющих средств на одежде
Лечится тщательным уходом за кожей и использованием противовоспалительных кремов.
Существуют еще:
Псевдоаллергические реакции — это реакции внешне сходные с аллергическими (например, различные высыпания), но не являющиеся таковыми, ввиду не иммунного механизма их развития.
Лечение включает диетические рекомендации, уход за кожей, в некоторых случаях, применение антигистаминных препаратов и противовоспалительных кремов.
Клинические проявления атопического дерматита, простого контактного дерматита у высокочувствительных детей и проявление псевдоаллергических реакций бывают очень похожи друг на друга, поэтому основной задачей остается создание «кожного барьера» путем постоянного увлажнения кожи с помощью эмолиентов, купирование обострения противовоспалительными кремами и исключение провоцирующих обострение факторов.
И последнее:
Инфекции кожи — герпесвирусная, стафилококковая пузырчатка, кандидоз тоже бывают у младенцев, не стоит забывать о них. Обратиться ко врачу стоит немедленно, если ребенок вялый, лихорадит, отказывается от груди или бутылочки, высыпания на коже сопровождаются выделением гноя или покрыты гнойными корками, есть пузыри или группа пызырьков, эрозии (нарушение целостности кожи), выраженный отек и покраснение кожи.
Аллергия на щеках у новорожденного
Содержание статьи
Иммунная система ребенка первых лет жизни еще не до конца сформирована, поэтому в это время у детей часто появляется аллергия. Она представляет собой специфическую иммунную реакцию на различные раздражители. К числу наиболее распространенных аллергенов относятся некоторые продукты питания, пыль, шерсть животных, пыльца и многое другое. В результате воздействия одного или нескольких раздражителей у ребенка могут появляться различные симптомы, в том числе кожные, например высыпания на щеках малыша. В результате аллергии нередко появляются покраснение, шелушение, сыпь, сопровождающиеся зудом и другими дискомфортными ощущениями.
Различные виды аллергических реакций на коже и их лечение
Это важно!
Информация, приведенная в этой статье, носит ознакомительный характер. Выявить точную причину аллергического состояния и назначить лечение может только врач после проведения тщательной диагностики. При наличии у новорожденного ребенка симптомов аллергии следует незамедлительно посетить специалиста.
Крапивница
У малыша может возникать сыпь в виде волдырей размером от нескольких миллиметров до нескольких сантиметров. На фоне острой аллергической реакции может развиться отек. Иногда отдельные волдыри сливаются между собой и поражают большие участки кожи.
Врач выбирает курс лечения в зависимости от причины этого состояния. Так, крапивница нередко выступает как реакция на укусы насекомых, лекарственные средства, пыльцу, продукты и пр. Это состояние может быть тесно связано с системными болезнями, а иногда возникает спонтанно. В основе терапии лежит исключение фактора, провоцирующего эту специфическую реакцию. Врач может рекомендовать гипоаллергенную диету, даже если крапивница возникла не из-за продуктов питания. При возникновении реакции на холод, тепло, ультрафиолет нужно надежно защищать кожу малыша от этого фактора. Врач может назначить лечить аллергию на щеках ребенка антигистаминными препаратами.
Контактный дерматит
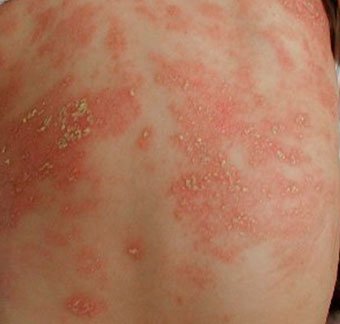
Такая реакция гиперчувствительности сопровождается покраснением и отечностью кожи непосредственно после контакта с аллергеном или через несколько часов. На пораженном участке могут появляться мелкие пузырьки, папулы, мокнущие эрозии. Характерным симптомом аллергии на коже является зуд. По мере затухания воспаления на месте пузырьков и воспалений образуются чешуйки и корки. При хроническом контактном дерматите обычно наблюдается шелушение кожи.
Чтобы остановить у грудничка развитие аллергической реакции, необходимо избегать контакта с веществом-раздражителем. Это могут быть продукты питания, определенные компоненты моющих и косметических средств, сок некоторых растений и т. д. Для лечения красных пятен при аллергии на коже могут использоваться местные противовоспалительные средства в виде кремов, мазей. При выраженном отеке могут быть показаны влажно-высыхающие повязки. В тяжелых случаях для лечения симптомов контактного дерматита применяется системная гормональная терапия.
Дерматит при пищевой аллергии
Аллергическая реакция на различные продукты питания может сопровождаться развитием отеков, появлением на коже высыпаний в виде волдырей, красных пятен, сыпи в виде пустул и папул с серозным содержимым, нередко зудящих. Такие симптомы обычно возникают в течение нескольких минут или часов после употребления в пищу аллергена. В дополнение к поражению кожи возможны тошнота, диарея, проявления реакции гиперчувствительности со стороны дыхательных путей. У совсем маленьких детей пищевая аллергия иногда сопровождается опрелостями в складках конечностей, экземой, наблюдается повышенная сухость или, напротив, влажность кожных покровов.
Чтобы лечить высыпания на коже, необходимо в первую очередь придерживаться элиминационной диеты. В таком случае из рациона исключается продукт, который предположительно вызывает специфическую реакцию (у детей на первом году жизни чаще всего белок коровьего молока). Местная противовоспалительная терапия с использованием кремов и мазей применяется по необходимости. Для облегчения симптомов также нередко рекомендуются современные антигистаминные препараты. Дополнительно могут применяться успокаивающие средства (по назначению врача).
В случае если у ребенка наблюдается пищевая аллергия, врач может рекомендовать соблюдать диету ребенку и матери (уменьшить или исключить из рациона молоко и молочные продукты), если она кормит малыша грудью.
Детям на искусственном вскармливании необходимо назначение лечебных смесей на основе высокогидролизованных (расщепленных) белков, которые не вызывают аллергии и способствуют нормализации функции желудочно-кишечного тракта. Например Nutrilak Пептиди СЦТ, в составе которого также есть такие важные компоненты, как омега-3 и омега-6 жирные кислоты, нуклеотиды и сбалансированный витаминно-минеральный комплекс, рекомендован при аллергии на белок коровьего молока и пищевой аллергии.
Детям также на искусственном вскармливании, но для профилактики аллергии или при ее легких проявлениях (с учетом причинно-значимого аллергена и по согласованию с врачом) существуют специальные гипоаллергенные смеси, например Nutrilak Гипоаллергенный. В состав данной смеси входят лактобактерии L.Rhamnosus LGG ® – пробиотик с доказанной эффективностью профилактики и лечения атопического дерматита и экземы у младенцев. Nutrilak Гипоаллергенный содержит гидролизованный белок, а также бифидобактерии ВВ-12, которые усиливают действие пробиотика и способствуют улучшению баланса микрофлоры.
Холодовая крапивница
Типичным симптомом холодовой крапивницы является покраснение подвергшихся воздействию низких температур участков кожи. На ней появляются волдыри, сопровождающиеся обычно выраженным зудом, жжением. Помимо сыпи, могут наблюдаться отеки лица. Возможны боли в животике. При общем переохлаждении организма младенца в некоторых случаях появляется рвота, снижается артериальное давление.
Поведенческая терапия. Лечение холодовой крапивницы основывается на исключении неблагоприятных воздействий. Малышей нужно одевать строго по погоде, в осенне-зимний период обязательно одевать варежки, ограничить время пребывания на морозе. Для защиты кожи на лице и других открытых участках можно использовать рекомендованные педиатром косметические средства. При индивидуальной чувствительности к низким температурам противопоказаны активные игры на улице в холодное время года в связи с риском тяжелой системной реакции.
Применение лекарственных средств. Для облегчения симптомов и предупреждения развития крапивницы по назначению врача могут применяться противоаллергические средства. Обычно специалисты назначают антигистаминные препараты второго поколения. Терапия с применением местных гормональных и нестероидных противовоспалительных средств может быть рекомендована больным с семейной холодовой аллергией.