Т2ви что это мрт
Т2ви что это мрт
а) Терминология:
1. Аббревиатура:
• Рак предстательной железы (РПЖ)
2. Синоним:
• Аденокарцинома предстательной железы
1. Общая характеристика:
• Важнейшие диагностические критерии:
о МРТ: Периферическая зона (ПЗ): при Т2-темный очаг с ограниченной диффузией; центральная зона: признак «растертого угля» на Т2-ВИ
• Локализация:
о ПфЗ: 70-80%; переходная зона (ПЗ): 20-25%; центральная зона (ЦЗ): 1-5%
• Прицельная биопсия под МРТ контролем и сочетанным МРТ-УЗИ контролем в перспективе улучшает выявление рака предстательной железы высокого риска, однако снижает вероятность обнаружения рака низкого риска по сравнению со стандартной биопсией
2. УЗИ при раке предстателььной железы:
• Серошкальное ультразвуковое исследование:
о Трансректальное ультразвуковое исследование (ТРУЗИ) — метод выбора при выполнении прицельной биопсии для верификации РПЖ, но дает плохие результаты при выявлении и стадировании рака; также используется для УЗ контроля при местной терапии:
— Биопсия под ТРУЗ контролем рассматривается как «слепая» или «неприцельная», поскольку она обычно не нацелена на конкретный очаг
о Классический РПЖ представляет собой гипоэхогенный очаг в ПфЗ; опухоли центральной зоны трудно обнаружить вследствие неоднородности при доброкачественной гиперплазии предстательной железы (ДГПЖ):
— В настоящее время, в связи с более ранним выявлением рака с помощью ПСА, исследования показали, что гипоэхогенные очаги не являются патогномоничными для рака, как считалось ранее
— РПЖ может быть гипоэхогенным (60-70%), изоэхогенным/невидимым (30-40%), редко гиперэхогенным с/без асимметричного выпячивания капсулы или неровности контуров
— Вероятность, что гипоэхогенный очаг является РПЖ, составляет 17-57%
• Цветовая допплерография:
о РПЖ может быть гиперваскулярным; однако отсутствие васкуляризации не исключает Cr, а другие доброкачественные заболевания (например, простатит) также могут быть гиперваскулярными
• Энергетическая допплерография:
о Не имеет преимуществ перед цветовой допплерографией
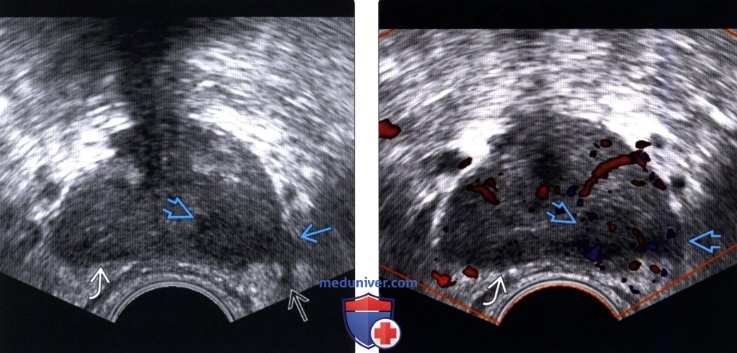
(Правый) При цветовой допплерографии соответствующей области в образовании левой ПфЗ визуализируется локальная гиперваскуляризация. Очаг в правой ПфЗ имеет умеренную васкуляризацию При простатэктомии подтвержден мультифокальный РПЖ (аденокарцинома 5+5 по Глисону) с левосторонним экстрапростатическим распространением и лимфогематогенной и периневральной инвазией. 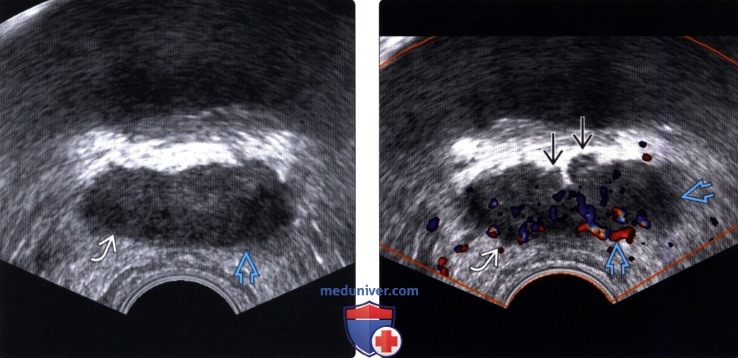
(Правый) На поперечном ТРУЗ срезе на немного более высоком уровне (основания и семенных пузырьков) визуализируется гиперваскуляризация в соответствующих гипоэхогенных очагах правой и левой ПфЗ и СП. Двусторонняя инвазия в СП была подтверждена при простатэктомии. СП инвазия (стадия Т3В) корреллирует с повышенным риском рецидива после лечения. 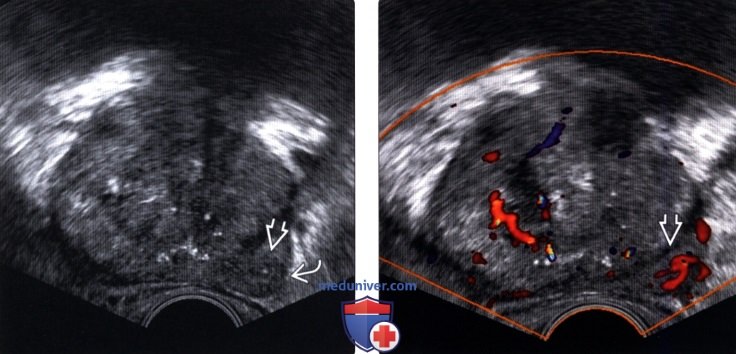
(Правый) При цветовой допплерографии на том же уровне визуализируется гиперваскуляризация в этой области. При гистологическом исследовании после прицельной биопсии был диагностирован локализованный простатит.
3. КТ при раке предстателььной железы:
• Неточный метод выявления рака предстательной железы
• Glazer и соавт. выявили, что опухолевидное контрастирование ПфЗ позволяет заподозрить низкодифференцированный рак (≥Глисон 4 + 3)
• Оценить местное/отдаленное распространение только у пациентов с опухолями среднего и высокого риска:
о Клиническая стадия >Т2b или 3 (по разным классификациям), Глисон >8, ПСА> 10 или 20, или вероятность поражения лимфатических узлов > 20% (на основе номограмм)
4. МРТ при раке предстателььной железы:
• МРТ-наиболее чувствительный метод диагностики рака предстательной железы и установки стадии по Системе Отчетности и Данных Визуализации Предстательной Железы (PI-RADS) от 1 до 5
• Рак предстательной железы лучше всего визуализируется на Т2-ВИ и ДВИ:
о Атипичный низкоинтенсивный сигнал на Т2ВИ при высокоинтенсивном сигнале от ПфЗ в норме, с соответствующим снижением диффузии:
— Дифференцирование темных очагов при Т2 в ПфЗ: кровоизлияние, при биопсии, изменения при гормональной терапии, простатит, атрофия, фиброз
о Признак «растертого угля» в ПЗ: локализованный, однородный очаге низкоинтенсивным сигналом и нечеткими контурами вТ2-режиме
• Т1-ВИ: до введения контраста: исключить кровоизлияние после биопсии; в контрастную фазу: участок гиперваскуляризации, соответствующий очагу, выявленному на Т2/ДВИ
• МРТ используется для стадирования:
о Т-стадии: в пределах органа ( ТЗ); признаки экстрапростатического распространения: выступающий контур предстательной железы, неровные или нечеткие границы, стирание прямокишечно-предстательного угла, асимметрия или инвазия в сосудисто-нервный пучок, семенной пузырек или стенку мочевого пузыря
о Вовлечение тазовых и забрюшинных лимфатических узлов
о Остеобластические метастазы: низкоинтенсивный сигнал как на Т1-ВИ, так и на Т2-ВИ
• Постбиопсийные изменения (например, кровоизлияние, воспаление) могут затруднить интерпретацию МР томограмм предстательной железы при постановке стадии; интервал между биопсией и проведением МРТ с целью установления стадии должен составлять не менее 6 недель
5. Радионуклидная диагностика:
• Сцинтиграфия костей:
о Сканирование костей с Тс-99m МДФ является стандартным методом диагностики костных метастазов: чувствительность 62-89%, специфичность 57%; отражает реакцию остеобластов в компактном веществе кости, не выявляет раннего поражения костного мозга
о Следует выполнять только пациентам с опухолью высокого риска или симптомами поражения костей: клиническая стадия ≥Т2с или 3 (разные классификации), Глисон ≥8, ПСА>10 или 20 или симптомы поражения костей
о ОФЭКТ (однофотонная эмиссионная КТ) с Тс-99m МДФ обладает большей чувствительностью (92%) и специфичностью (82%)
• ПЭТ-КТ:
о Основная роль ПЭТ-КТ заключается в начальном установлении стадии и оценке биохимических рецидивов заболевания; не используется в диагностике или постановке Т-стадии
о ПЭТ-КТ с 18F-ФДГ: ограниченное применение вследствие относительно низкого метаболизма глюкозы при большинстве типов РПЖ
о ПЭТ-КТ с 18F-фторидом натрия (NaF): для выявления костных метастазов; более высокая диагностическая точность, однако, возможно, более дорогой метод, чем сцинтиграфия + ОФЭКТ
о ПЭТ-КТ с 11С-холином: ограниченная доступность, требует наличия циклотрона в клинике; возможность выявления опухоли в неувеличенных лимфоузлах и раннего вовлечения костного мозга; применяется при подозрении на рецидив заболевания
6. Рекомендации по визуализации:
• Важнейшие методы визуализации:
о МРТ-наиболее чувствительный метод диагностики рака предстательной железы и установления стадии
о ТРУЗ-метод выбора при биопсии предстательной железы
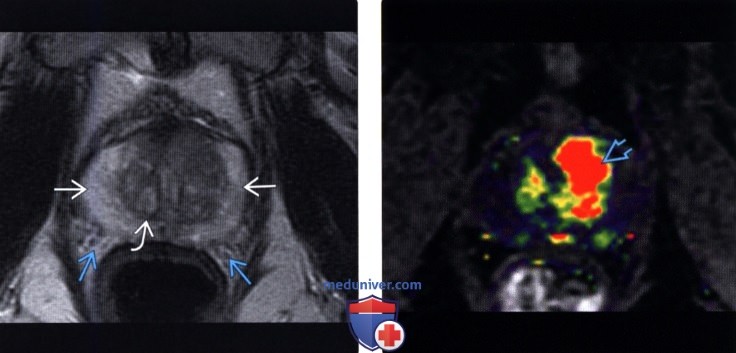
(Правый) Локализованный гомогенный очаг с нечеткими контурами и низкоинтенсивным сигналом на Т2-ВИ соответствует локальной гиперваскуляризации на цветовой карте. 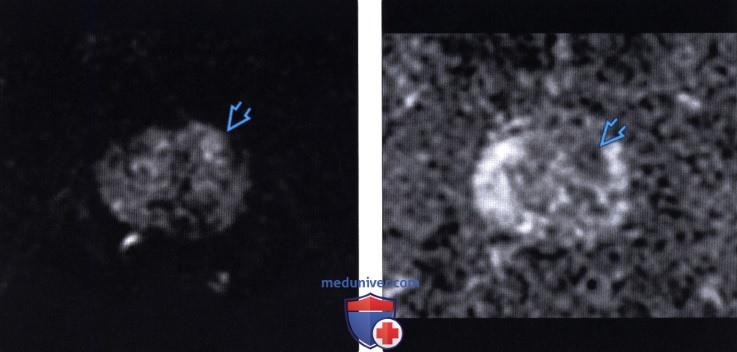
(Правый) На соответствующей ИКД карте визуализируется низкоинтенсивный сигнал. При прицельной биопсии этого очага под сочетанным МР-УЗИ контролем верифицирована аденокарцинома 4+4 по Глисону. 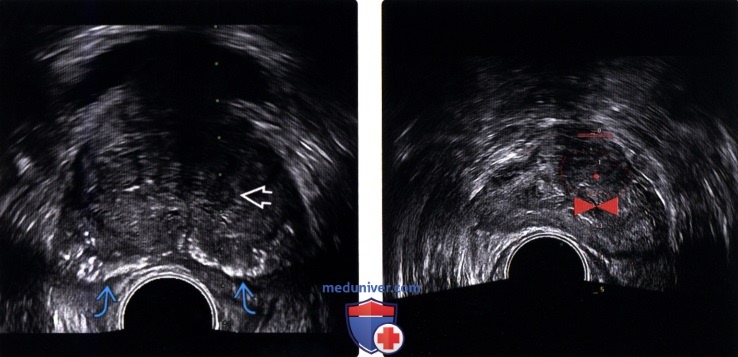
(Правый) На поперечном ТРУЗ срезе у другого пациента в левой ПЗ визуализируется более крупное гипоэхогенное образование (выделено красным). При гистологическом исследовании после прицельной биопсии под сочетанным МР-УЗИ контролем верифицирована аденокарцинома 4+5 по Глисону
в) Дифференциальная диагностика рака предстательной железы:
1. Доброкачественная гиперплазия предстательной железы:
• Гиперплазия ПЗ и периуретральных желез; гетерогенное, узловое увеличение железы ± кистозная дегенерация, кальцинаты
2. Простатит:
• Острый и хронический простатит может имитировать рак предстательной железы
• ПфЗ: может вызывать ↓ сигнал на Т2ВИ и карте измеряемого коэффициента диффузии (ИКД); также может быть гиперваскулярной
3. Атрофия:
• В норме при старении или хроническом воспалении
• Обычно клиновидные очаги ↓ Т2 сигнала и умеренно ↓ ИКД на картах указывают на потерю железистой ткани (однако обычно сигнал не такой низкий, как при раке)
4. Фиброз:
• Может развиваться в исходе воспалительного процесса, при визуализации имеет клиновидную или лентовидную форму с низкоинтенсивным сигналом на Т2-ВИ
5. Простатическая интраэпителиальная неоплазия (ПИН):
• Дисплазия эпителиального слоя предстательной железы
• Тактика ведения низкодифференцированной ПИН является спорной; диагноз РПЖ при повторной биопсии аналогичен таковому у мужчин, у которых при исходной биопсии изменения не выявлены
6. Атипия (или атипическая мелкоацинарная пролиферация [АМАП]):
• Описательный термин: когда результаты тонкоигольной биопсии, очень подозрительны на РПЖ, но не удовлетворяют критериям РПЖ
• При других отрицательных показателях требуется повторная биопсия в динамике, так как примерно у 40% мужчин с атипией при повторной биопсии будет диагностирован РПЖ
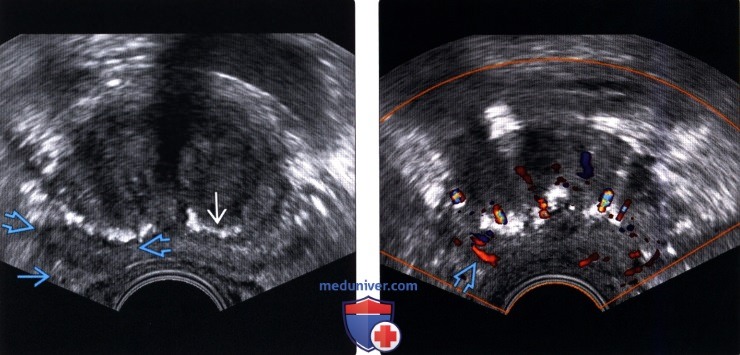
(Правый) На соответствующем УЗ срезе с цветовой допплерографией в гипоэхоген-ном очаге правой ПфЗ визуализируется локальная гиперваскуляризация При прицельной биопсии этого участка верифицирована аденокарцинома 3+3 по Глисону 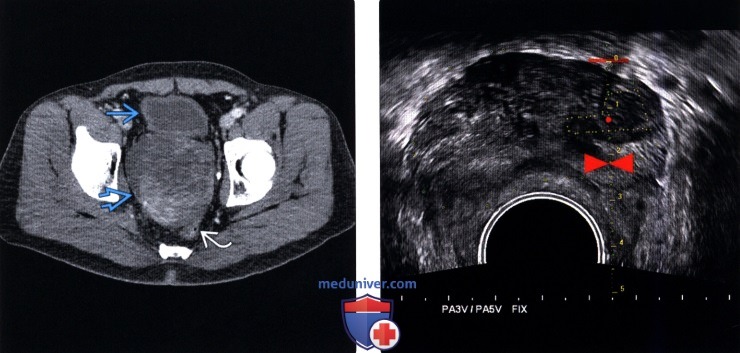
(Правый) На поперечном трансректальном УЗ срезе в левой ПЗ визуализируется локализованное гипоэхогенное образование (частично выделено желтой пунктирной линией). Разметка соответствует ходу иглы при биопсии. При гистологическом исследовании после биопсии под МР-УЗИ контролем верифицирована аденокарцинома 4+4 по Глисону 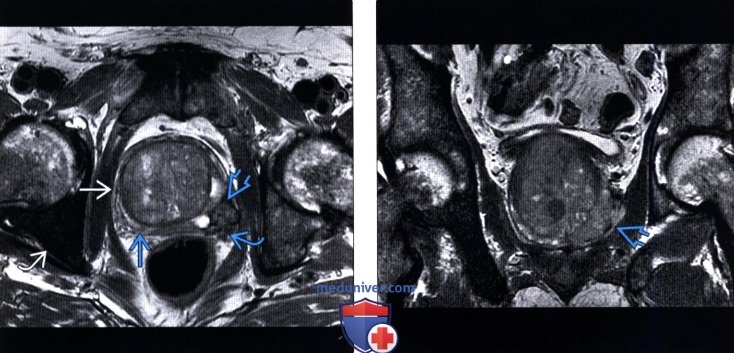
(Правый) На фронтальном Т2-МР срезе у этого же пациента визуализируется образование в левой ПфЗ с экстра простатическим распространением в левую мышцу, поднимающую задний проход; рак предстательной железы 3-й стадии.
1. Общая характеристика:
• Этиология:
о Неизвестна: вклад вносят возраст, гормоны, окружающая среда и генетические факторы
• Наиболее распространенная некожная злокачественная опухоль в западном мире, вторая по распространенности причина смерти от рака среди мужчин
3. Микроскопия:
• 95% опухолей-ацинарная аденокарцинома
г) Клинические особенности:
3. Эпидемиология:
о Гетерогенное заболевание, и большинство мужчин с раком предстательной железы (РПЖ) в конечном итоге умирают от других причин
4. Течение и прогноз:
• Пятилетняя относительная выживаемость:
о Локализованный в предстательной железе (стадии I и II по AJCC): почти 100%
о Региональное поражение (III и IV стадии по AJCC без отдаленных метастазов): почти 100%
о Отдаленные метастазы (другие типы рака IV стадии по AJCC = поздние стадии): 28%
• Несмотря на большие объем опухоли и значения ПСА при диагностике, рак ПЗ реже сопровождается инвазией в семенные пузырьки, экстрапростатическим и лимфо- и гематогенным распространением
5. Лечение рака предстательной железы:
• Сложная тактика ведения вследствие трудности точного стадирования и прогноза скорости прогрессирования заболевания
• Разновидности лечения: динамическое наблюдение, таргетированная местная терапия, радикальная простатэктомия, различные формы лучевой терапии, гормональная терапия, химиотерапия, комбинированное лечение
д) Диагностическая памятка. Советы по интерпретации изображений:
• Классическое описание гипоэхогенного очага предстательной железы при РПЖ имеет меньшую ценность в эпоху ПСА, когда рак диагностируют на ранних стадиях; более 30-40% РПЖ не визуализируются при ТРУЗИ
е) Список использованной литературы:
1. Trabulsi EJ et al: Enhanced transrectal ultrasound modalities in the diagnosis of prostate cancer. Urology. 76(51:1025-33, 2010
2. Trabulsi E, Halpern E, Gomella L. Ultrasonography and Biopsy of the Prostate. In Campbell-Walsh Urology (10th ed., pp. 2735-2747). Philadelphia:Saunders.
3. Harvey Q et al: Applications of transrectal ultrasound in prostate cancer. Br J Radiol. 85 Spec No 153-17, 2012
4. Onur R et al: Contemporary impact of transrectal ultrasound lesions for prostate cancer detection. J Urol. 172(2):512-4,2004
5. Wollin DA et al: Guideline of Guidelines: Prostate Cancer Imaging. BJU Int. ePub, 2015
6. Bouchelouche К et al: Advances in imaging modalities in prostate cancer. Curr Opin Oncol. ePub, 2015
Редактор: Искандер Милевски. Дата публикации: 19.11.2019
Расшифровка МРТ головного мозга
Результаты МРТ головного мозга – это серия снимков в нескольких плоскостях, представляющих собой послойные виртуальные срезы толщиной в пару миллиметров, сделанные через исследуемую область. Полная и точная интерпретация снимков магнитно-резонансной томографии – работа врача-рентгенолога, имеющего специализацию в соответствующей области. Задача данного материала – знакомство с основными принципами расшифровки результатов МРТ головного мозга, но не обучение данному процессу.
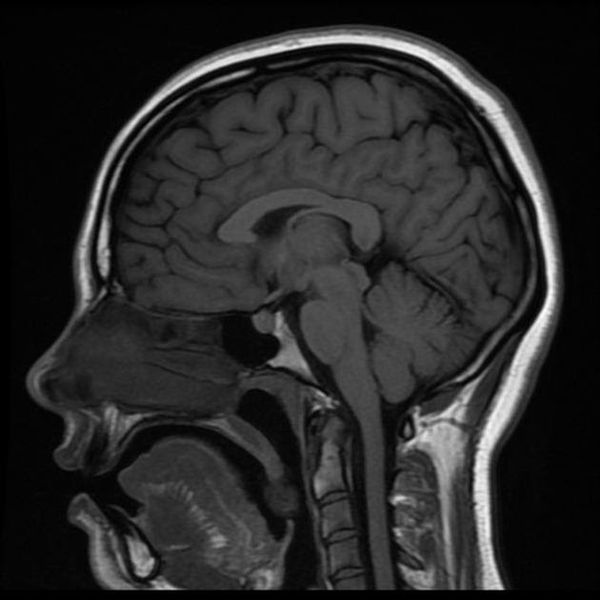
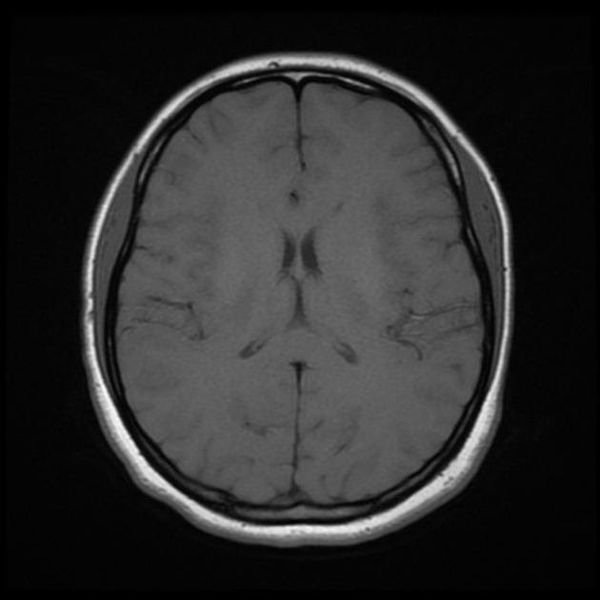
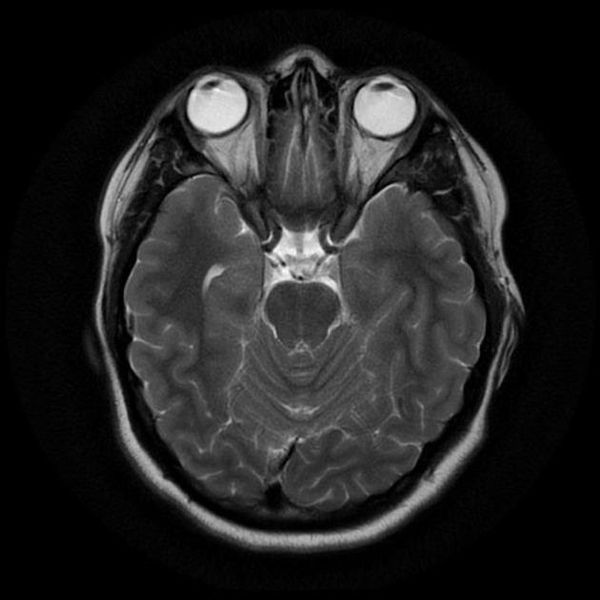
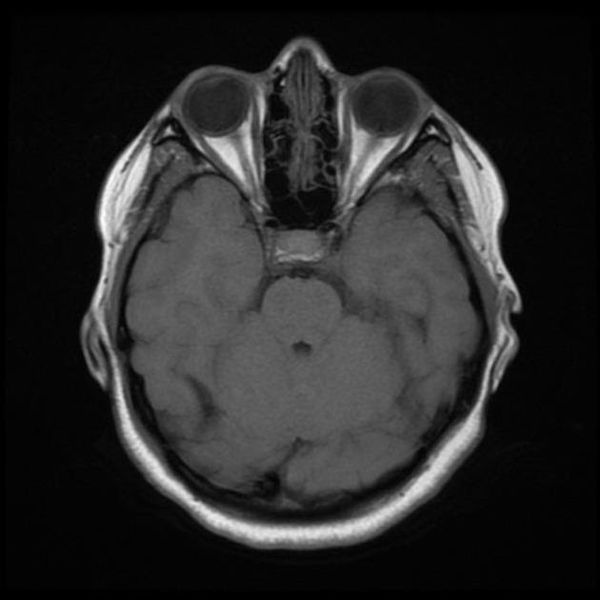
Как выглядит снимок МРТ головного мозга
Классический пример МРТ снимков головного мозга показан на рисунках ниже. Магнитно-резонансная томография выполняется в поперечной (или аксиальной – рисунок снизу) и продольной (или сагиттальной — рисунок сверху) плоскостях.
Исследование выполняется в нескольких режимах. Основные из них Т1 и Т2. Изображения, полученные в данных режимах, часто также называют Т1-взвешенными или Т2-взвешенными снимками. Изображения, показанные выше, сделаны в Т1-режиме.
Главное отличие этих режимов – в том, как на снимках отображается жидкость и воздух. В Т1 режиме ткани, содержащие большое количество воды, имеют более темную окраску, в то время как в Т2 режиме они яркие, светлые. Это легко понять, посмотрев на снимки выше – глазные яблоки визуализируются в виде светлых парных округлых образований с одной стороны яркие и светлые, с другой – темные. Следовательно, снимок справа сделан в Т1 режиме, снимок слева – в Т2. Также существует разница в том, как в этих режимах отображается серое вещество головного мозга. В Т2 режиме оно светлее, чем белое вещество.
На самом деле режимов намного больше – FLAIR, DWI, STIR и так далее. Какой-то режим используется для подавления сигнала от богатых жиром тканей, какой-то – для изучения плотности распределения протонов в тканях, третий – для оценки броуновского движения молекул воды. Вот почему полный курс МРТ-диагностики для врачей длится не один месяц.
Норма и отклонения на МРТ головного мозга
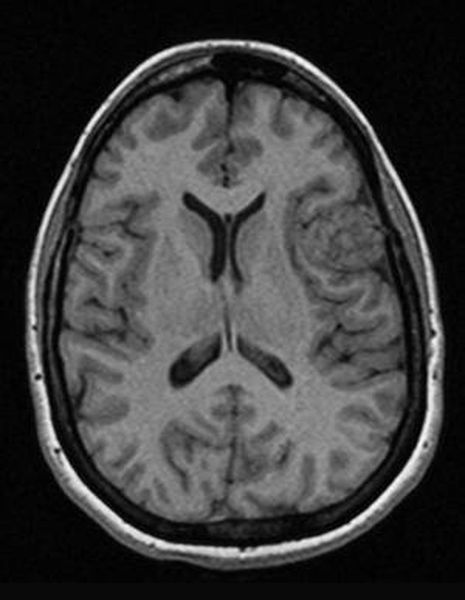
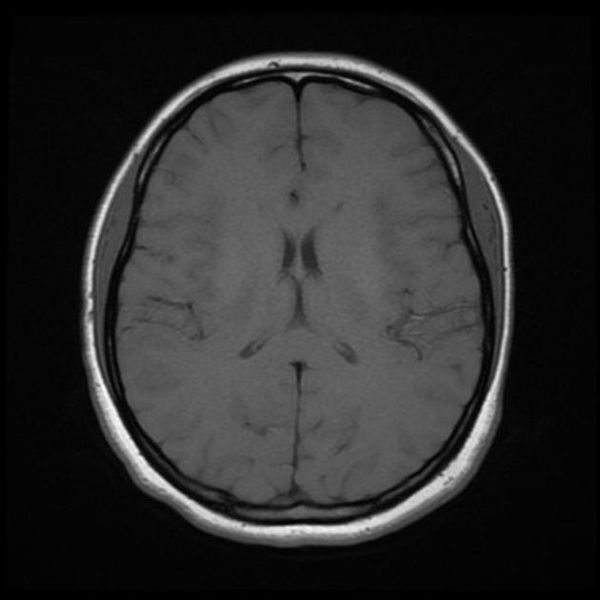
Как же узнать, есть ли на снимках признаки болезни? Самое главное – запомнить, как выглядит головной мозг здорового человека. Врач, изучая снимки пациентов, постоянно сравнивает их с нормальными снимками, хранящимися у него в голове. Чтобы понять, как это происходит – посмотрите на снимки внизу:
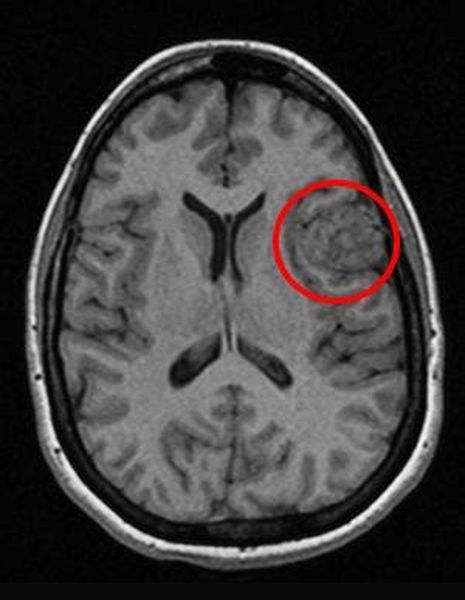
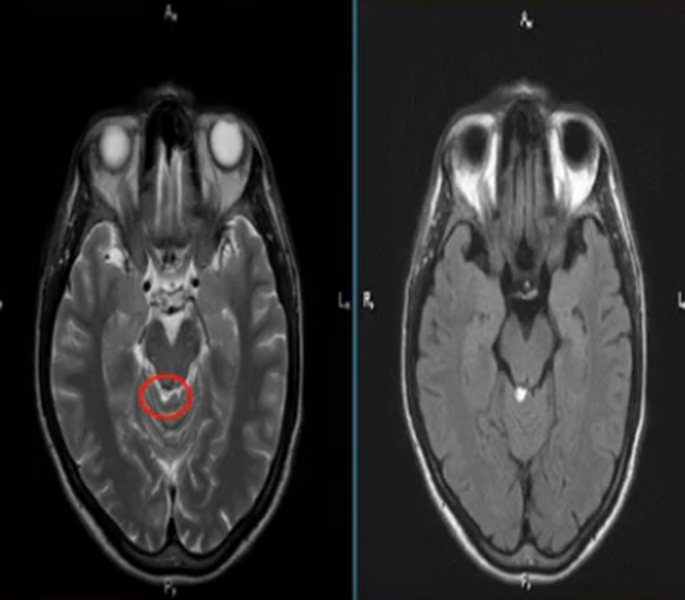
Перед вами – два снимка, сделанных в одном режиме. Снимок снизу – норма. Какое заболевание, в таком случае, есть на верхнем снимке? Чтобы понять это, нужно сравнить эти изображения. Явно видно отличие – на верхнем снимке в правой части головного мозга есть новообразование. Разница еще заметнее, если сравнить левую и правую части того же снимка.
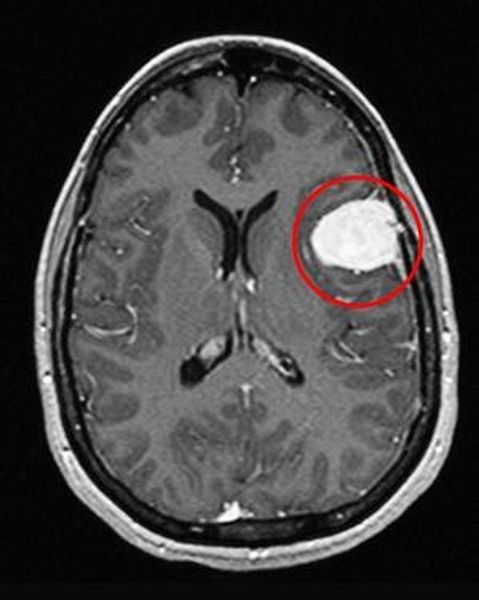
Отметим его красной окружностью. Визуально оно представляет собой узел, неоднородный по окраске и отличающийся от серого и белого вещества головного мозга. В таких случаях, чтобы точно определить границы опухоли и определить её тип исследование повторяют с контрастом. Введение контрастного препарата в кровь через локтевую вену приводит к накоплению контрастного вещества в тканях опухоли – нормальные здоровые ткани его практически не накапливают. И мы получаем следующую картину, показанную на рисунке справа. Яркая окраска опухоли соответствует накопленному контрасту – теперь можно не только сказать, где опухоль, но и примерно определить, что это доброкачественная опухоль, так как она имеет четкие границы (злокачественные опухоли прорастают окружающие ткани, из-за чего границы будут размытыми и не такими четкими).
Таким образом расшифровка результатов МРТ головного мозга проводится путем сравнения полученных снимков с нормой. При отсутствии отличий можно говорить о том, что пациент, чьи снимки исследует врач, скорее всего здоров. Сравнивается все – форма, размеры анатомических структур, локализация, симметричность, количество спинномозговой жидкости в полостях головного мозга, и множество других параметров. Каждое заболевание, будь то инсульт или рассеянный склероз, имеет свои характерные признаки.
Как читать результаты МРТ головного мозга
Теперь попробуем прочитать заключение МРТ головного мозга с расшифровкой снимков на следующем примере:
В заключение выносят только патологические изменения – в данном случае это очаги ишемии, атрофия лобно-височных областей, киста гайморовой пазухи. В целом картина соответствует возрасту пациента – 65 лет. МРТ-признаки сосудистой энцефалопатии – окончательный диагноз будет определен лечащим врачом. Обратите внимание – в норме на снимках отсутствуют изменения, очаговые или диффузные (распространенные равномерно), кисты, опухоли, новообразования, участки патологической гипер или гипоинтенсивности сигнала. Анатомические образования имеют четкие ровные контуры, не смещены, симметричны. Сосуды симметричны, без признаков сужения просвета, с нормальным ходом и калибром, интралюминарный сигнал (фактически кровь в сосуде) гомогенный, что говорит об отсутствии тромбов в просвете артерии или вены.
Подобным путем проводится расшифровка и описание снимков в любой клинике. Однако точность сделанного заключения зависит от квалификации врача МРТ-диагностики.
Очаги в головном мозге на МРТ
Магнитно-резонансная томография является безболезненным и информативным способом исследования головного мозга. Послойное МР-сканирование позволяет детально рассмотреть все участки органа, оценить их структуру. С помощью определенных последовательностей можно подробно изучить белое и серое вещество, сосуды, желудочковую систему.
МРТ считают эффективным методом выявления очаговых поражений мозга. К таковым относят ограниченные участки с нарушенной структурой внутри вещества органа. Подобные изменения часто сопровождаются масс-эффектом, отеком, деформацией окружающих областей. Очаги в головном мозге на МРТ выглядят как зоны изменения МР-сигнала. По специфическим признакам, локализации, размерам и степени влияния на окружающие структуры рентгенолог может сделать предположения о характере патологии. Пользуясь перечисленными сведениями, врач ставит диагноз, составляет для пациента прогноз и подбирает лечение.
Очаги на МРТ головного мозга: что значит?
Результатом магнитно-резонансной томографии является серия послойных снимков исследуемой области. На изображениях здоровые ткани выглядят как чередующиеся светлые и темные участки, что зависит от концентрации в них жидкости и применяемой импульсной последовательности. По срезам врач-рентгенолог оценивает:
МРТ назначают, если у пациента наблюдаются неврологические отклонения, обусловленные поражением мозговой ткани. Симптомами могут быть:
Магнитно-резонансная томография головы позволяет врачу точно определить локализацию очаговых изменений и выяснить природу плохого самочувствия у пациента. В ДЦ «Магнит» на вооружении специалистов новейшие аппараты для МР-сканирования, которые позволяют с высокой достоверностью провести исследование.
Виды очагов на МРТ головы
Цвет получаемого изображения нормальных мозговых структур и патологических изменений зависит от используемой программы. При сканировании в ангиорежиме, в том числе с применением контраста, на снимках появляется разветвленная сеть артерий и вен. Очаговые изменения бывают нескольких типов, по их характеристикам врач может предположить природу фокусов.
При патологии мозгового вещества нарушаются свойства пораженных фокусов, что проявляется резким изменением МР-сигнала по сравнению со здоровыми областями. Применение определенных последовательностей (диффузионно-взвешенных, FLAIR и пр.) или контрастирования позволяет более четко визуализировать локальные изменения. То есть, если рентгенолог видит на результатах МРТ единичный очаг, для более подробного его изучения будут применены разные режимы сканирования либо контрастирование.
При сравнении изменений со здоровыми участками мозга выделяют гипер-, гипо- и изоинтенсивные зоны (соответственно яркие, темные и такие же по своему цвету, как рядом расположенные структуры).
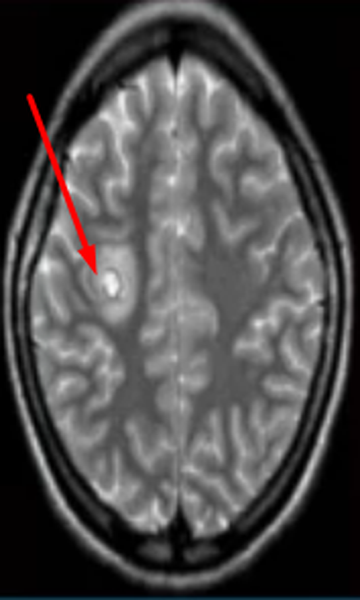
Гиперинтенсивные очаги
Выявление гиперинтенсивных, т.е. ярко выделяющихся на МР-сканах, очагов заставляет специалиста подозревать опухоль головного мозга, в том числе метастатического происхождения, гематому (в определенный момент от начала кровоизлияния), ишемию, отек, патологии сосудов (каверномы, артерио-венозные мальформации и пр.), абсцессы, обменные нарушения и т.п.
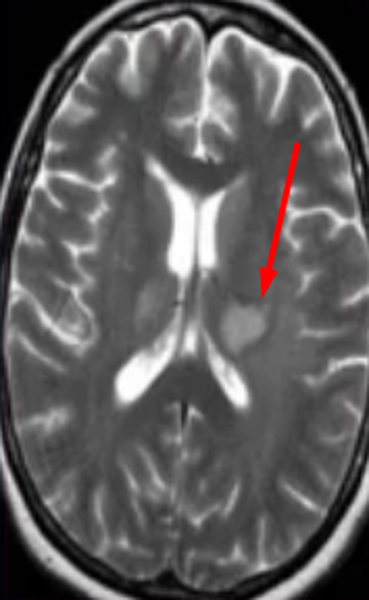
Субкортикальные очаги
Поражение белого вещества головного мозга обычно характеризуют, как изменения подкорковых структур. Выявленные при МРТ субкортикальные очаги говорят о локализации повреждения сразу под корой. Если обнаруживают множественные юкстакортикальные зоны поражения, есть смысл подозревать демиелинизирующий процесс (например, рассеянный склероз). При указанной патологии деструктивные изменения происходят в различных участках белого вещества, в том числе прямо под корой головного мозга. Перивентрикулярные и лакунарные очаги обычно выявляют при ишемических процессах.
Очаги глиоза
При повреждении мозговой ткани включаются компенсаторные механизмы. Разрушенные клетки замещаются структурами глии. Последняя обеспечивает передачу нервных импульсов и участвует в метаболических процессах. За счет описываемых структур мозг восстанавливается после травм.
Выявление глиозных очагов указывает на предшествующее разрушение церебрального вещества вследствие:
По количеству и размерам измененных участков можно судить о масштабах повреждения мозга. Динамическое наблюдение позволяет оценить скорость прогрессирования патологии. Однако изучая зоны глиоза нельзя точно установить причину разрушения нервных клеток.
Очаги демиелинизации
Некоторые заболевания нервной системы сопровождаются повреждением глиальной оболочки длинных отростков нейронов. В результате патологических изменений нарушается проведение импульсов. Подобное состояние сопровождается неврологической симптоматикой различной степени интенсивности. Демиелинизация нервных волокон может быть вызвана:
Обычно очаги демиелинизации выглядят как множественные мелкие участки гиперинтенсивного МР-сигнала, расположенные в одном или нескольких отделах головного мозга. По степени их распространенности, давности и одновременности возникновения врач судит о масштабах развития заболевания.
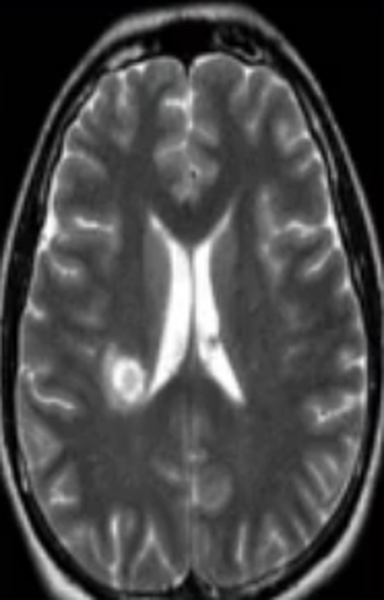
Очаг сосудистого генеза
Недостаточность мозгового кровообращения являются причиной ишемии церебрального вещества, что ведет к изменению структуры и потере функций последнего. Ранняя диагностика сосудистых патологий способна предотвратить инсульт. Очаговые изменения дисциркуляторного происхождения обнаруживают у большинства пациентов старше 50 лет. В последующем такие зоны могут стать причиной дистрофических процессов в мозговой ткани.
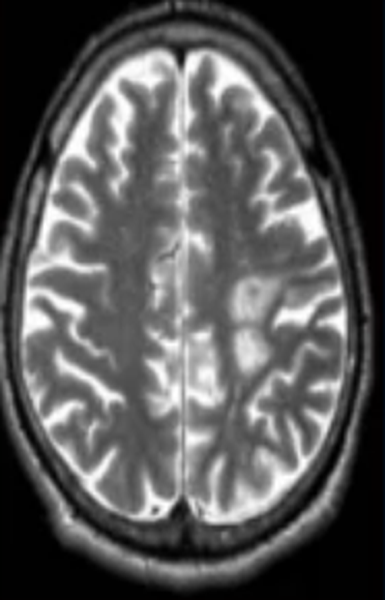
Заподозрить нарушения церебрального кровообращения можно по очаговым изменениям периваскулярных пространств Вирхова-Робина. Последние представляет собой небольшие полости вокруг мозговых сосудов, заполненные жидкостью, через которые осуществляется трофика тканей и иммунорегулирующие процессы (гематоэнцефалический барьер). Появление гиперинтенсивного МР-сигнала указывает на расширение периваскулярных пространств, поскольку в норме они не видны.
Иногда при МРТ мозга обнаруживаются множественные очаги в лобной доле или в глубоких отделах полушарий, что может указывать на поражение церебральных сосудов. Ситуацию часто проясняет МР-сканирование в ангиорежиме.
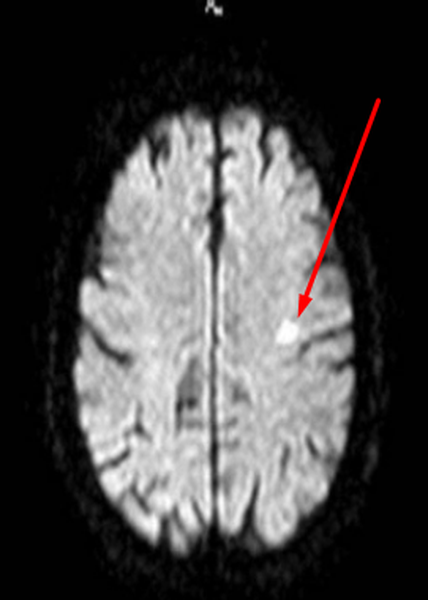
Очаги ишемии
Нарушения мозгового кровообращения приводят к кислородному голоданию тканей, что может спровоцировать их некроз (инфаркт). Ишемические очаги при Т2 взвешенных последовательностях выглядят как зоны с умеренно гиперинтенсивным сигналом неправильной формы. На более поздних сроках при проведении в Т2 ВИ или FLAIR режиме МРТ единичный очаг приобретает вид светлого пятна, что указывает на усугубление деструктивных процессов.
Что означают белые и черные пятна на снимках МРТ?
Зоны измененного МР-сигнала могут означать:
Врач-рентгенолог описывает интенсивность сигнала, размеры и локализацию очага. С учетом полученных сведений, жалоб пациента и данных предыдущих обследований специалист может предположить природу патологических изменений.
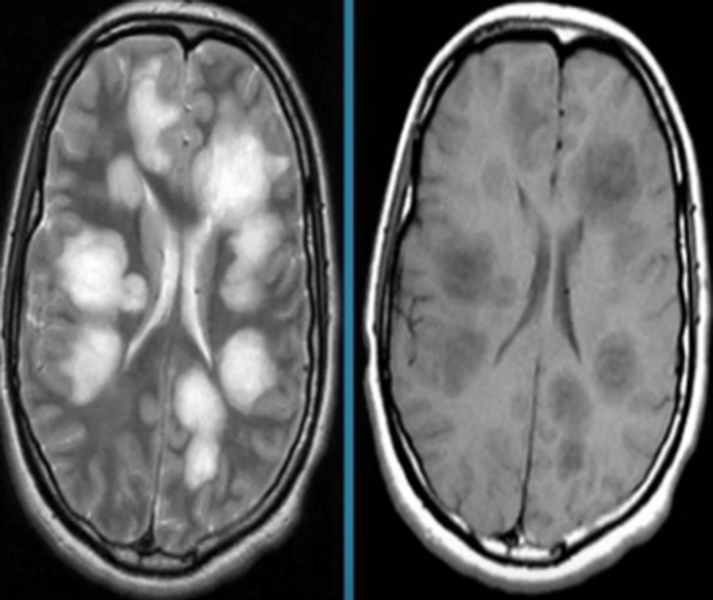
Причины возникновения очагов на МРТ головного мозга
Если при МРТ головного мозга выявлены очаги, их расценивают как симптомы патологии органа. Зоны гипер- или гипоинтенсивного МР-сигнала свидетельствуют о нарушении структуры определенного участка церебрального вещества. Очаговые изменения могут быть единичными или множественными, крупными, мелкими, диффузными и т.п.. Подобное наблюдается при:
Очаговые изменения могут быть результатом некроза, гнойных процессов, ишемии, воспаления тканей, разрушения нервных волокон и т.п. Фокальная патология на МР-сканах почти всегда свидетельствует о развитии серьезного заболевания, а в некоторых случаях указывает на опасность для жизни больного.