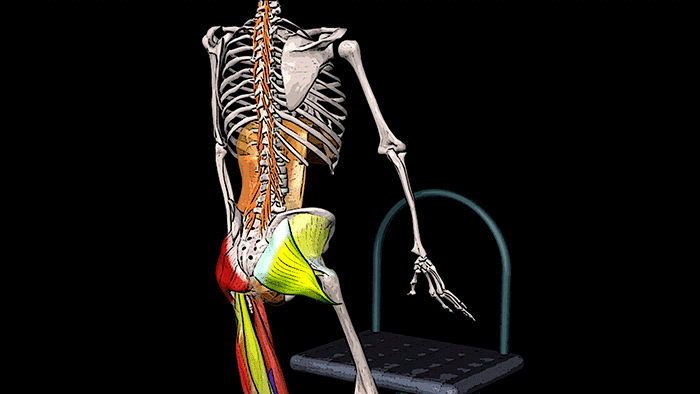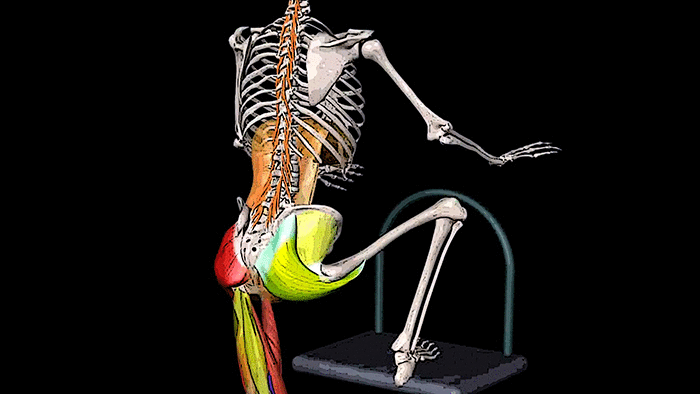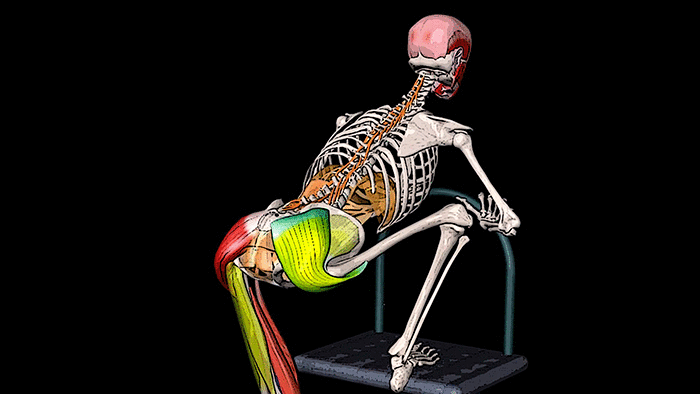
Точки на ягодицах за что отвечают болят они
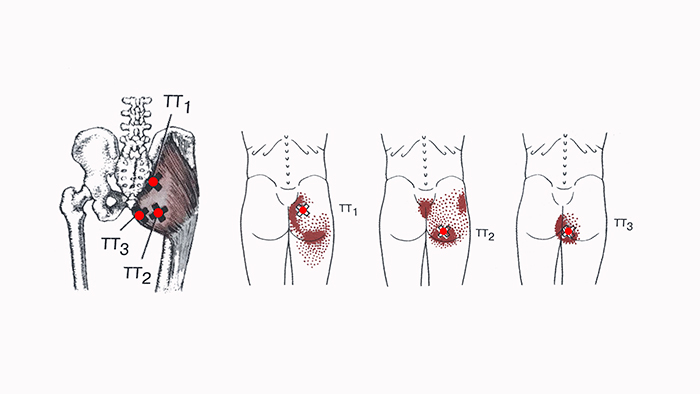
Область распространения болей от малой ягодичной мышцы
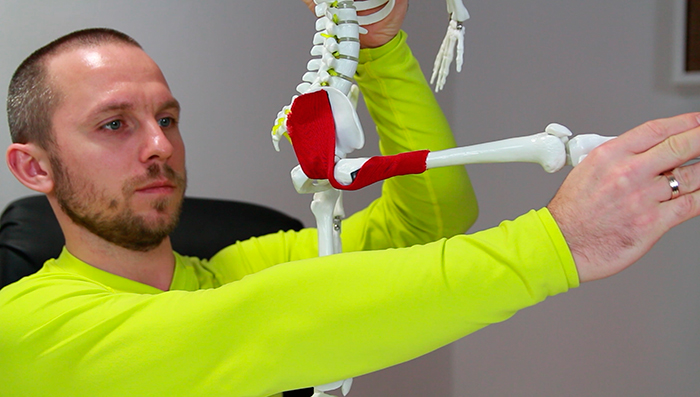
Малая ягодичная мышца — m. gluteus minimus, «Псевдоишиагия».
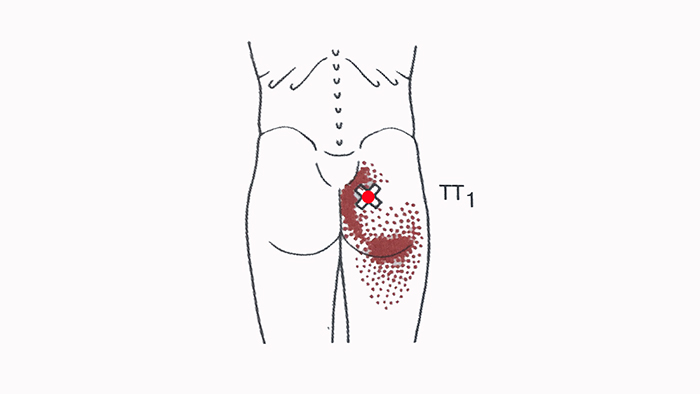
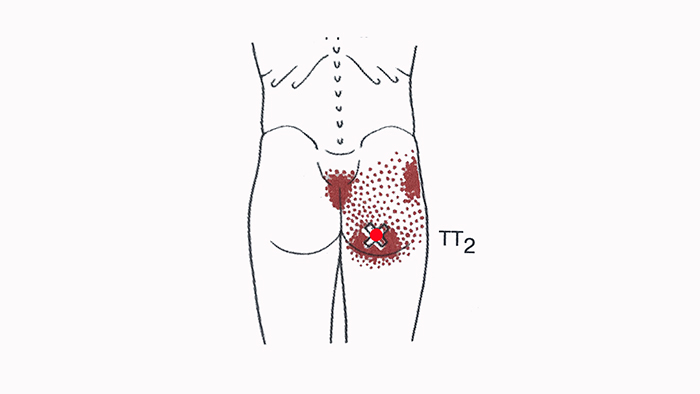
Триггерные точки в передней части малой ягодичной мышцы провоцируют боль на нижнюю наружную часть ягодицы, распространяясь вниз по боковой поверхности бедра, доходят до колена и до лодыжки. Боль в задней части этой мышцы иррадиирует примерно в ту же область, более в заднем направлении, распространяется в нижний внутренний квадрант ягодицы и далее — вниз по задней поверхности бедра и икры. Малая ягодичная мышца – это отводящая мышца бедра, предназначением которой является сохранение равновесия в положении стоя на одной ноге.
Функции ее сходны с функциями средней ягодичной мышцы. Веерообразное расположение волокон этой мышцы полностью соответствует форме волокон покрывающей средней ягодичной мышцы. Обе они имеют почти одинаковые места прикрепления, поэтому передние и задние части обеих мышц выполняют сходные действия.
Передние волокна малой ягодичной мышцы более эффективно участвуют во внутренней ротации бедра, чем задние волокна — в наружной ротации. Волокна малой ягодичной мышцы помогают также удерживать равновесие тела при ходьбе. Мышца предотвращает падение при поднятии одной ноги. При ходьбе и вставании с кресла проявляются характерные симптомы, вызванные наличием миофасциальных триггерных точек в этой мышце.
А также, наименее желательным местом для внутримышечного введения лекарственных препаратов с раздражающим действием, будет малая ягодичная мышца. Большая и средняя ягодичные мышцы не имеют такой высокой предрасположенности к образованию триггерных точек после инъекций.
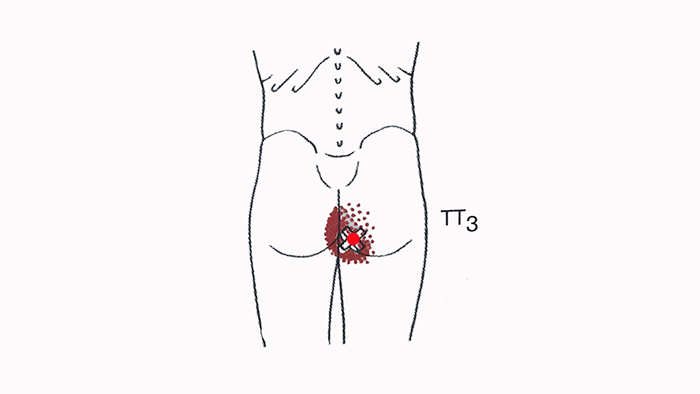
Источники болей в малой ягодичной мышце — триггерные точки, располагаются очень глубоко. Истинное происхождение боли зачастую не могут выявить, потому что настолько удалено от мышцы то место, в котором ощущается боль. При наличии триггерных точек в передней и задней частях малой ягодичной мышцы боль отражается вниз по боковой и задней поверхности ноги и может достигать лодыжки. Боль, вызванная точками в передней части малой ягодичной мышцы проецируется в нижнюю, наружную часть ягодицы распространяются по наружной поверхности бедра и колена и малоберцовой поверхности голени до лодыжки. Ниже лодыжки, как правило, боль, отраженная от малой ягодичной мышцы, не распространяется, но в редких случаях она может достигать тыльной части стопы.
При наличии триггерных точек, расположенных в задних волокнах малой ягодичной мышцы, боль иррадиирует в нижний внутренний квадрант ягодицы, а также распространяется по задней поверхности бедра и икры, достигая иногда задней поверхности колена. Необходимо дифференцировать отраженную боль в малой ягодичной мышце и боль в средней ягодичной и грушевидной мышцах. Также отличать от боли при радикулопатии на уровне L4, L5 и S1, воспаления вертельной сумки и от болей суставного происхождения. Ишиалгия — это не диагноз, а симптом, поэтому необходимо в каждом случае определять ее причину.
Симптомы
Пациенты предъявляют жалобы на боль в области тазобедренного сустава, которая может привести к хромоте во время ходьбы. При попытке лечь на пораженный бок появляется настолько интенсивная боль, что во время сна больной просыпается при повороте на этот бок. Пациенты с активными триггерными точками в передней части малой ягодичной мышцы после продолжительного сидения могут испытывать значительные трудности, которые связаны с остро выраженной болезненностью при вставании из кресла и при выпрямлении туловища.
Боли, вызванные триггерными точками в этой мышце, могут быть очень стойкими и мучительными. Пациенты зачастую не могут найти положение, которое смогло бы принести облегчение, поэтому они не могут ни сидеть, ни лежать нормально.
Лечение
Малая ягодичная мышца относится к глубоким мышцам ягодичной области, поэтому основным методом лечения триггерных точек в этой мышце является мануальная терапия. Необходимо как минимум 4-6 сеансов, так как работа со столь глубоко расположенными триггерными точками очень болезненна, и за один сеанс сложно убрать много болевых точек. При изменении тонуса мышцы вследствие нарушения её иннервации необходимо убрать компрессию нервных корешков в поясничном отделе позвоночника и восстановить их кровоснабжение, для чего проводится вытяжение позвоночника. После того, как будут убраны все триггерные точки в мышце и восстановлена её иннервация, пациент должен выполнять упражнения, направленные на тренировку и сбалансированную работу мышц тазового пояса и поясничного отдела позвоночника.
К профилактике относятся следующие мероприятия:
При положении стоя у больных с активными триггерными точками болезненность бывает более выраженной, поэтому им необходимо присаживаться каждый раз, когда это возможно, и в тех случаях, когда обычно они стоят, например, во время работы на кухне. В положении стоя необходимо переминаться с ноги на ногу, потому что при частой смене положения и нагрузки на ноги боль уменьшается. Также можно одну ногу поставить на подножку высотой 5 сантиметров.
Чтобы положение было устойчивым необходимо широко расставлять ноги. В положении сидя также полезно часто менять позы, вставать, ходить по комнате и снова садиться. Для сна на боку с согнутыми коленями необходима подушка, положенная между ног, которая позволит удерживать верхнее бедро в горизонтальной плоскости, а пораженную малую ягодичную мышцу будет держать в нейтральном положении.
Неодинаковые переднезадние размеры половин таза могут служить важным фактором, который обуславливает длительное существование триггерных точек в малой и средней ягодичных мышцах, создавая искривление таза всякий раз, когда больной ложится на спину. Необходима коррекция при помощи подкладки под бугристость седалищной кости.
При смешении крестцово-подвздошного сустава необходимо исправлять его путем мобилизации или мануальной терапии.
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Области распространения болей от большой ягодичной мышцы
Большая ягодичная мышца — m. gluteus maximus, имеет достаточно большую массу, в несколько раз превышающую массы малой и средней ягодичной мышц, вместе взятых.
Формирование «праворукости» у человека связано с эволюционными изменениями этой мышцы у приматов. Мышца отличается значительным вкладом в поддержание тела в вертикальном положении и помогает осуществлению наружной ротации в тазобедренном суставе. Иннервируется эта мышца через нижний ягодичный нерв от спинномозговых корешков L5, S1 и S2. Функция большой ягодичной мышцы — это интенсивное разгибание в тазобедренном суставе при деятельности, которая требует значительных усилий: вставании из положения сидя, подъеме по ступенькам, при беге и прыжках. При установке стопы во время ходьбы с помощью большой ягодичной мышцы ограничивается стремление к разгибанию в тазобедренном суставе и восстанавливается равновесие тела в положении, когда стопа выдвинута вперед.
Боли, отраженные от большинства триггерных точек в большой ягодичной мышце, проецируются в ягодицы, в некоторых случаях выходят за их пределы и усиливаются при ходьбе в гору, особенно при согнутом кпереди туловище.
Усиление боли, обусловленной поражением этой мышцы, происходит при резком сокращении и укорочении мышцы, например при плавании кролем или брассом. Подобная судорожная боль часто возникает в холодной воде. Такое появление боли и судорог во время подводного плавания может привести к параличу и несет значительную угрозу для жизни. Длительное существование области повышенной раздражимости и перегрузку в большой ягодичной мышце может провоцировать наклон головы вперед при наличии кифоза грудного отдела позвоночника, в положении стоя, при котором происходит усиленное сгибание в тазобедренных суставах. Болевые точки в большой ягодичной мышце зачастую становятся активными при резких нагрузках, возникающих при потере равновесия и падении.
Вероятность такой активации бывает особенно высокой при попытке предотвратить падение, когда мышцу подвергают резкому сокращению с последующим удлинением. Триггерные точки также возникают при непосредственном ушибе мышцы в результате падения назад, например, на низкую ограду, ступеньку. Во время сна, в положении на боку с резко согнутой ногой, расположенной сверху, могут активироваться болевые точки, вызванные перерастяжением большой ягодичной мышцы. Они спровоцируют отраженную боль, которая нарушит сон. Но сон в положении на спине с выпрямленными ногами будет способствовать укорочению большой ягодичной мышцы, а это обусловит активность латентных триггерных точек при длительных нагрузках.
Лечение
Основными методами лечения являются аутогравитационное вытяжение позвоночника и электрофорез Карипаина на поясничный отдел — если причина поражения мышцы в нарушении её иннервации, и массаж и мануальная терапия – если проблемы в мышце связаны с длительным нарушением позы и неправильной нагрузкой при ходьбе. Эта мышца относится к группе мышц тела, склонных к слабости, то есть для поддержания нормального тонуса она нуждается в регулярной тренировке.
Если пациент после курса лечения, когда были устранены все триггерные точки в мышце, восстановлена её иннервация и кровоснабжение, не будет заниматься физкультурой, слабая большая ягодичная мышца не сможет долго работать полноценно, и постепенно в ней снова будут формироваться триггерные точки, а значит, вернётся и боль.
Корригирующие действия
Корригирующие действия включают в себя ограничение длительности нахождения в положении сидя — не более двадцати минут, использование округлого мягкого валика, с отверстием, располагающимся на пораженной стороне строго под бугристостью седалищной кости, а также необходимо подкладывание подушечки между коленями во время сна.
Пациенты с областью повышенной раздражительности в виде боли в большой ягодичной мышце должны выполнять упражнения, которые направлены на растяжение мышцы. Польза и эффект от этих упражнений увеличится, если дополнить их постизометрической релаксацией. Больной сможет убедиться в постепенном увеличении объема движения с каждым этапом лечения до тех пор, пока он не сможет прижимать без ощущения боли бедро к грудной клетке, а колено — к подмышечной области. При растягивании большой ягодичной мышцы усиливается сокращение её антагонистов — подвздошно-поясничной мышцы и прямой мышцы живота.
Рекомендованы лечебные упражнения с теннисным мячом, который кладут на твердую поверхность и больной ложится на него, для того, чтобы вызвать ишемическую компрессию триггерных точек.
При наклонах больные должны всегда сгибаться не в талии, а в коленных суставах, что позволяет защитить спину. При таком наклоне снижается давление на межпозвоночные диски, а также уменьшается нагрузка на околопозвоночные мышцы, на квадратную мышцу поясницы и мышцы — сгибатели голени. Но при подъеме, который обусловлен сгибанием в коленных суставах, происходит усиление нагрузки на большую ягодичную мышцу. Соответственно, если поражения в большой ягодичной мышце затрудняют движение и вызывают боль, то при подъеме по ступенькам и вставании с кресла необходимо положить одну руку на бедро, чтобы уменьшить нагрузку на мышцу.
Такие стили плавания, как брасс и кроль, способствуют усилению симптомов болевых точек в большой ягодичной мышце, несмотря на то, что плавание и считается очень полезным занятием. Плавать следует на спине или на боку.
Все права защищены законом об авторском праве. Никакая часть содержимого сайта не может быть использована, репродуцирована, передана любым электронным, копировальным или другим способом без предварительного письменного разрешения владельца авторских прав.
Здоровье и йога
Если у вас болит большая ягодичная мышца, обязательно исследуйте её на предмет наличия уплотнённых участков и триггерных точек. В очень большом количестве случаев причина боли кроется в них.
Триггерные точки большой ягодичной мышцы
Миофасциальные триггерные точки в большой ягодичной мышце отражают боль в область ягодицы и крестца.
Первая триггерная точка (ТТ1) расположена около крестца
и отражает боль в область, расположенную в виде полукруга в непосредственной близости от ягодичной борозды. В верхней части этой области расположен крестцово-подвздошный сустав. Зона боли из этой триггерной точки может также распространяться на прилегающую заднюю поверхность бедра. Ряд авторов также описывают отражённую боль из этой точки в нижнюю часть спины.
Вторая триггерная точка (ТТ2) встречается наиболее часто и находится чуть выше бугристости седалищной кости.
Она отражает боль, распространяющуюся по всей поверхности ягодицы, а также вглубь неё. Ещё одной зоной распространения боли из этой триггерной точки является область нижних отделов крестца. Также отражённая боль может уходить вбок (латеральнее) ниже гребня подвздошной кости. В положении сидя на твёрдой поверхности механическая компрессия данной триггерной точки может вызывать выраженную интенсивную боль, сравнимую с ощущением забитого в кость гвоздя.
Третья триггерная точка (ТТ3) расположена в наиболее нижневнутренних волокнах большой ягодичной мышцы.
Эти мышечные волокна располагаются в непосредственной близости к копчику, в котором и наблюдаются отражённые боли. ТТ3 большой ягодичной мышцы наряду с триггерными точками в копчиковой мышце могут являться источником кокцигодинии (боли в области копчика).
Люди, у которых болевые ощущения в области копчика вызывает третья триггерная точка отмечают, что в положении сидя у них возникает давление на копчик, однако на самом деле копчик не касается поверхности кресла и между копчиком и сиденьем можно просунуть палец.
Следует отметить, что боль, отражённая от большинства триггерных точек в большой ягодичной мышце, усиливается при ходьбе в гору, особенно, если туловище согнуто кпереди. Если болит большая ягодичная мышца, то, боли, исходящие из этой мышцы усиливаются при резком сокращении с укорочением мышцы, например, при плавании кролем. Такая судорожная боль чаще всего возникает в холодной воде.
Миофасциальные триггерные точки в большой ягодичной мышце часто активируются при резкой нагрузке, возникающей при падении или потере равновесия, особенно когда мышца подвергается резкому сокращению на фоне удлинения при попытке предотвратить падение. Триггерная точка может возникнуть или активироваться из латентного состояния в результате непосредственного ушиба мышцы при падении назад.
Сон на боку с резко согнутой ногой, расположенной сверху, может привести к длительному перерастяжению большой ягодичной мышцы и активации триггерных точек.
Также триггерные точки в большой ягодичной мышце могут активироваться после введения инъекций различных лекарственных препаратов, поэтому перед проведением внутримышечной инъекции необходимо исследовать мышцу на наличие уплотнённых участков и избегать введения лекарственных средств в них.
Длительное нахождение в положении сидя, особенно в тех случаях, когда человек частично откидывается назад с выпрямленными коленями также крайне нежелательно и может вызывать компрессию триггерных точек и ограничение кровотока в мышце.
Перегрузку большой ягодичной мышцы и длительное существование в ней триггерных точек может вызывать наклон головы вперёд с кифозом грудного отдела позвоночника в положении стоя, при котором усиливается сгибание в тазобедренных суставах.
Ещё одной частой причиной развития и активации триггеров в большой ягодичной мышце с последующим развитием болевых ощущения в ягодичной области и низа спины является ношение бумажника в заднем кармане брюк, особенно при сидении, когда бумажник в течение длительного времени давит на мышцу.
Рекомендуем посмотреть
Болит большая ягодичная мышца. Что делать?
Самостоятельно избавиться от триггерных точек, расположенных в большой ягодичной мышце, можно путём интенсивного механического воздействия на них с последующим вытяжением поражённых мышечных пучков.
Оказать механическое воздействие на триггеры можно при помощи большого массажного ролла с последующей работой на массажном мяче. Ищите наиболее плотные и болезненные участки мышцы и воздействуйте на них минимум 30-60 секунд.
Вытянуть большую ягодичную мышцу можно в любом положении, в котором происходит сгибание бедра в сочетании с внутренней ротацией или без неё.
Самым простым упражнением для вытяжения большой ягодичной мышцы является положение лёжа на спине с согнутой ногой. Можно использовать как простое однократное вытяжение с фиксацией конечного положения на 30-60 секунд, так и комбинацию с постизометрической релаксацией по Lewit. Для этого сначала нужно обхватить бедро и согнуть ногу в тазобедренном суставе, дойдя до первой границы натяжения мышцы. Затем на вдохе нужно оказать руками сопротивление мышцам ноги, направленным на разгибание в тазобедренном суставе и после этого с медленным полным выдохом без усилий со стороны мышц ноги пассивно переместить бедро к корпусу, добиваясь полного расслабления и вытяжения мышцы. Эту последовательность действий можно повторить несколько раз.
Ещё одним доступным каждому упражнением для вытяжения большой ягодичной мышцы является положение, при котором стопа со стороны поражённой мышцы выставляется на стул и осуществляется наклон корпуса вперёд.
Чтобы дополнительно растянуть среднюю и малую ягодичную мышцу, о которых мы поговорим в следующих публикациях, необходимо произвести эту же последовательность действий, но с отведением колена в сторону и вращением в тазобедренном суставе.
Синдром грушевидной мышцы
Автор статьи: Власенко Александр Адольфович
Главный врач, невролог, мануальный терапевт
Образование: Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Ставропольский государственный медицинский университет
Специализация: лечение мышечно-скелетных болей, миофасциального болевого синдрома, заболеваний позвоночника и суставов, в том числе грыжи диска, протрузии, сколиоза, кифоза, артроза; последствий травм позвоночника и опорно-двигательной системы в целом, последствий травм головы и головного мозга.
Оглавление
Описание патологии. Причины синдрома грушевидной мышцы
Если у вас болит ягодица или бедро, или сразу – и то, и другое – это ещё не значит, что у вас синдром грушевидной мышцы.
Мышцы таза. Грушевидная мышца.
Вокруг синдрома грушевидной мышцы сложилась парадоксальная ситуация. С одной стороны – этот синдром считается самой распространённой туннельной невропатией, о нём давно и хорошо всё известно, а его изучение включено в базовую программу подготовки врачей неврологов во всех медицинских вузах страны. Но, с другой стороны – синдром грушевидной мышцы продолжают регулярно путать с другими болевыми синдромами этой части тела.
Понимая причины и механизмы болезни – поймём, как её устранить.
Первичной причиной синдрома грушевидной мышцы считается миофасциальный синдром.
Отсюда следуют два вывода.
При выборе клиники — главное — попасть к опытному и знающему врачу.
Миофасциальный синдром грушевидной мышцы
Симптомы и признаки, диагностика
Вся симптоматика синдрома грушевидной мышцы делится на локальные симптомы и симптомы сдавления седалищного нерва и соседствующих с ним сосудисто-нервных структур.
Для понимания этого важно обратить внимание на две основные функции грушевидной мышцы, которые лежат в основе большинства случаев синдрома грушевидной мышцы.
Боль в ягодичной области может быть разной: тянущей, ноющей, «мозжащей», усиливающейся стоя, сидя на корточках или при ходьбе. Но, в любом случае, это – локальные симптомы.
Если рассмотреть ягодичную область послойно, то в самой глубине располагаются кости и связки таза, сверху на них лежит седалищный нерв, а уже над нервом расположена сама грушевидная мышца. Образуется, своего рода, туннель, в котором седалищный нерв находится между костно-связочными структурами и грушевидной мышцей.
Кстати, боли по задней поверхности ноги, многие десятилетия, прочно связывали именно с седалищным нервом и называли их ишиалгия или ишиас от латинского названия седалищного нерва – n. ischiadicus (нервус ишиадикус). Современная медицина пересмотрела и существенно расширила представления о возможных причинах такой боли. На сегодняшний день известно более десятка причин, по которым могут возникнуть боли в зоне ягодицы и бедра. Самой известной причиной, кроме синдрома грушевидной мышцы, является корешковый синдром, а также миофасциальный синдром целого ряда мышц.
Методы лечения. Какой врач лечит синдром грушевидной мышцы?
Мягкая мануальная терапия является базовым методом лечения синдрома грушевидной мышцы и, в подавляющем большинстве случаев, даёт полноценный лечебный эффект. Однако в запущенных случаях болезни или при наличии сопутствующей патологии целесообразно использовать медикаментозное лечение: нестероидные и стероидные противовоспалительные препараты, миорелаксанты, витамины группы В, производные тиоктовой (альфа-липоевой) кислоты и другие нейротропные препараты, анальгетики, антиконвульсанты, трициклические антидепрессанты, анксиолитики и др.
В восстановительном периоде показано ЛФК.
При лечении вторичного синдрома грушевидной мышцы, наряду с мануальной терапией и методами, описанными выше, необходимо проводить лечение основного заболевания.