Транзиторный отек что это
Транзиторный отек что это
а) Терминология:
• Синдром транзиторного отека костного мозга: болезненный отек костного мозга, сконцентрированный вокруг суставов; неизвестной этиологии, самоограничивающийся:
о Транзиторный регионарный остеопороз: вероятная разновидность синдрома транзиторного отека костного мозга, при которой визуализируется отек костного мозга и остеопороз при рентгенографии
о Регионарный мигрирующий остеопороз: транзиторный регионарный остеопороз с мигрирующими очагами
о Транзиторный остеопороз бедреной кости: транзиторный регионарный остеопороз, именно бедренной кости (наиболее частая локализация)
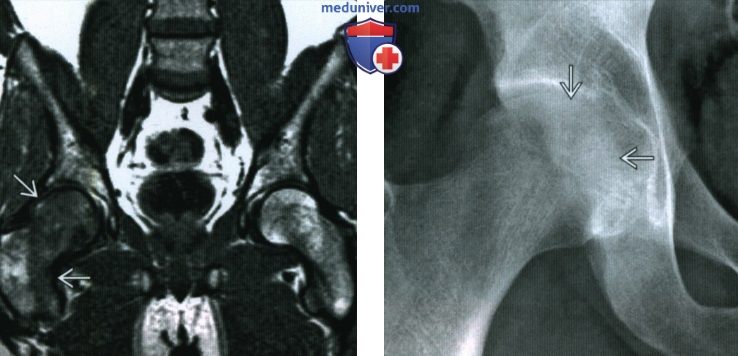
(Справа) Рентгенография в ПЗ проекции, этот же пациент: диффузная остеопения головки бедренной кости. Кортикальный слой кости суставной поверхности определяется плохо. Вертлужная впадина не повреждена, суставное пространство сохранено. Для выявления транзиторного остеопороза бедренной кости необходимо выполнение МРТ и рентгенографии, как в этом случае. 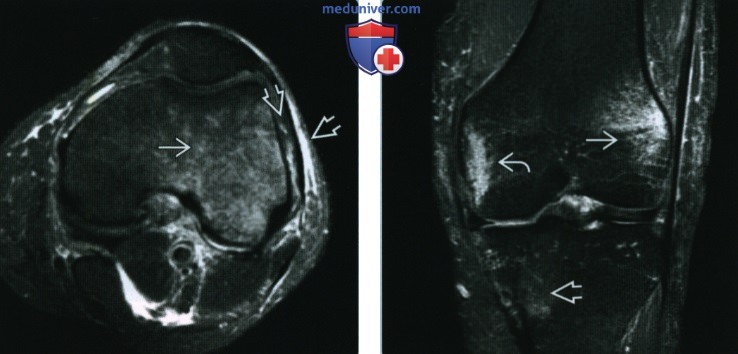
(Справа) Фронтальная Т2ВИ FS МР-И у этого же пациента, спустя несколько месяцев. Очаги отека сместились, с латеральной стороны изменения менее выражены, новый отек расположен медиально в проксимальном отделе большеберцовой кости. Регионарный мигрирующий остеопороз может мигрировать с одного сустава на другой, или, как в данном случае, из одной локализации в другую в том же суставе.
в) Дифференциальная диагностика:
• Очаг отека костного мозга
• Остеонекроз
• Септический артрит
г) Патология:
• Этиология неизвестна; самоограничивающийся процесс
д) Клинические особенности:
• Мужчины > женщины
• Выраженный болевой синдром развивается спустя несколько дней
— Вернуться в оглавление раздела «Лучевая медицина»
Редактор: Искандер Милевски. Дата публикации: 23.6.2021
Что вызывает отеки тканей организма и серьезно ли это?
Отек – это задержка жидкости. При задержке избытка жидкости в теле глаза и лицо могут выглядеть опухшими. В тяжелых случаях отек также может развиваться в легких и вызывать одышку. Легкие отеки встречаются часто и обычно безвредны. Они могут быть связаны с приемом лекарств, аллергией или более серьезным заболеванием.
Что такое отек?
Типы отеков включают:
Что вызывает отек?
Задержка жидкости (отек) может быть вызвана множеством различных состояний. Отек может быть вызван долгим сидением или лежанием в постели (неподвижность). Варикозное расширение вен и беременность также являются частыми причинами отеков. Отеки могут быть вызваны серьезными заболеваниями, такими как сердечная недостаточность, заболевания печени или почек.
Многие люди с задержкой жидкости имеют избыточный вес, и потеря веса может иметь большое значение для уменьшения отека. Рекомендуется постепенная потеря веса (вместо голодания и жестких диет), компрессионное белье и регулярные упражнения. Также может помочь отказ от длительного стояния.
Сердечная недостаточность
Избыточное скопление жидкости в легких (отек легких) часто вызвано сердечной недостаточностью. Жидкость скапливается в воздушных мешочках (альвеолах) легких, что затрудняет дыхание. Когда сердце не может эффективно перекачивать кровь к телу, количество крови, остающейся в венах, по которым кровь проходит через легкие в левую сторону сердца, увеличивается. Когда давление в этих кровеносных сосудах увеличивается, жидкость выталкивается в альвеолы легких. Эта жидкость снижает нормальное движение кислорода через легкие, что может привести к одышке.
Ангионевротический отек
Это особый вид отека – плотного, подкожного и затрагивающего дерму и клетчатку. Он также может возникать в области слизистых оболочек и подслизистых слоев, расположенных в респираторном тракте, кишечнике или ротовой полости. Причина этого отека неизвестна, в большей части случаев выявляется связь с аутоиммунными заболеваниями или аллергией.
Нередко такой отек провоцирует хроническая крапивница, развитие СКВ (красой волчанки), болезни щитовидной железы. Иногда этот отек стимулируется определенными триггерами, которые провоцируют резкий выброс особого вещества – гистамина, в кровь и ткани. Это приводит к задержке жидкости и набуханию, зуду тканей в зоне отека. По такому принципу могут развиваться реакции на лекарства или пищу.
Другие возможные причины отека включают различные виды анемии, весь срок беременности и некоторые заболевания почек.
Как лечатся отеки?
Лечение будет зависеть от вероятной причины задержки жидкости (отека). В большинстве случаев лечение будет осуществляться терапевтом, но вас могут направить для дальнейшего обследования и лечения в больницу. Лечение включает:
Как быстро избавиться от отеков?
Не существует универсального способа устранения и быстрого решения при отеках. Легкие отеки (особенно ног и лодыжек) часто являются результатом лишнего веса и физических упражнений, поэтому поможет коррекция веса и активность. Вы можете быть удивлены, насколько быстро лишняя жидкость исчезает из тела после снижения веса. Тем не менее, стойкий отек требует осмотра врачом для выявления основной причины.
У кого бывают отеки?
Женщины более склонны к задержке жидкости (отекам), чем мужчины. Женские гормоны (прогестерон), как правило, вызывают задержку жидкости, поэтому некоторые женщины замечают отечность ног незадолго до менструации. Отек может возникнуть впервые в любом возрасте, если у вас аллергическая реакция или анемия.
У пожилых людей могут развиться отеки, если они долго сидят. У них также более высока вероятность наличия заболеваний сердца или почек, которые могут вызвать отек.
Как избежать отеков?
Вам нужно будет найти основную причину задержки жидкости (отека) и попытаться устранить ее, если это возможно. Лучше всего регулярно двигаться, не набирать лишнего веса и ставить ноги на скамеечку для ног во время отдыха.
Каковы перспективы (прогноз) при отеках?
Это зависит от первопричины. Отек может быть опасен, если его не лечить, особенно если у вас задержка жидкости в легких. Однако, при условии выявления и лечения основного заболевания прогноз в целом очень хороший. В большинстве случаев отеки возникают из-за слишком долгого стояния в жаркий день, особенно если у вас избыточный вес.
Будьте здоровы и проводите регулярные проверки организма!
Ангионевротический отек гортани
Ангионевротический отек (отек Квинке) – это стремительно развивающийся отек кожи, подкожной клетчатки и слизистой оболочки. Самым опасным является ангионевротический отек гортани. Отечность гортани может перекрыть дыхательные пути, приводя к острой дыхательной недостаточности, асфиксии и смерти.
Ангионевротический отек (отек Квинке) – это стремительно развивающийся отек кожи, подкожной клетчатки, слизистой оболочки. Существует аллергический отек Квинке, вызванный воздействием аллергена, и неаллергический, который может проявляться в ответ на стресс, температурные нагрузки, солнечное излучение и другие факторы. Отек прогрессирует от нескольких минут до нескольких часов. Чаще всего локализируется на лице и шее с одной стороны, то есть является асимметричным. Реже поражает кожные покровы рук, грудной клетки, слизистые оболочки органов дыхания, желудка, пищевода, кишечника, мочеполовой системы. Самым опасным является ангионевротический отек гортани. Отечность гортани может перекрыть дыхательные пути, приводя к острой дыхательной недостаточности, асфиксии и смерти. При отеке Квинке необходимо вызывать скорую помощь.
Что вызывает ангионевротический отек гортани?
В большинстве случаев – это ответ организма на попадание в него аллергенов. Эти аллергены – сугубо индивидуальны. Они могут вызывать отрицательную реакцию у одного человека и не вызывать никакой у другого. Разница в восприятии аллергенов зависит от особенностей и крепости иммунной системы.
Самые распространенные факторы, провоцирующие ангионевротический отек:
Попав в организм, аллергены провоцируют выброс в кровь серотонина, гистамина и других медиаторов аллергических реакций. Эти вещества вызывают патологически сильную проницаемость сосудистых стенок, находящихся в подкожно-жировой клетчатке и подслизистом слое. В результате чего кровь начинает пропотевать из просвета сосудов, что приводит к развитию ангионевротического отека. Впрочем, это состояние может развиться не мгновенно. Накопив аллергены в критичном количестве, организм может отреагировать резко спустя какое-то время.
Существует также идиопатическая форма заболевания, первопричину возникновения которой не удается установить.
Симптомы
Ангионевротический отек гортани локализуется на слизистой оболочке верхних дыхательных путей, захватывая гортань, глотку, трахею, губы, язык. Губы и язык сильно увеличиваются, глаза слезятся, нарушается носовое дыхание, глотание становится затрудненным вплоть до невозможного. Голос становится хриплым, дыхание – тяжелым, свистящим. Может возникнуть сухой, «лающий» кашель. Эти симптомы начинают ярко проявлять себя уже в первые минуты контакта с аллергеном.
Далее состояние стремительно ухудшается:
Без медицинской помощи возможно удушье и летальный исход, поэтому при первых признаках нужно срочно вызывать скорую помощь.
Первая помощь
После вызова медицинских работников важно помочь больному:
Как устраняется ангионевротический отек гортани?
Медицинская помощь делится на две составляющие: купирование непосредственно острого процесса и устранение причины отечности. Используется гормональная терапия (глюкокортикостероиды), десенсибилизирующая терапия (антигистамины), а также симптоматическая терапия, направленная на купирование отдельных проявлений заболевания.
При неаллергическом отеке Квинке применяют:
После скорой медицинской помощи, пациента направляют в стационарное отделение, так как какое-то время он должен находиться под контролем врача.
Для исключения рецидивов необходимо полное ограничение контакта человека с выявленным аллергеном, прием поддерживающих препаратов, индивидуально подобранная диета.
«Клиника уха, горла и носа» готова оказать вам помощь в лечении любых проблем со свободой дыхания и аллергическими реакциями.
Транзиторный отек что это
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздравсоцразвития России, Москва
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздрава России, Москва, Россия, 125284
МРТ-диагностика отека костного мозга и его значение в судебно-медицинской оценке повреждений костей и суставов
Журнал: Судебно-медицинская экспертиза. 2017;60(3): 50-56
Фетисов В. А., Кулинкович К. Ю. МРТ-диагностика отека костного мозга и его значение в судебно-медицинской оценке повреждений костей и суставов. Судебно-медицинская экспертиза. 2017;60(3):50-56.
Fetisov V A, Kulinkovich K Yu. MRI diagnostics of bone marrow oedema and its significance for the forensic medical evaluation of the injuries to bones and articulations. Sudebno-Meditsinskaya Ekspertisa. 2017;60(3):50-56.
https://doi.org/10.17116/sudmed201760350-56
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздравсоцразвития России, Москва
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздравсоцразвития России, Москва
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздрава России, Москва, Россия, 125284
Механическая травма традиционно занимает ведущее место в травматизме, при этом в большинстве случаев подобные повреждения сопровождаются повреждениями костей и суставов. Современная судебно-медицинская травматология не обходится без использования результатов специальных лабораторных и инструментальных методов диагностики. К последним прежде всего относятся лучевые методы исследования, которые прекрасно зарекомендовали себя в иллюстрации морфологической картины различных травм и патологических состояний.
Цель исследования — изучить публикации специалистов в области лучевой диагностики, освещающие проблемы диагностики и лечения травм и заболеваний костей (суставы), и роль ОКМ в решении клинических задач и вопросов, стоящих перед судебно-медицинской экспертизой.
Материал и методы
Авторы использовали открытые интернет-ресурсы: электронную научную библиотеку (elibrary), SciVerse (Science Direct), Scopus, PubMed и Discover. Ключевые слова для поиска источников информации: отек костного мозга, костный мозг, компьютерная томография, магнитно-резонансная томография, переломы костей, повреждения суставов, трабекулярный отек, bone marrow edema, BME, MR images, MRI.
В статье изложены основные результаты МРТ-исследований травм и патологий костей (суставы) в публикациях зарубежных и отечественных специалистов с акцентом на диагностику у пострадавших ОКМ в разные сроки визуализации. В ряде примеров изложены комментарии авторов данной публикации о судебно-медицинском значении выявленных изменений в костном мозге.
Результаты и обсуждение

Динамику МРТ-визуализации после травм коленного сустава проследили Г.В. Дьячкова и соавт. [9]. Авторы отметили, что после травмы МРТ позволяет выявить ряд существенных изменений в минерализованных и неминерализованных компонентах дистального конца бедренной кости и проксимальной части ББК. В частности, ОКМ различной степени выраженности, проявляющийся повышением интенсивности сигнала на T2-изображениях и на таких же томограммах с подавлением жира, авторы обнаружили до лечения (факт травмы) и после снятия аппарата Илизарова у всех обследованных пострадавших через 1 год после окончания лечения (давность травмы). Наилучшую визуализацию ОКМ наблюдали на T2-ВИ (рис. 2). Кроме того, авторы установили, что консолидированные переломы коленного сустава отличаются гипоинтенсивными сигналами на Т1- и Т2-ВИ от участков склероза костного мозга, плоскостей бывших переломов, посттравматических костных полостей, разрастаний рубцовой ткани, неоднородной периостальной мозоли. Указанные признаки визуализировались на МРТ до 4 лет и более после окончания лечения даже при первичном заживлении перелома. В работе отмечено, что при явлениях посттравматического артроза коленного сустава не у всех больных были выражены такие классические симптомы травмы, как субхондральный склероз суставных поверхностей (особенно мыщелков бедра) и краевые костные разрастания.

В работе И.Р. Кузиной и соавт. [10] показано, что использование в клинической практике МРТ значительно расширило возможности выявления не только «свежих», но и застарелых переломов костей коленного сустава. ОКМ определяется на Т1-ВИ в виде гипоинтенсивного, а на Т2-ВИ в виде гиперинтенсивного сигнала. Отек локализовался в области бывшего перелома у 7 пациентов с давностью травмы от 1 до 1,5 мес, при этом его размеры зависели от давности травмы: чем больше времени прошло с момента травмы, тем зона гиперинтенсивного сигнала от ОКМ на Т2-ВИ была меньше. Авторы отмечают, что при застарелых переломах сигнальная характеристика ОКМ не отличается от таковой при «свежей» травме и не зависела от давности травмы.
Таким образом, значение данных публикаций для судебных медиков состоит в подтверждении факта травмы, достоверном установлении объема (площадь) поражения костных структур (сустав) и, самое главное, давности выявленных повреждений с возможной дифференциальной диагностикой обстоятельств (механизма) причинения травмы.
Аналогичные данные были получены зарубежными специалистами в области лучевой диагностики. В работах M. Schmid и соавт. [12] и D. Weishaupt и соавт. [13] приведены данные МРТ, свидетельствующие о наличии ОКМ при травмах стопы и ГСС. Авторы отметили, что ОКМ на МРТ (рис. 3) представляет собой участки гипо- или гиперинтенсивного сигнала (в зависимости от условий и режима съемки), что морфологически соответствует наличию жидкости, кровоизлияния, фиброза или некроза тканей. В зависимости от распространенности процесса в костях ГСС различают локальный (в одной кости) и мультифокальный ОКМ, при котором в патологический процесс вовлекается несколько костей одного сустава.

Мультифокальный отек костного мозга

По данным I. Elias и соавт. [15] мультифокальный ОКМ вследствие иммобилизации по своей форме может быть пятнистым и локализоваться субкортикально или субхондрально с длительностью стабилизации или прекращения процесса в течение 18 нед. Соответствующий клинический анамнез (длительная иммобилизация и неподвижность) и отсутствие ряда симптомов могут помочь в дифференциальной диагностике процесса от преходящего остеопороза и комплексного болевого синдрома. Последние могут также иметь макроскопические отличительные признаки: отек кожи в области сустава и ее утолщение. Как считают авторы, широкий спектр таких дегенеративных и воспалительных заболеваний, как остеоартрит, ревматоидный артрит и серонегативные спондилоартриты могут способствовать развитию околосуставного мультифокального субхондрального ОКМ в нескольких костях ГСС. Томографические корреляции, а также характерные признаки остеофитов при остеоартрозе, отек околосвязочных мягких тканей, синовит и маргинальные эрозии при ревматоидном артрите могут помочь в диагностике таких состояний.
Исследования D. Weishaupt и соавт. [13] показали, что часто возможны инфаркты нескольких костей ГСС, но от ОКМ они, как правило, отличаются характерным извилистым «географическим» рисунком и признаком двойной линии.
D. Chatha и соавт. [16] и M. Ahmadi и соавт. [17] наблюдали вариант мультифокального околосуставного ОКМ преимущественно в среднем отделе стопы у пациентов с сахарным диабетом в острой фазе начала нейроартропатии. Если МРТ выполняется до начала соответствующих костных изменений, клиническая картина и анамнез болезни могут потребоваться для отличия их от начала воспалительного артрита.
Локальный отек костного мозга
ОКМ дистального отдела ББК
Возникновение ОКМ в ББК, особенно в ее дистальном отделе, чаще обусловлено такими травмами и осложнениями, как скрытые («усталостные») переломы, разрывы удерживателя мышц — сгибателей стопы, дистального межберцового синдесмоза и дельтовидных связок. Кроме того, в указанной области ББК может встречаться реактивный ОКМ, связанный с дисфункцией заднего большеберцового сухожилия и вторичный околосуставной ОКМ при артропатиях.
Варианты диффузного распределения ОКМ в ББК могут отражать физическое напряжение в указанной области или скрытый перелом в области передней и/или переднемедиальной поверхности ББК, при этом остеоартриты чаще формируют центральное расположение ОКМ.
По данным Z. Rosenberg и соавт. [18] и W. Morrison и соавт. [19], локальная передневнутренняя и передненаружная локализация ОКМ может быть вызвана отрывом передней дельтовидной или передней межберцовой связки соответственно. Важной закономерностью, с судебно-медицинской точки зрения, является наличие более слабого сигнала от ОКМ на МРТ-изображениях при отрывных повреждениях, в отличие от прямых ударных повреждений. Расположение ОКМ в заднемедиальном сегменте дистального отдела ББК чаще вызвано дисфункцией заднего большеберцового сухожилия вследствие его ушибов, при этом выявляемые костно-хрящевые повреждения у места его прикрепления часто ассоциируются с противоположным ОКМ таранной кости. Авторы отметили, что аналогичные изменения костного мозга вызывались отрывами задней дельтовидной связки, задней межберцовой связки и удерживателя мышц сгибателей стопы.
ОКМ дистального отдела МБК
МБК является небольшой костью, в связи с этим различные травмы и патологические процессы могут привести к формированию диффузного ОКМ. Возникновение очаговых зон ОКМ в МБК, как и в ББК, и отличие их друг от друга обусловлены прилегающими (соседними) костными и мягкотканными структурами (прикрепления связок и сухожилий). Близость (по форме) дистального отдела МКБ к спирали часто создает артифициальное увеличение сигнала на МРТ-изображениях. В связи с этим подавление сигнала от прилегающей подкожной жировой основы помогает устранить этот артефакт и определить истинные границы ОКМ.
В работе Ph. Robinson [20] показано, что локализация ОКМ в области верхушки МБК может быть связана с отрывным переломом, разрывом пяточно-малоберцовой связки или пяточно-малоберцовым импиджментом. Распределение типичной локализации ОКМ в дистальных отделах ББК и МБК и их связь с наиболее частыми причинами возникновения отека схематично представлены на рис. 5. Авторы отметили, что ОКМ в медиальной части МБК часто связан с отрывом связок по механизму растяжения (тракции). В указанной области воспалительные изменения в виде остеоартрита также могут приводить к отеку в сочетании с обязательными аналогичными изменениями с противоположной стороны (ОКМ таранной кости).

Исследования X. Wang и соавт. [21] и D. Weishaupt и соавт. [13] продемонстрировали, что расположение ОКМ в боковом и заднебоковом секторе МБК может быть результатом травмы верхнего малоберцового удерживателя или следствием повреждений сухожилий малоберцовых мышц.
Таким образом, МРТ-диагностика ОКМ в случаях травм или заболеваний костей и суставов является рутинным исследованием в работе специалистов по лучевым методам диагностики. Наиболее частыми причинами возникновения ОКМ являются травмы, имеющие различную природу и механизм образования (локальные удары, растяжения, вывихи, скручивание и т. д.), а также ряд патологических состояний (заболеваний) непосредственно не связанных с травмирующими воздействиями (артриты, артрозы, остеопороз и др.).
Заключение
В настоящее время отечественные судебные медики достаточно широко используют в своей работе результаты традиционных методов лучевой диагностики, некоторые из которых приобрели статус обязательных исследований.
На примерах изучения многочисленных исследований травм костей и суставов рентгенологами в нашей стране и за рубежом показано, что чувствительность и специфичность классической рентгенографии в диагностике повреждений костно-суставной системы значительно уступает аналогичным показателям высокоинформативных методов КТ- и особенно МРТ-исследований. Широкое использование МРТ в клинической диагностике повреждений и заболеваний костей (суставов) позволяет своевременно выявлять более тонкие изменения во всех структурные элементах указанных анатомических образований, значительно расширяя тактические возможности лечебных и реабилитационных мероприятий.
Одним из таких диагностических признаков, выявляемых при МРТ-обследованиях больных и пострадавших с травмами опорно-двигательного аппарата, является ОКМ. Его появление, локализация и распределение в поврежденных костях (суставах) имеют строгую закономерность, хорошо известную отечественным и зарубежным специалистам в области лучевой диагностики, а также травматологии и ортопедии.
Таким образом, знание судебными медиками причин и условий (время, место, распределение) возникновения ОКМ в конкретных участках (зонах) поврежденных анатомических образований в совокупности с другими клинико-морфологическими данными позволит решать сложные вопросы в области судебной травматологии. Безусловно, такая работа потребует творческого взаимодействия и научно-практического сотрудничества судебных медиков со специалистами в области лучевой диагностики.
Авторы заявляют об отсутствии конфликта интересов.
1 По данным Медицинской совещательной комиссии по ценообразованию США (MedPAC), за 3-летний период (с 1999 по 2002 г.) ежегодный прирост лучевых исследований составил 10,1%, в то время как число других методов диагностики возросло на 5,2%. За этот же период среди всех лучевых исследований высокотехнологические методы выросли на 15—20% [1].
2 В ряде источников литературы ОКМ также называется трабекулярный отек.
3 Краткие и отрывочные сведения об ОКМ представлены в диссертационном исследовании Т.К. Осипенковой (2004).
4 МРТ-диагностиа проведена 12 пациентам на томографе мощностью 1,5 Тл.
5 Критерии границ «свежих» и «несвежих» повреждений коленного сустава авторами в своей работе не указаны.
6 МРТ проводилась на МРТ-томографе Vectra-2 фирмы «General Electric» с напряженностью магнитного поля 0,5 Тл на коленной катушке Surf 76.
7 Авторы отмечают, что чаще всего мультифокальный ОКМ наблюдается после активного начала интенсивных упражнений у физически неподготовленных детей, а также в результате изменения привычной походки (традиционные движения) и/или увеличения (масса тела) опоры.



