Трикуспидальная регургитация что это при беременности не определяется
Возможности эхокардиографии плода в I триместре беременности (11-14 недель)
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
Актуальность темы пренатальной диагностики врожденных пороков сердца (ВПС) понятна всем врачам, которые связаны с пренатальной диагностикой, неонатологией, педиатрией, кардиологией, генетикой. ВПС являются одной из ведущих причин перинатальной смертности и регистрируются с частотой 4-13 на 1000 живорожденных [1]. В связи с тем, что профилактические мероприятия по предупреждению ВПС не имеют должного успеха, представляется актуальной и необходимой их пренатальная ультразвуковая диагностика.
Однако параллельно другими учеными эти группы риска отвергались, потому что большинство ВПС встречались у плодов и детей, матери которых не входили ни в одну из предложенных групп риска. Единственными разумными критериями так называемого селективного отбора были признаны беременные, попавшие в группу риска после проведения скрининга I триместра и беременные с подозрением на ВПС при ультразвуковом исследовании (УЗИ) плода [3].
Неоспоримо, что оптимальными сроками беременности для исследования сердца плода являются 20-22 недели, однако большинство летальных и клинически значимых пороков сердца могут быть диагностированы в конце I триместра беременности. Позволим себе процитировать слова главы Fetal Medicine Foundation Кипраса Николаидеса, высказанные им на страницах сайта FMF (www.fetalmedicine.com): «Специалист ультразвуковой диагностики с 12 недели беременности должен заверить большинство родителей, что у их ребенка нет крупных врожденных пороков сердца. В случае крупных врожденных пороков сердца их раннее выявление может привести к постановке правильного диагноза или хотя бы вызвать подозрение для осуществления ультразвукового мониторинга».
На самом знаменитом сайте в мире пренатальной диагностики www.thefetus.net (Philippe Jeanty, USA) опубликовано уже более 30 случаев находок ВПС в I триместре беременности. Однако в отечественной периодике встречаются лишь единичные работы по этой теме. Все они пренадлежат «перу» специалистов пренатальной диагностики Российской ассоциации врачей ультразвуковой диагностики в перинатологии и гинекологии, хотя для многих специалистов как раньше, так и сейчас осмотр сердца плода в сроки 11-14 недель заключается лишь в констатации числа сердечных сокращений.
Цель эхокардиографии в I триместре беременности состоит в выявлении летальных и клинически значимых ВПС. Это исследование не ставит целью выявление стенозов и гипоплазий выносящих трактов, диагностику мелких дефектов перегородок, патологий дуги аорты и артериального протока. Многие из этих пороков не только технически невозможно заподозрить в I триместре, манифестируют они после 30-й недели беременности, т.е. их диагностика является прерогативой исследования III триместра.
Точность пренатальной диагностики ВПС во все сроки беременности варьирует в широком диапазоне. Причинами этого могут быть разный опыт специалистов, ожирение беременной, частота использованных ультразвуковых трансдьюсеров и класс ультразвукового аппарата, перенесенные ранее абдоминальные операции, срок беременности, количество околоплодных вод и положение плода. Однако заметим, что многие из этих факторов теряют свою актуальность именно при проведении трансвагинальной эхокардиографии в I триместре беременности. Своевременная диагностика ВПС позволяет идентифицировать плоды высокого риска по генетическим синдромам, что имеет важное значение при проведении пренатального консультирования и оказывает существенное влияние на акушерскую тактику.
Результаты
С 2006 по 2011 г. пренатально в I триместре беременности были выявлены 125 ВПС. Из них 68 (55%) ВПС сочетались с различными хромосомными аномалиями (ХА) плода, 30 (24%) входили в состав различных множественных врожденных пороков развития (МВПР), 27 (21%) ВПС были изолированными.
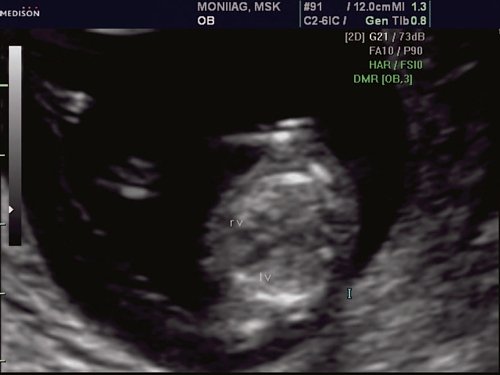
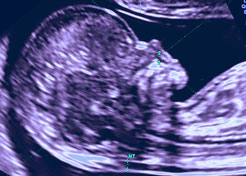
Рис. 1. Беременность 12 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца.
Беда- не беда: трикуспидальная регургитация у плода
В программе ультразвукового скрининга 1 триместра беременности требуется (но далеко не всеми, не всегда, и не всегда как положено выполняется) исследование кровотока на трехстворчатом клапане плода.
Факт обнаружения трехстворчатой регургитации у плода (т.е. обратного естественному кровотока, и недостаточности трехстворчатого клапана) рекомендациями отечественных и зарубежных светил пренатальной и УЗИ — диагностики считается маркером риска аномалий развития плода и его хромосомных аберраций.
Действительно, при различных структурных аномалиях сердца, таких как атриовентрикулярный септальный дефект (АВК), дисплазия трехстворчатого клапана, болезнь Эбштейна, а также при стенозе или атрезии легочного клапана, стенозе и преждевременном закрытии артериального протока, при синдроме гипоплазии левых отделов сердца, при аритмиях плода, мы встречаемся с недостаточностью трехстворчатого клапана – с трикуспидальной регургитацией.
И, конечно, она встречается при фетальных кардиомиопатиях и миокардитах, сердечной недостаточности плода, различных сосудистых мальформациях плода (классический пример – аневризма вены Галена).
Но, простите, все эти перечисленные заболевания очевидны, и имеют более важные, главные проявления, а трехстворчатая недостаточность при них – лишь один из многих других симптомов, а не самостоятельная находка!
В то же время мы (как кардиологи) знаем, что практически у всех существует физиологическая трикуспидальная регургитация – и у только родившегося ребенка, и у преклонных лет пациентов. От патологической недостаточности трехстворчатого клапана ее отличает низкая степень и относительно низкая скорость потока регургитации, и, конечно же, отсутствие другой серьезной врожденной или приобретенной патологии сердца и кровообращения в целом.
Но законодатели пренатальной диагностики упрямо тиражируют совершенно настораживающие цифры:
только у 5% плодов с трехстворчатой регургитацией нет патологий, остальные 95% — носители хромосомной патологии, особенно высок риск трисомии 21 хромосомы, т.е. болезни Дауна!
Интернет — форумы кричат тысячами голосов: «Помогите, у моего будущего ребенка обнаружили трикуспидальную регургитацию! Что делать! Никто ничего не может объяснить!». Непрофессионал и не объяснит, он понятия не имеет, с чем едят эту регургитацию.
Хорошо, если изначально не перепутает потоки митральной и трикуспидальной регургитации, или (еще хуже), нормальный кровоток в магистральной артерии сердца с этой самой трикуспидальной регургитацией (а, поверьте мне, таких «находок» — завались – у половины кричащих в этих самых форумах, а сомневающихся в этом утверждении специалистов отсылаю к опубликованным УЗИ-картинкам в том же сетевом ресурсе).
Этому специалисту легче всего откреститься от вас, направив на адские круги дополнительных бесконечных исследований, дообследований и консультаций.
Мы же в своей практике при обнаружении трикуспидальной регургитации у плода
проводим ряд дополнительных диагностических мероприятий, позволяющих уже гораздо подробнее оценить как саму степень и значимость трикуспидальной регургитации, так и сердца плода и его кровообращения в целом, и по возможности, исключить врожденные пороки развития сердца плода, сердечную недостаточность плода и т.д.
При обнаружении интактного сердца, а также при отсутствии других ультразвуковых маркеров риска фетопатий и хромосомных заболеваний плода диагностическая значимость выявленной трикуспидальной регургитации у плода ничтожна.
Думаю, что качественное повторное ультразвуковое исследование сердца плода при выявлении в первом УЗИ-скрининге беременности трикуспидальной регургитации не только не помешает, а действительно необходимо. Проводят его (ЭХОКГ плода) в 20-23 недели беременности, и именно в этом сроке опытный специалист способен дотошно исследовать буквально каждый миллиметр сердца вашего будущего ребенка.
Дело за дисциплиной и исполнительностью пациенток, а она, увы, тоже далеко не всегда на высоте! Да и выбор специалиста-исследователя за вами, дорогие будущие мамы и папы!
Выбор по принципу «рядом и побыстрее» не разумен даже при покупке буханки хлеба!
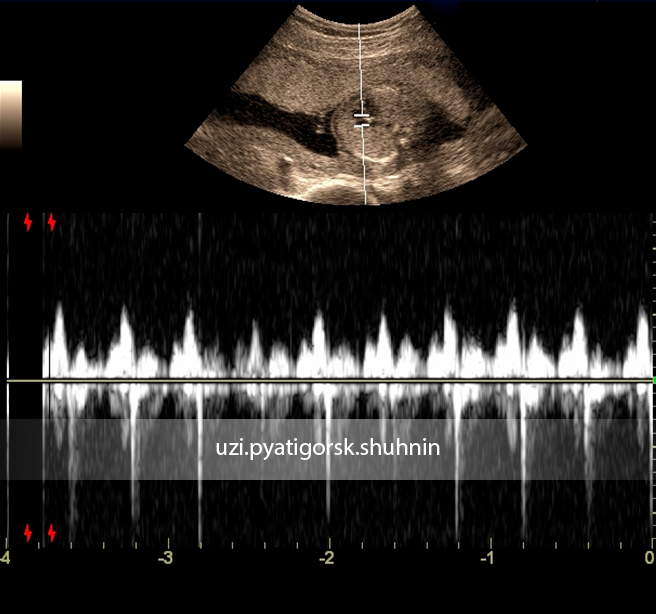
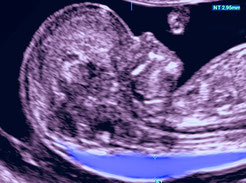
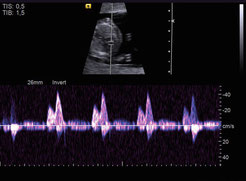
Беременность 16 нед. Эхокардиография плода. PWD – допплерография.
Отмечается физиологической направленности транстрикуспидальный кровоток наполнения правого желудочка
со скоростью 0.60м\с, и поток регургитации с максимальной скоростью 1.30м\с.
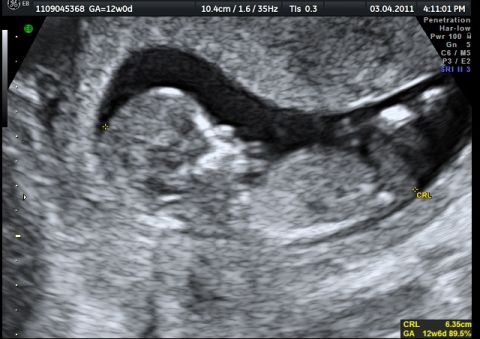
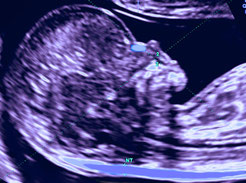
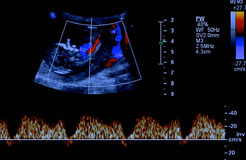
Беременность 11 нед. ТВИ. Эхокардиография плода. ЦДК – допплерография сердца.
Отчетливо визуализируется симметричный по спектру и скорости кровоток на митральном и трехстворчатом клапанах сердца (отображаются красным цветом потоки наполнения желудочков сердца).
Никакой регургитации не отмечается!
Обращаем ваше внимание на диагностические возможности оборудования: общий размер сердца менее 5 мм, желудочки сердца по 2 мм диаметром, магистральные артерии – 1 мм диаметром, но как информативно исследование!
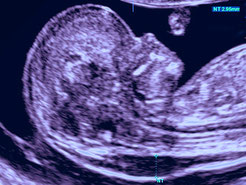
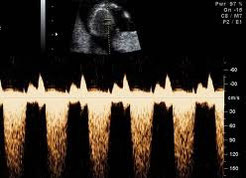
Беременность 31 нед. Эхокардиография плода. ЦДК – допплерография сердца.
Отчетливо визуализируется поток регургитации на трехстворчатом клапане (поток красного цвета).
Физиологический кровоток наполнения правого желудочка через трехстворчатый клапан
в данном исследовании картируется синим цветом.
Пренатальный скрининг при беременности
Для чего необходим скрининг I и II триместров, и почему он показан всем беременным женщинам?
У любой пары существует риск зачатия ребёнка, имеющего генетическое заболевание. В данном случае не играет никакой роли образ жизни родителей, их социальное положение, состояние здоровья. Риск есть всегда.
Скрининговые исследования предлагаются всем лицам, наблюдающимися по поводу беременности. Одно из таких обследований – УЗ-обследование генетических аномалий в I триместре беременности, прохождение которого желательно каждой беременной женщине до 14 недели гестации.
Таким образом, скрининг I триместра – комплекс пренатальных исследований, осуществляемых на 11-14 неделях гестации, целью которых является предварительная идентификация женщин с повышенным риском рождения ребенка, страдающего хромосомными болезнями.
К 11-12 неделе гестации ребенок уже достигает достаточных размеров, чтобы хорошо изучить его анатомические особенности. На этом сроке уже можно выявить серьезные нарушения развития ребенка, которые могут быть несовместимы с жизнью, либо приводить к тяжелой инвалидизации. Среди всех выявляемых генетических аномалий чаще всего встречается синдром Дауна, при котором в 21 паре не две, а три пары хромосом.
Ультразвуковые маркёры, которые повышают риск генетических заболеваний
Воротниковое пространство определяется как участок скопления жидкости между кожей и тканями шейного отдела позвоночника. Выявляется и в норме, и при генетических заболеваниях, но во втором случае ТВП увеличивается до 2,6 мм (а может и больше). Принципиально важно пройти скрининг на 12 (+-1) неделе беременности, ибо на более поздних сроках беременности воротниковое пространство исчезает. Очень редко эта структура переходит в генерализованный, либо локальный отек, иногда несовместимый с жизнью.
Как измеряется ТВП?
Для измерения ТВП применяются два метода – трансабдоминальный (практически во всех случаях), либо трансвагинальный. Результаты этих исследований отличаться не будут.
Обследование проводится только в I триместр беременности, на сроке гестации от 11 до 14 недель. При этом размер ребенка для эффективного скрининга должен быть не менее 45 мм, но и не более 85 мм. Если на 11 неделе плод чуть меньше, это можно считать вариантом нормы, то тогда обследование переносится на 7-10 дней.
Измерения осуществляются в переднезаднем направлении, то есть сагиттально, а головка ребенка предлежит нейтрально.
Область на мониторе увеличивается до головы и верхней трети туловища.
Область видимости должна увеличиваться так, чтобы наименьшее перемещение курсора выдавало изменение размера на одну десятую миллиметра.
Измеряется ТВП в наиболее широком месте, при этом требуется дифференциация эхоструктуры кожи и амниона.
Во время обследования толщина воротничкового пространства измеряется несколько раз, а выбирается наибольшее из полученных значений.
Порой к мнимому увеличению ТВП приводит обвивание шеи пуповиной. Тогда измеряется с обеих сторон пуповины. Дабы оценить риск, высчитывается среднее значение из полученных.
Трикуспидальная регургитация что это при беременности не определяется
ПРЕНАТАЛЬНЫЙ СКРИНИНГ I ТРИМЕСТРА БЕРЕМЕННОСТИ
Пренатальный скрининг первого триместра имеет большие возможности для выявления патологии в ранние сроки беременности, когда можно исключить не только анатомичесике аномалии, но и определить риски рождения больного ребенка.
Оптимальным сроком для проведения пренатального скрининга первого триместра (измерения толщины воротникового пространства, костей носа, оценки кровотока в венозном протоке, выявления трикуспидальной регургитации и др. является:
Толщина воротникового пространства (ТВП)
Воротниковое пространство является ультразвуковым проявлением скопления жидкости под кожей в тыльной области шеи плода в первом триместре беременности.
Толщина воротникового пространства в норме увеличивается во время беременности с увеличением копчико-теменного размера плода.
 |  |  | ||||||||||||||||||||||||
 |  |  | |||||||||||||||||||||
 |  |  | ||||||||||||||||||
 |  |  | |||||||||||||||
| Показания | Класс |
|---|---|
| Тяжелая недостаточность трехстворчатого клапана у пациентов, подлежащих хирургическому лечению клапанов левых отделов сердца | IC |
| Тяжелая первичная недостаточность трехстворчатого клапана с наличием симптомов, несмотря на медикаментозную терапию, без тяжелой правожелудочковой недостаточности | IC |
| Тяжелый стеноз трехстворчатого клапана (± недостаточность трехстворчатого клапана) с наличием симптомов, несмотря на медикаментозную терапию* | IC |
| Тяжелый стеноз трехстворчатого клапана (± недостаточность трехстворчатого клапана) у пациентов, подлежащих хирургическому лечению клапанов левых отделов сердца* | IC |
| Умеренная органическая недостаточность трехстворчатого клапана у пациентов, подлежащих хирургическому лечению клапанов левых отделов сердца | IIaC |
| Умеренная вторичная недостаточность трехстворчатого клапана с дилатированным кольцом (> 40 мм) у пациентов, подлежащих хирургическому лечению клапанов левых отделов сердца | IIaC |
| Тяжелая недостаточность трехстворчатого клапана с наличием симптомов после выполнения хирургического лечения на левых отделах сердца, при отсутствии миокардиальной, клапанной недостаточности левых отделов сердца или наличие правожелудочковой недостаточности при отсутствии тяжелой легочной гипертензии (систолическое давление в легочной артерии > 60 мм рт. ст.) | IIaC |
| Тяжелая изолированная недостаточность трехстворчатого клапана в сочетании с минимальными симптомами или их отсутствием и прогрессивной дилатацией или ухудшением функции правого желудочка | IIbC |
* Перкутанное вмешательство может быть применено на первых этапах, если стеноз трехстворчатого клапана изолирован
Прогноз
Профилактика
В соответствии с данными экспертов Американской кардиологической ассоциации все пациенты с ревматическим пороком сердца входят в группу умеренного риска по развитию инфекционного эндокардита. Этим пациентам при выполнении различных медицинских манипуляций, связанных с риском развития бактериемии ( экстракция зуба, тонзиллэктомия, операции на желчных путях или кишечнике и т.д.) необходимо профилактическое назначение антибиотиков.
- Трикуспидальная регургитация у плода 12 недель что это
- Трикуспидальная регургитация что это такое при беременности у плода