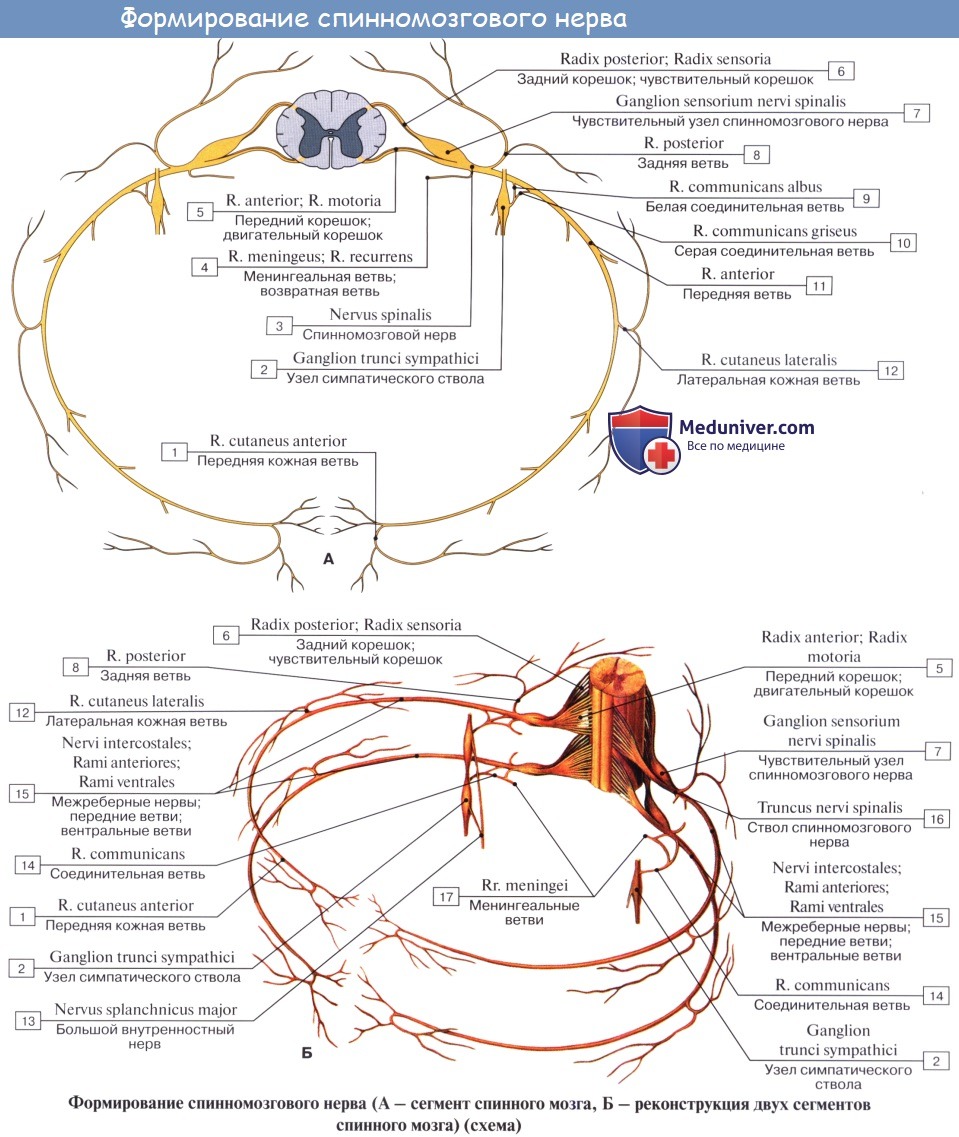
двигательные и чувствительные корешки спинного мозга
Двигательные и чувствительные корешки спинного мозга
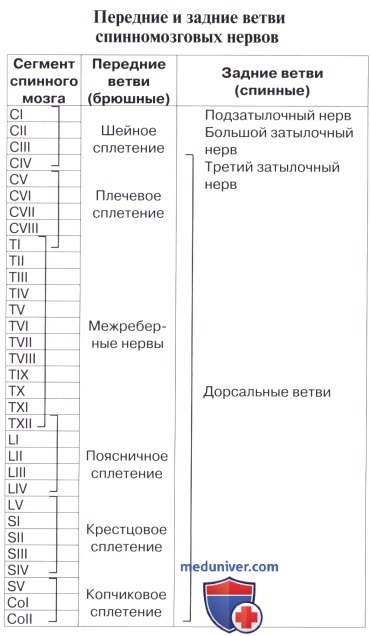
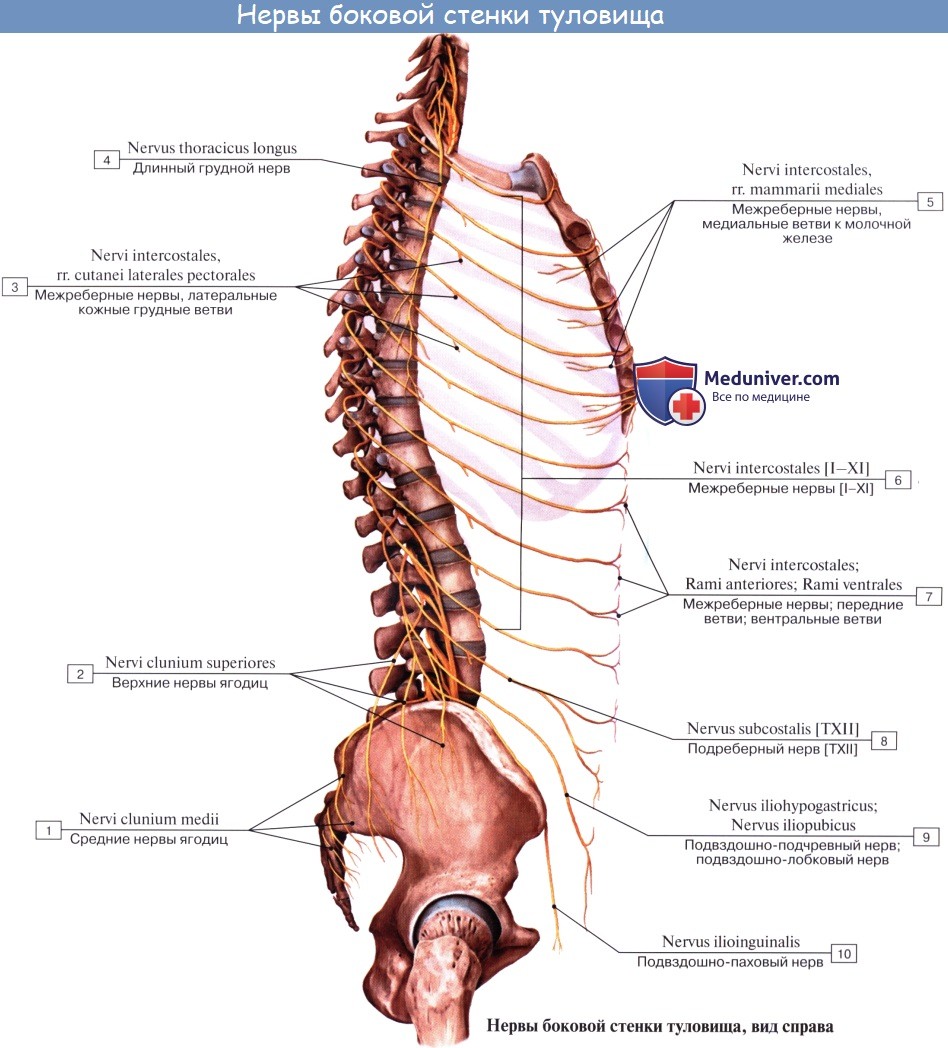
Спинномозговые нервы, nn. spinales, располагаются в правильном порядке (невромеры), соответствуя миотомам (миомерам) туловища и чередуясь с сегментами позвоночного столба; каждому нерву соответствует относящийся к нему участок кожи (дерматом).
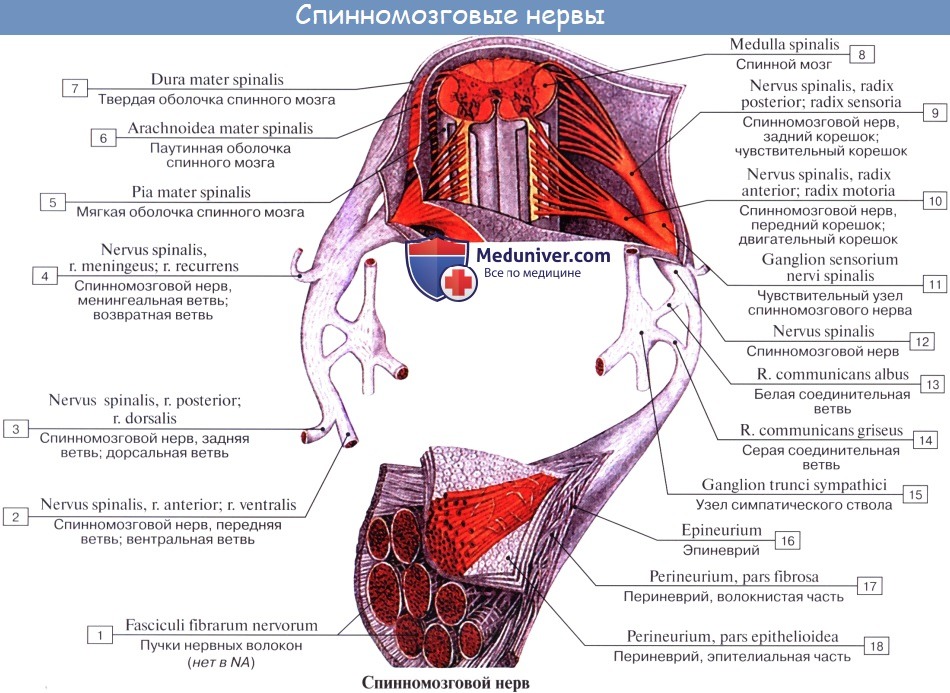
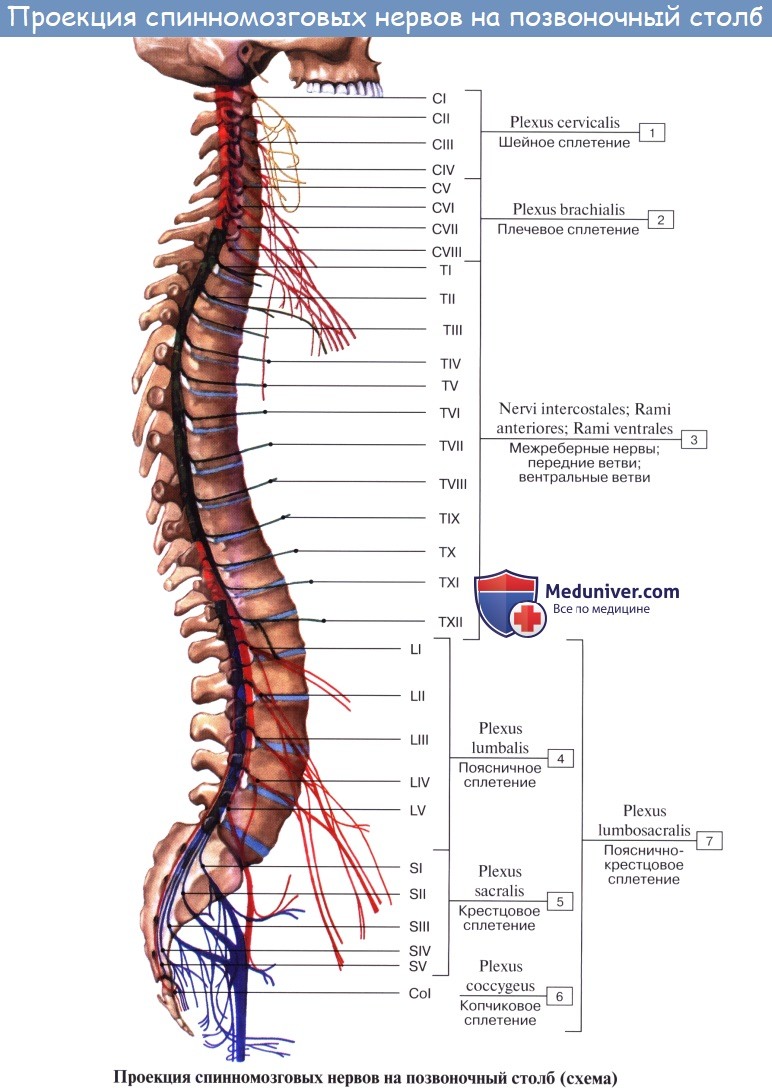
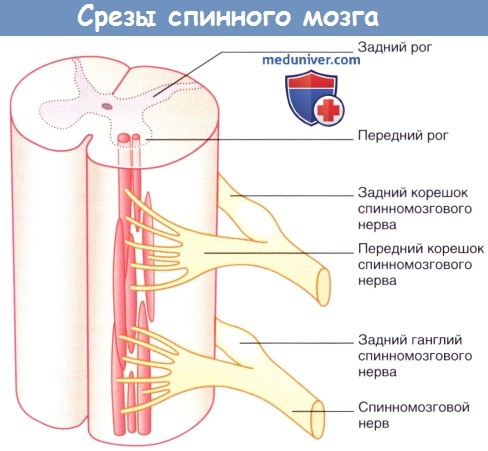
У человека имеется 31 пара спинномозговых нервов, а именно: 8 пар шейных, 12 пар грудных, 5 пар поясничных, 5 пар крестцовых и 1 пара копчиковых. Каждый спинномозговой нерв отходит от спинного мозга двумя корешками: задним (чувствительным) и передним (двигательным); оба корешка соединяются в один ствол, truncus n. spinalis, выходящий из позвоночного канала через межпозвоночное отверстие.
Вблизи и несколько кнаружи от места соединения задний корешок образует узел, ganglion spinale, в котором передний двигательный корешок не принимает участия. Благодаря соединению обоих корешков спинномозговые нервы являются смешанными нервами: они содержат чувствительные (афферентные) волокна от клеток спинномозговых узлов, двигательные (эфферентные) волокна от клеток переднего рога, а также вегетативные волокна от клеток боковых рогов, выходящие из спинного мозга в составе переднего корешка.
Вегетативные волокна имеются и в заднем корешке. Вегетативные волокна, попадающие через корешки в анимальные нервы, обеспечивают в соме такие процессы, как трофика, сосудодвигательные реакции и т. п.
У круглоротых (миноги) оба корешка продолжаются в отдельные нервы — двигательные и чувствительные. В дальнейшем ходе эволюции, начиная с поперечноротых рыб корешки сближаются и сливаются, так что раздельный ход сохраняется только для корешков, а нервы становятся смешанными.
Каждый спинномозговой нерв при выходе из межпозвоночного отверстия делится соответственно двум частям миотома (дорсальной и вентральной) на две ветви:
1) заднюю, ramus dorsalis, для развивающейся из дорсальной части миотома аутохтонной мускулатуры спины и покрывающей ее кожи;
2) переднюю, ramus ventralis, для вентральной стенки туловища и конечностей, развивающихся из вентральных частей миотомов.
Кроме того, от спинномозгового нерва отходят еще два рода ветвей:
3) для иннервации внутренностей и сосудов — соединительные ветви к симпатическому стволу, rr. communicantes;
4) для иннервации оболочек спинного мозга — r. meningeus, идущая обратно через межпозвоночное отверстие.
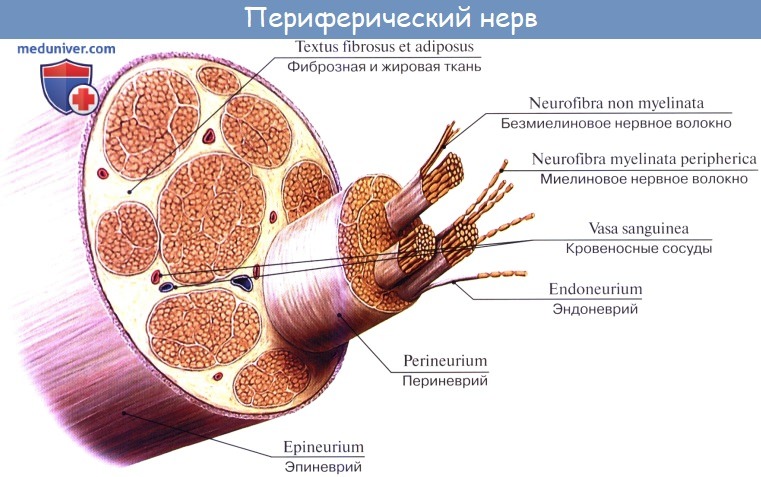
Видео урок для зубрешки анатомия сегмента спинного мозга, спинномозгового нерва
Редактор: Искандер Милевски. Дата последнего обновления публикации: 20.8.2020
Двигательные и чувствительные корешки спинного мозга
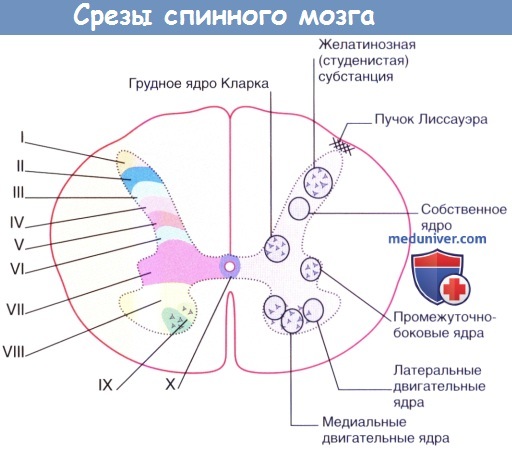
Взаиморасположение серого и белого вещества на разных уровнях спинного мозга представлено на рисунке ниже. Белое вещество представлено преимущественно аксонами и дендритами и образует задние, передние и боковые канатики (от лат. funiculus — «канатик») спинного мозга, которые затем разделяются на пучки нервных волокон (от лат. fascicule—«пучок»). Шейное (сегменты С5-Т1) и пояснично-крестцовое (сегменты L1-S2) утолщения образованы за счет увеличения объема серого вещества в данных сегментах, что необходимо для иннервации конечностей на противоположной стороне тела. Белое вещество больше представлено в верхних отделах спинного мозга, поскольку там проходят чувствительные и двигательные волокна, иннервирующие конечности.
Так, в заднем канатике спинного мозга располагается тонкий пучок, по которому передаются импульсы от нижних конечностей. Этот пучок представлен как в шейных, так и в пояснично-крестцовых сегментах. Напротив, клиновидный пучок, передающий импульсы от верхних конечностей, не представлен в поясничных сегментах спинного мозга.
Несмотря на то, что деление спинного мозга на пронумерованные сегменты (как указано выше) соответственно парам спинномозговых корешков довольно удобно для практического использования, фактически спинной мозг не имеет четкого сегментарного строения. Группы ядер, видимые на поперечных срезах спинного мозга, на самом деле представляют собой часть непрерывных клеточных столбиков, которые в большинстве случаев распространяются на несколько сегментов.

а) Типы нейронов спинного мозга. Нейроны спинного мозга наименьшего размера (диаметром 5-20 нм) — промежуточные, их тела располагаются в спинном мозге. В то время как отростки одних промежуточных нейронов располагаются в пределах одного сегмента спинного мозга, аксоны других промежуточных нейронов распространяются в составе белого вещества спинного мозга на несколько сегментов вверх или вниз, тем самым обеспечивая связь между ними. Такие аксоны называют проприоспинальными (собственными) волокнами, которые формируют собственные пучки.
Большинство таких промежуточных нейронов участвует в формировании спинномозговых рефлексов. Другие промежуточные нейроны располагаются между волокнами нисходящих путей и мотонейронами, участвующими в регуляции двигательной активности. Кроме того, функция некоторых промежуточных нейронов заключается в проведении чувствительных импульсов от низших уровней ЦНС к высшим.
Наиболее часто встречаемый тип нейронов в сером веществе — нейроны среднего размера (диаметром 20-50 нм). Большинство из них выполняет функцию промежуточного звена (ретрансляции) при передаче афферентных импульсов от задних корешков к головному мозгу посредством аксонов, которые образуют тракты. Трактом (проводящим путем) считают совокупность нервных волокон, выполняющих единую функцию. Как будет показано далее, термин «тракт» часто употребляют некорректно, поскольку изначально полагают, что входящие в состав группы волокна выполняют одну функцию, однако на самом деле данная группа представлена волокнами разных функциональных классов.
Наиболее крупные нейроны в спинном мозге — а-мотонейроны (диаметром 5-20 нм), которые иннервируют скелетные мышцы. Среди них в сером веществе передних рогов диффузно располагаются меньшие по размеру у-мотонейроны, осуществляющие эфферентную иннервацию нервно-мышечных веретен. В средней части передних рогов находятся клетки Реншоу, функция которых заключается в торможении а-мотонейронов.
Спинномозговые рефлекторные дуги, которые начинаются от мышечных веретен и рецепторов сухожилий, защитный рефлекс описна в отдельных статьях на сайте.
На основе цитоархитектонических характеристик (например, размер нейронов, особенности окраски, наличие рецепторов и нейронных связей) серое вещество спинного мозга принято разделять на 10 слоев (спинномозговых пластинок), называемых пластинами Рекседа. Эти пластины были выделены с описательной целью, и не всегда какой-либо пластине соответствует определенная функция. Структура пластин меняется в зависимости от изучаемого уровня спинного мозга: в то время как на одном уровне в пределах пластины можно наблюдать определенные ядра, на другом уровне они будут выражены не так явно.
б) Спинальные ганглии. Спинальные, или заднекорешковые, ганглии (спинномозговые узлы) расположены по ходу задних корешков спинного мозга в области межпозвоночных отверстий. В этой области передние и задние корешки соединяются и формируют спинномозговые нервы. Грудные спинальные ганглии содержат около 50000 униполярных нейронов, а проводящие пути чувствительной иннервации от верхних и нижних конечностей — около 100000. От тела униполярных (или, точнее, псевдоуниполярных) нейронов отходит только один отросток — короткий стволовой аксон. В связи с этим аксоны и дендриты этих нейронов морфологически неотличимы. Отдельные клетки ганглия окружены модифицированными шванновскими клетками — амфицитами (клетками-сателлитами,или мантийными глиоцитами).
1. Центральные окончания чувствительных нервных волокон. В зоне вступления волокон заднего корешка в спинной мозг чувствительные нервные волокна делятся на внутренние и наружные пучки. Внутренний пучок содержит крупные и средние волокна, которые в дальнейшем в пределах заднего канатика делятся на восходящие и нисходящие ветви. Затем ход волокон ветвей отклоняется в сторону заднего рога спинного мозга, где часть из них образует синапсы в области заднего ядра (ядра Кларка). Наиболее крупные восходящие волокна поднимаются до ядер задних столбов (тонкое/клиновидное) в продолговатом мозге, формируя при этом основную часть нервных волокон в составе тонкого и клиновидного пучков.
Наружный пучок образован небольшими волокнами (А δ-и С-волокна), которые при вступлении в спинной мозг делятся на восходящие и нисходящие ветви в области пучка Лиссауэра и образуют синапсы с нейронами в составе желатинозной субстанции. Некоторые волокна образуют синапсы с дендритами нейронов в собственном ядре, с которого начинается спинно-таламический проводящий путь.
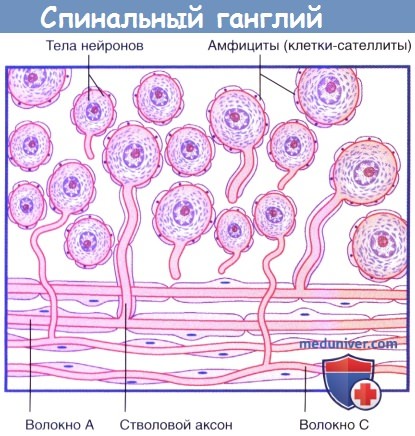
Обратите внимание на Т-образное разделение волокон стволового аксона в нижней части рисунка:
именно по этой причине эти нейроны называют «псевдоу-ниполярными». 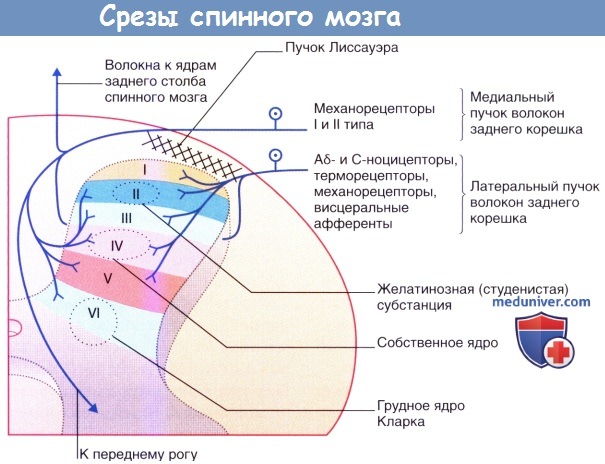
Редактор: Искандер Милевски. Дата публикации: 15.11.2018
Двигательные и чувствительные корешки спинного мозга
Спинной мозг
Спинной мозг (medulla spinalis) представляет собой цилиндрический, несколько сплющенный в переднезаднем направлении тяж (рис. 175). Длина его колеблется от 40 до 45 см, масса в среднем составляет около 35 г. Спинной мозг вместе с покрывающими его оболочками находится в позвоночном канале. Верхняя граница спинного мозга расположена на уровне верхнего края атланта, где он переходит в продолговатый мозг. Нижняя граница находится на уровне I или верхнего края II поясничного позвонка, где от него отходит тонкая терминальная (концевая) нить. Эта нить спускается в крестцовый канал и прикрепляется к его стенке; на большем протяжении она состоит из соединительной ткани. У новорожденного спинной мозг оканчивается на уровне III поясничного позвонка, но с возрастом вследствие более интенсивного роста позвоночного столба нижняя граница мозга занимает более высокое положение.
Вегетативные нейроны боковых рогов спинного мозга являются промежуточными нейронами, аксоны которых идут на периферию к вегетативным узлам (см. «Вегетативная нервная система»).
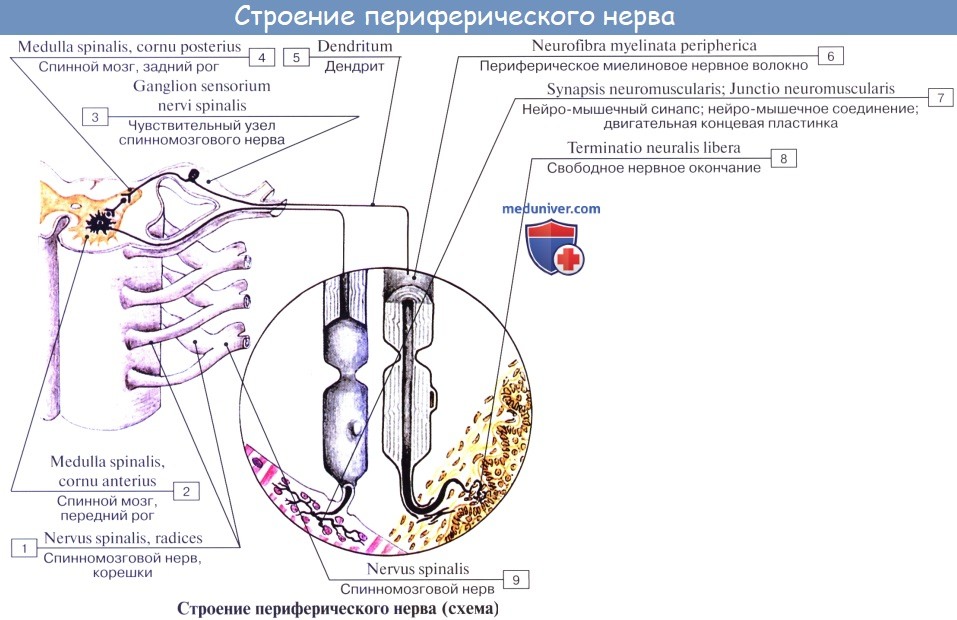
Задний корешок, по функции чувствительный, состоит из задних корешковых нитей (см. рис. 176), которые входят в спинной мозг в области задней латеральной борозды. Задние корешковые нити являются аксонами чувствительных нейронов спинномозговых узлов и служат для передачи нервных импульсов с периферии из рецепторов разных органов (кожа, мышцы и др.) в мозг. Одна часть задних корешковых нитей в спинном мозге подходит к клеткам задних рогов, а другая часть, минуя задние рога, входит в задние канатики спинного мозга и в составе их поднимается в головной мозг.
1 ( Чувствительные нейроны, входящие в состав спинномозговых узлов (и чувствительных узлов черепных нервов), по своей форме относятся к так называемым псевдоуниполярных нейронам: они имеют по два отростка (нейрит и дендрит), которые начинаются от общего выроста тела нервной клетки.)
Состав рефлекторных дуг
При осуществлении рефлексов нервные импульсы проходят путь от рецепторов через центральную нервную систему в рабочие органы. Эти пути носят название рефлекторных дуг. Они представляют собой цепочки разных по функции нейронов, соединенных между собой синапсами. Рефлекторные дуги в зависимости от сложности рефлекса состоят из разного количества нервных клеток. Каждая дуга обязательно включает: чувствительный (афферентный) нейрон, периферический отросток которого (дендрит) снабжен рецептором (входное звено рефлекторной дуги), и двигательный (эфферентный) нейрон, аксон которого заканчивается в органе двигательным окончанием (выходное звено рефлекторной дуги). Помимо этого, в состав рефлекторных дуг различных рефлексов входит разное количество вставочных (ассоциативных) нейронов, которые находятся в нервных центрах спинного и головного мозга (центры рефлексов). Так, трехнейронная рефлекторная дуга состоит из чувствительного (афферентного), вставочного и двигательного (эфферентного) нейронов, между которыми имеется два синапса. Отмечено некоторое различие в расположении нейронов соматических и вегетативных (автономных) рефлекторных дуг (рис. 177). Например, трехнейронная рефлекторная дуга спинномозгового соматического рефлекса включает: чувствительные нейроны в спинномозговых узлах, вставочные нейроны в задних рогах спинного мозга и двигательные нейроны в передних рогах спинного мозга. Трехнейронная дуга спинномозгового вегетативного рефлекса состоит из афферентных нейронов в спинномозговых узлах, вставочных нейронов в боковых рогах спинного мозга и эффективных нейронов в вегетативных узлах (ганглиях), расположенных вне мозга, на периферии.
Рефлексы, осуществляемые через отделы головного мозга, по сравнению со спинномозговыми рефлексами имеют более сложный характер, а их рефлекторные дуги включают не один, а большее число вставочных нейронов. Следует иметь в виду, что условные рефлексы у человека являются функцией коры большого мозга, а безусловные рефлексы осуществляются при посредстве других отделов головного мозга и через спинной мозг.
В связи с наличием обратной нервной связи между органами и регулирующими их деятельность нервными центрами рефлекторные дуги включают дополнительно афферентные нейроны, передающие в мозг обратную информацию (обратная афферентация) о характере изменений в органах. Так, трехнейронная дуга двигательного спинномозгового рефлекса дополняется чувствительным (афферентным) нейроном, периферический отросток которого в мышце снабжен проприорецептором. Благодаря обратной информации из проприорецепторов регулируется тонус (напряжение) мышц и степень их сокращения или расслабления.
Вследствие наличия нейронов, осуществляющих обратную связь, рефлекторные дуги принимают характер рефлекторных колец.
Двигательные и чувствительные корешки спинного мозга
Спинной мозг
Спинной мозг (medulla spinalis) представляет собой цилиндрический, несколько сплющенный в переднезаднем направлении тяж (рис. 175). Длина его колеблется от 40 до 45 см, масса в среднем составляет около 35 г. Спинной мозг вместе с покрывающими его оболочками находится в позвоночном канале. Верхняя граница спинного мозга расположена на уровне верхнего края атланта, где он переходит в продолговатый мозг. Нижняя граница находится на уровне I или верхнего края II поясничного позвонка, где от него отходит тонкая терминальная (концевая) нить. Эта нить спускается в крестцовый канал и прикрепляется к его стенке; на большем протяжении она состоит из соединительной ткани. У новорожденного спинной мозг оканчивается на уровне III поясничного позвонка, но с возрастом вследствие более интенсивного роста позвоночного столба нижняя граница мозга занимает более высокое положение.
Вегетативные нейроны боковых рогов спинного мозга являются промежуточными нейронами, аксоны которых идут на периферию к вегетативным узлам (см. «Вегетативная нервная система»).
Задний корешок, по функции чувствительный, состоит из задних корешковых нитей (см. рис. 176), которые входят в спинной мозг в области задней латеральной борозды. Задние корешковые нити являются аксонами чувствительных нейронов спинномозговых узлов и служат для передачи нервных импульсов с периферии из рецепторов разных органов (кожа, мышцы и др.) в мозг. Одна часть задних корешковых нитей в спинном мозге подходит к клеткам задних рогов, а другая часть, минуя задние рога, входит в задние канатики спинного мозга и в составе их поднимается в головной мозг.
1 ( Чувствительные нейроны, входящие в состав спинномозговых узлов (и чувствительных узлов черепных нервов), по своей форме относятся к так называемым псевдоуниполярных нейронам: они имеют по два отростка (нейрит и дендрит), которые начинаются от общего выроста тела нервной клетки.)
Состав рефлекторных дуг
При осуществлении рефлексов нервные импульсы проходят путь от рецепторов через центральную нервную систему в рабочие органы. Эти пути носят название рефлекторных дуг. Они представляют собой цепочки разных по функции нейронов, соединенных между собой синапсами. Рефлекторные дуги в зависимости от сложности рефлекса состоят из разного количества нервных клеток. Каждая дуга обязательно включает: чувствительный (афферентный) нейрон, периферический отросток которого (дендрит) снабжен рецептором (входное звено рефлекторной дуги), и двигательный (эфферентный) нейрон, аксон которого заканчивается в органе двигательным окончанием (выходное звено рефлекторной дуги). Помимо этого, в состав рефлекторных дуг различных рефлексов входит разное количество вставочных (ассоциативных) нейронов, которые находятся в нервных центрах спинного и головного мозга (центры рефлексов). Так, трехнейронная рефлекторная дуга состоит из чувствительного (афферентного), вставочного и двигательного (эфферентного) нейронов, между которыми имеется два синапса. Отмечено некоторое различие в расположении нейронов соматических и вегетативных (автономных) рефлекторных дуг (рис. 177). Например, трехнейронная рефлекторная дуга спинномозгового соматического рефлекса включает: чувствительные нейроны в спинномозговых узлах, вставочные нейроны в задних рогах спинного мозга и двигательные нейроны в передних рогах спинного мозга. Трехнейронная дуга спинномозгового вегетативного рефлекса состоит из афферентных нейронов в спинномозговых узлах, вставочных нейронов в боковых рогах спинного мозга и эффективных нейронов в вегетативных узлах (ганглиях), расположенных вне мозга, на периферии.
Рефлексы, осуществляемые через отделы головного мозга, по сравнению со спинномозговыми рефлексами имеют более сложный характер, а их рефлекторные дуги включают не один, а большее число вставочных нейронов. Следует иметь в виду, что условные рефлексы у человека являются функцией коры большого мозга, а безусловные рефлексы осуществляются при посредстве других отделов головного мозга и через спинной мозг.
В связи с наличием обратной нервной связи между органами и регулирующими их деятельность нервными центрами рефлекторные дуги включают дополнительно афферентные нейроны, передающие в мозг обратную информацию (обратная афферентация) о характере изменений в органах. Так, трехнейронная дуга двигательного спинномозгового рефлекса дополняется чувствительным (афферентным) нейроном, периферический отросток которого в мышце снабжен проприорецептором. Благодаря обратной информации из проприорецепторов регулируется тонус (напряжение) мышц и степень их сокращения или расслабления.
Вследствие наличия нейронов, осуществляющих обратную связь, рефлекторные дуги принимают характер рефлекторных колец.
Публикации в СМИ
Нарушения двигательные при заболеваниях НС
Двигательные нарушения могут возникать как при центральном, так и при периферическом повреждении нервной системы.
Терминология • Паралич — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся полным отсутствием произвольных движений • Парез — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся уменьшением силы и/или амплитуды произвольных движений • Моноплегия и монопарез — паралич или парез мышц одной конечности • Гемиплегия или гемипарез — паралич и парез обеих конечностей, иногда и лица с одной стороны тела • Параплегия (парапарез) — паралич (парез) обеих конечностей (либо верхних, либо нижних) • Тетраплегия, тетрапарез (также квадриплегия, квадрипарез) — паралич или парез всех четырёх конечностей • Гипертонус — повышение мышечного тонуса. Различают 2 вида: •• Мышечная спастичность — повышение тонуса мышц (преимущественно сгибателей руки и разгибателей ноги), характеризующееся неравномерностью их сопротивления в различные фазы пассивного движения; возникает при поражении пирамидной системы •• Экстрапирамидная ригидность — диффузное равномерное воскоподобное повышение мышечного тонуса, одинаково выраженное во всех фазах активных и пассивных движений (поражаются мышцы агонисты и антагонисты), обусловлено поражением экстрапирамидной системы • Гипотония (мышечная вялость) — снижение тонуса мышц, характеризующееся чрезмерной их податливостью при пассивных движениях; обычно связана с поражением периферического двигательного нейрона • Арефлексия — отсутствие одного или нескольких рефлексов, обусловленное нарушением целостности рефлекторной дуги или тормозящим влиянием вышестоящих отделов нервной системы • Гиперрефлексия — повышение сегментарных рефлексов вследствие ослабления тормозящих влияний коры головного мозга на сегментарный рефлекторный аппарат; возникает, например, при поражении пирамидных путей • Патологические рефлексы — общее название рефлексов, обнаруживаемых у взрослого человека при поражении пирамидных путей (у детей раннего возраста такие рефлексы считают нормальным явлением) • Клонус — крайняя степень повышения сухожильных рефлексов, проявляющаяся серией быстрых ритмичных сокращений мышцы или группы мышц, например, в ответ на их однократное растяжение.
Этиология • Спастичность — поражение центрального мотонейрона на всём его протяжении (кора мозга, подкорковые образования, стволовая часть головного, спинного мозга), например, при инсульте с вовлечением двигательной зоны коры больших полушарий или кортикоспинального тракта • Ригидность — свидетельствует о дисфункции экстрапирамидной системы и обусловлена повреждением базальных ядер: медиальной части бледного шара и чёрной субстанции (например, при паркинсонизме) • Гипотония возникает при первично-мышечных заболеваниях, поражениях мозжечка и некоторых экстрапирамидных расстройствах (болезнь Хантингтона), а также в острой стадии пирамидного синдрома • Координация двигательной активности может быть нарушена за счёт слабости мышц, чувствительных расстройств или поражения мозжечка • Рефлексы снижаются при поражении нижнего мотонейрона (клеток передних рогов, спинальных корешков, двигательных нервов) и усиливаются при поражении верхнего мотонейрона (на любом уровне выше передних рогов, за исключением базальных ганглиев).
Клиническая картина
Анамнез • Жалобы: слабость, потеря мышечной силы, тяжесть, тугоподвижность, неуклюжесть, нарушение мышечного чувства (контроля) или трудность исполнения движения • Начало заболевания: острое начало предполагает сосудистые нарушения (инсульт, токсические или метаболические нарушения), слабость, нарастающая медленно в течение месяцев или лет, часто имеет наследственную, дегенеративную, эндокринную, или паранеопластическую природу.
Другие патологические рефлексы разгибательного типа также выражаются разгибанием I пальца; различаются они характером и местом приложения раздражителя: рефлексы Оппенхайма, Гордона, Шефера, Чаддока, Гроссмана и др. Сгибательные патологические рефлексы на нижних конечностях • Рефлекс Россолимо — быстрое подошвенное сгибание всех пальцев стопы в ответ на отрывистые удары по дистальным фалангам пальцев с подошвенной стороны • Рефлекс Бехтерева–Менделя — быстрое подошвенное сгибание II–V пальцев при постукивании молоточком по тылу стопы в области III–IV плюсневых костей.• Рефлекс Жуковского–Корнилова — быстрое подошвенное сгибание II–V пальцев стопы при ударе молоточком по подошвенной стороне стопы ближе к пальцам.
На верхних конечностях патологические рефлексы возникают при поражении центрального мотонейрона ••• Рефлекс Тромнера (также называемый кистевым аналогом рефлекса Россолимо), возникают наиболее часто ••• Рефлекс Бехтерева — быстрое кивательное движение II–V пальцев при ударе молоточком по тылу кисти в области II–IV пястных костей ••• Рефлекс Жуковского — сгибание II–V пальцев при ударе молоточком по ладонной поверхности кисти в области III–IV пястных костей ••• Рефлекс Хоффманна — сгибательное движение пальцев в ответ на щипковое раздражение ногтевой пластинки III пальца пассивно свисающей кисти •• Для центральных параличей характерны защитные рефлексы (рефлексы спинального автоматизма) — непроизвольные тонические синергические движения в парализованной конечности, возникающие в ответ на интенсивные раздражения рецепторов кожи и подлежащих тканей ••• Защитный (укоротительный) рефлекс Бехтерева–Мари–Фуа заключается в синергичном тройном сгибании нижней конечности в тазобедренном, коленном и голеностопном суставах (тыльное сгибание стопы) ••• Защитный бедренный рефлекс Ремака, защитный укоротительный (удлинительный) рефлекс верхней конечности, укоротительный рефлекс Давиденкова и т.д. • Походка •• Больные с мозжечковой атаксией для поддержания равновесия шире расставляют ноги при ходьбе •• При парезе разгибателей стопы больные вынуждены выше поднимать ноги (степпаж) •• При парезе мышц тазового пояса может появиться переваливающаяся («утиная») походка •• В случае спастического пареза нога описывает полукруг (циркумдукция, косящая походка) •• При нарушении проприоцепции больному приходится постоянно контролировать положение своих ног зрением, ухудшение походки в темноте.
Основные клинические синдромы
• Синдром центрального спастического паралича (поражение центрального двигательного нейрона) •• Снижение силы в сочетании с утратой способности к тонким движениям •• Спастическое повышение мышечного тонуса •• Повышение проприоцептивных рефлексов с клонусом или без него •• Появление патологических рефлексов Бабински, Оппенхайма, Гордона и др. •• Снижение или выпадение экстероцептивных рефлексов (брюшных, кремастерного, подошвенного) •• Отсутствие мышечной атрофии или минимальная её выраженность.
• Синдром вялого паралича (поражение периферической части двигательного нейрона) •• Снижение силы •• Гипотония или атония мышц •• Гипорефлексия или арефлексия •• Неврогенная мышечная дегенерация •• Атрофия мышц и фасцикулярные подёргивания.
• Синдром мозжечковой недостаточности •• Гипотония •• Атаксия •• Нарушение походки •• Нарушение функций глазодвигательных мышц •• Дизартрия.
• Нарушение нервно-мышечной передачи •• Нормальный или пониженный мышечный тонус •• Нормальные или сниженные сухожильные рефлексы •• Отсутствие чувствительных расстройств •• Слабость часто в разных группах мышц; часто вовлекает мимическую мускулатуру и колеблется в течение короткого периода, особенно в зависимости от активности.
• Миопатические расстройства •• Слабость обычно более выражена в проксимальных отделах •• Мышечная гипотрофия может отсутствовать, в некоторых случаях возникает псевдогипертрофия мышц •• Сухожильные рефлексы могут быть сниженными или нормальными •• Отсутствие чувствительных или сфинктерных нарушений.
Специальные исследования • Рентгенография позвоночника • Миелография • КТ, МРТ • Поясничная пункция • Электромиография • Ферментная активность (КФК, альдолаза, ЛДГ, трансаминазы) • Гистологическое исследование — биопсия мышц.
Лечение симптоматическое.
Течение • Прогрессивное нарастание двигательного дефицита свидетельствует о продолжающейся активности первичного процесса • Эпизодическое нарастание — при сосудистом или воспалительном процессе • Постепенное нарастание характерно для паранеопластического процесса или дегенеративного состояния • Быстрая смена симптомов за короткий период характерна для миастении.
МКБ-10 • G81 Гемиплегия • G82 Параплегия и тетраплегия • G83 Другие паралитические синдромы
ПРИЛОЖЕНИЕ
Параплегия спастическая семейная — наследственная миелопатия (заболевание спинного мозга), проявляющаяся прогрессирующими слабостью и спастичностью ног, в ряде случаев дисфункцией сфинктеров и нарушениями вибрационной чувствительности; начало в любом возрасте; гистологически — дегенерация аксонов спинного мозга и утрата толстых миелиновых волокон в икроножном нерве; электрофизиологически — сенсорная полиневропатия. Синонимы • Болезнь Штрюмпелля • Параплегия спастическая Штрюмпелля • Эрба–Шарко–Штрюмпелля болезнь.
Другие формы. Известно не менее 19 отдельных типов спастической параплегии, а также десятки сочетаний с другими заболеваниями. Примеры: параплегия спастическая 2; • также Мерцбахера Пелицеуса болезнь, 312920, PLP, PMD (протеолипидный белок миелина липофилин, 312080, Xq22); • 3A, SPG3A, 182600, 14q11.2 q24.3; • 4, SPG4 (спастин) 182601, 2p24 p21; • 5A, SPG5A, 270800, 8p12 q13; • 6, SPG6, 600363, 15q11.1; • 312900, L1CAM, CAML1, HSAS1 (молекула адгезии клеток L1, 308840, Xq28).
Код вставки на сайт
Нарушения двигательные при заболеваниях НС
Двигательные нарушения могут возникать как при центральном, так и при периферическом повреждении нервной системы.
Терминология • Паралич — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся полным отсутствием произвольных движений • Парез — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся уменьшением силы и/или амплитуды произвольных движений • Моноплегия и монопарез — паралич или парез мышц одной конечности • Гемиплегия или гемипарез — паралич и парез обеих конечностей, иногда и лица с одной стороны тела • Параплегия (парапарез) — паралич (парез) обеих конечностей (либо верхних, либо нижних) • Тетраплегия, тетрапарез (также квадриплегия, квадрипарез) — паралич или парез всех четырёх конечностей • Гипертонус — повышение мышечного тонуса. Различают 2 вида: •• Мышечная спастичность — повышение тонуса мышц (преимущественно сгибателей руки и разгибателей ноги), характеризующееся неравномерностью их сопротивления в различные фазы пассивного движения; возникает при поражении пирамидной системы •• Экстрапирамидная ригидность — диффузное равномерное воскоподобное повышение мышечного тонуса, одинаково выраженное во всех фазах активных и пассивных движений (поражаются мышцы агонисты и антагонисты), обусловлено поражением экстрапирамидной системы • Гипотония (мышечная вялость) — снижение тонуса мышц, характеризующееся чрезмерной их податливостью при пассивных движениях; обычно связана с поражением периферического двигательного нейрона • Арефлексия — отсутствие одного или нескольких рефлексов, обусловленное нарушением целостности рефлекторной дуги или тормозящим влиянием вышестоящих отделов нервной системы • Гиперрефлексия — повышение сегментарных рефлексов вследствие ослабления тормозящих влияний коры головного мозга на сегментарный рефлекторный аппарат; возникает, например, при поражении пирамидных путей • Патологические рефлексы — общее название рефлексов, обнаруживаемых у взрослого человека при поражении пирамидных путей (у детей раннего возраста такие рефлексы считают нормальным явлением) • Клонус — крайняя степень повышения сухожильных рефлексов, проявляющаяся серией быстрых ритмичных сокращений мышцы или группы мышц, например, в ответ на их однократное растяжение.
Этиология • Спастичность — поражение центрального мотонейрона на всём его протяжении (кора мозга, подкорковые образования, стволовая часть головного, спинного мозга), например, при инсульте с вовлечением двигательной зоны коры больших полушарий или кортикоспинального тракта • Ригидность — свидетельствует о дисфункции экстрапирамидной системы и обусловлена повреждением базальных ядер: медиальной части бледного шара и чёрной субстанции (например, при паркинсонизме) • Гипотония возникает при первично-мышечных заболеваниях, поражениях мозжечка и некоторых экстрапирамидных расстройствах (болезнь Хантингтона), а также в острой стадии пирамидного синдрома • Координация двигательной активности может быть нарушена за счёт слабости мышц, чувствительных расстройств или поражения мозжечка • Рефлексы снижаются при поражении нижнего мотонейрона (клеток передних рогов, спинальных корешков, двигательных нервов) и усиливаются при поражении верхнего мотонейрона (на любом уровне выше передних рогов, за исключением базальных ганглиев).
Клиническая картина
Анамнез • Жалобы: слабость, потеря мышечной силы, тяжесть, тугоподвижность, неуклюжесть, нарушение мышечного чувства (контроля) или трудность исполнения движения • Начало заболевания: острое начало предполагает сосудистые нарушения (инсульт, токсические или метаболические нарушения), слабость, нарастающая медленно в течение месяцев или лет, часто имеет наследственную, дегенеративную, эндокринную, или паранеопластическую природу.
Другие патологические рефлексы разгибательного типа также выражаются разгибанием I пальца; различаются они характером и местом приложения раздражителя: рефлексы Оппенхайма, Гордона, Шефера, Чаддока, Гроссмана и др. Сгибательные патологические рефлексы на нижних конечностях • Рефлекс Россолимо — быстрое подошвенное сгибание всех пальцев стопы в ответ на отрывистые удары по дистальным фалангам пальцев с подошвенной стороны • Рефлекс Бехтерева–Менделя — быстрое подошвенное сгибание II–V пальцев при постукивании молоточком по тылу стопы в области III–IV плюсневых костей.• Рефлекс Жуковского–Корнилова — быстрое подошвенное сгибание II–V пальцев стопы при ударе молоточком по подошвенной стороне стопы ближе к пальцам.
На верхних конечностях патологические рефлексы возникают при поражении центрального мотонейрона ••• Рефлекс Тромнера (также называемый кистевым аналогом рефлекса Россолимо), возникают наиболее часто ••• Рефлекс Бехтерева — быстрое кивательное движение II–V пальцев при ударе молоточком по тылу кисти в области II–IV пястных костей ••• Рефлекс Жуковского — сгибание II–V пальцев при ударе молоточком по ладонной поверхности кисти в области III–IV пястных костей ••• Рефлекс Хоффманна — сгибательное движение пальцев в ответ на щипковое раздражение ногтевой пластинки III пальца пассивно свисающей кисти •• Для центральных параличей характерны защитные рефлексы (рефлексы спинального автоматизма) — непроизвольные тонические синергические движения в парализованной конечности, возникающие в ответ на интенсивные раздражения рецепторов кожи и подлежащих тканей ••• Защитный (укоротительный) рефлекс Бехтерева–Мари–Фуа заключается в синергичном тройном сгибании нижней конечности в тазобедренном, коленном и голеностопном суставах (тыльное сгибание стопы) ••• Защитный бедренный рефлекс Ремака, защитный укоротительный (удлинительный) рефлекс верхней конечности, укоротительный рефлекс Давиденкова и т.д. • Походка •• Больные с мозжечковой атаксией для поддержания равновесия шире расставляют ноги при ходьбе •• При парезе разгибателей стопы больные вынуждены выше поднимать ноги (степпаж) •• При парезе мышц тазового пояса может появиться переваливающаяся («утиная») походка •• В случае спастического пареза нога описывает полукруг (циркумдукция, косящая походка) •• При нарушении проприоцепции больному приходится постоянно контролировать положение своих ног зрением, ухудшение походки в темноте.
Основные клинические синдромы
• Синдром центрального спастического паралича (поражение центрального двигательного нейрона) •• Снижение силы в сочетании с утратой способности к тонким движениям •• Спастическое повышение мышечного тонуса •• Повышение проприоцептивных рефлексов с клонусом или без него •• Появление патологических рефлексов Бабински, Оппенхайма, Гордона и др. •• Снижение или выпадение экстероцептивных рефлексов (брюшных, кремастерного, подошвенного) •• Отсутствие мышечной атрофии или минимальная её выраженность.
• Синдром вялого паралича (поражение периферической части двигательного нейрона) •• Снижение силы •• Гипотония или атония мышц •• Гипорефлексия или арефлексия •• Неврогенная мышечная дегенерация •• Атрофия мышц и фасцикулярные подёргивания.
• Синдром мозжечковой недостаточности •• Гипотония •• Атаксия •• Нарушение походки •• Нарушение функций глазодвигательных мышц •• Дизартрия.
• Нарушение нервно-мышечной передачи •• Нормальный или пониженный мышечный тонус •• Нормальные или сниженные сухожильные рефлексы •• Отсутствие чувствительных расстройств •• Слабость часто в разных группах мышц; часто вовлекает мимическую мускулатуру и колеблется в течение короткого периода, особенно в зависимости от активности.
• Миопатические расстройства •• Слабость обычно более выражена в проксимальных отделах •• Мышечная гипотрофия может отсутствовать, в некоторых случаях возникает псевдогипертрофия мышц •• Сухожильные рефлексы могут быть сниженными или нормальными •• Отсутствие чувствительных или сфинктерных нарушений.
Специальные исследования • Рентгенография позвоночника • Миелография • КТ, МРТ • Поясничная пункция • Электромиография • Ферментная активность (КФК, альдолаза, ЛДГ, трансаминазы) • Гистологическое исследование — биопсия мышц.
Лечение симптоматическое.
Течение • Прогрессивное нарастание двигательного дефицита свидетельствует о продолжающейся активности первичного процесса • Эпизодическое нарастание — при сосудистом или воспалительном процессе • Постепенное нарастание характерно для паранеопластического процесса или дегенеративного состояния • Быстрая смена симптомов за короткий период характерна для миастении.
МКБ-10 • G81 Гемиплегия • G82 Параплегия и тетраплегия • G83 Другие паралитические синдромы
ПРИЛОЖЕНИЕ
Параплегия спастическая семейная — наследственная миелопатия (заболевание спинного мозга), проявляющаяся прогрессирующими слабостью и спастичностью ног, в ряде случаев дисфункцией сфинктеров и нарушениями вибрационной чувствительности; начало в любом возрасте; гистологически — дегенерация аксонов спинного мозга и утрата толстых миелиновых волокон в икроножном нерве; электрофизиологически — сенсорная полиневропатия. Синонимы • Болезнь Штрюмпелля • Параплегия спастическая Штрюмпелля • Эрба–Шарко–Штрюмпелля болезнь.
Другие формы. Известно не менее 19 отдельных типов спастической параплегии, а также десятки сочетаний с другими заболеваниями. Примеры: параплегия спастическая 2; • также Мерцбахера Пелицеуса болезнь, 312920, PLP, PMD (протеолипидный белок миелина липофилин, 312080, Xq22); • 3A, SPG3A, 182600, 14q11.2 q24.3; • 4, SPG4 (спастин) 182601, 2p24 p21; • 5A, SPG5A, 270800, 8p12 q13; • 6, SPG6, 600363, 15q11.1; • 312900, L1CAM, CAML1, HSAS1 (молекула адгезии клеток L1, 308840, Xq28).