Топические препараты что это
Лечение аллергических ринитов: роль топических антигистаминных препаратов
Рассмотрена терапия аллергического ринита путем элиминации аллергенов, назначения кромонов, топических кортикостероидов, антагонистов лейкотриеновых рецепторов, деконгестантов, аллерген-специфической иммунотерапии и топических антигистаминных препаратов.
Therapy of allergic rhinitis by elimination of allergens, destination Cromones, topical corticosteroids, leukotriene receptor antagonists, decongestants, allergen-specific immunotherapy and topical antihistamines is reviewed.
Аллергический ринит (АР) — заболевание слизистой оболочки полости носа, основой которого является аллергическое воспаление, вызываемое причинно-значимыми аллергенами. Хотя АР сам по себе и не является тяжелым заболеванием, он может изменять социальную жизнь пациентов, влиять на посещаемость и успеваемость в учебном заведении, работоспособность.
Эпидемиология АР
АР — заболевание, рост которого наблюдается ежегодно во всем мире. За последние 30 лет в течение каждого десятилетия заболеваемость в экономически развитых странах увеличивалась на 100% [1]. Рост частоты и выраженности аллергических заболеваний связан со многими факторами, среди которых на первом месте стоит ухудшение экологии. По данным Минздрава России от 13% до 35% населения нашей страны страдают аллергическими заболеваниями, среди которых АР занимает 60–70% [2, 3]. Особенно велика распространенность АР в детской популяции, где она достигает по данным различных исследований от 10% до 28,7% [4]. Подъем заболеваемости происходит в раннем школьном возрасте, чаще болеют мальчики. Повышенный риск АР отмечается у детей с наследственной предрасположенностью к атопии: установлено, что вероятность возникновения АР возрастает до 70%, если оба родителя страдают атопическими заболеваниями [5]. Бронхиальная астма (БА) и АР часто являются сопутствующими заболеваниями. По данным H. Milgrom, D. Y. Leung до 78% пациентов с БА страдают АР и 38% пациентов с АР больны БА [6].
Патогенез АР
АР — это IgE-опосредованное воспаление слизистой оболочки носа [5]. Сенсибилизация может быть обусловлена разнообразными аллергенами. В слизистой оболочке носа происходит связывание аллергена с аллерген-специфическими IgE-антителами, что запускает активацию тучных клеток. В ранней фазе аллергического ответа выделяются гистамин, триптаза, простагландин D2, лейкотриены (B4 и C4), кинины, тромбоксан А2 (циклооксигеназный путь), гидроксиэйкозатетраеновые кислоты, липоксины (5-липооксигеназный путь) и фактор активации тромбоцитов [7]. Медиаторы аллергической реакции стимулируют нервные окончания парасимпатических нервов, несущих импульсы в центральную нервную систему, оттуда они поступают к конъюнктиве глаз (назоокулярный рефлекс) [8]. Симптомы АР (вазодилатация, гиперемия, повышение проницаемости сосудов, отек, клеточная инфильтрация базофилами и тучными клетками) реализуются также эозинофилами, макрофагами, Т-лимфоцитами. При обострении аллергического ринита активность ресничек мерцательного эпителия слизистой оболочки носа снижается более чем в 1,5 раза [9, 10].
Клиническая картина АР
Аллергическое воспаление слизистой носа проявляется ринореей, чиханием, зудом, заложенностью носа [11]. Интермиттирующий (сезонный) АР развивается чаще у детей в возрасте 4–6 лет, но может возникать и раньше. Симптомы появляются в период цветения растений, к которым пациент чувствителен. Могут возникать другие аллергические реакции: конъюнктивит, увеит, поражение желудочно-кишечного тракта и др. Клинические симптомы заболевания рецидивируют в период цветения определенных видов растений. Персистирующий (круглогодичный) АР характеризуется постоянной заложенностью носа, а также частым чиханием. Чаще аллергенами являются бытовые аллергены и споры плесневых грибов. Обострения круглогодичного АР связаны с воздействием неспецифичных раздражающих факторов (остропахнущие вещества, парфюмерия, дым и т. д.). У пациентов снижается обоняние, они жалуются на повышенную утомляемость, головную боль, частые носовые кровотечения, сухой кашель. При риноскопии наблюдается отек и бледность слизистой оболочки, слизистое отделяемое. Из-за постоянной заложенности носа может нарушаться сон. Дыхание через рот приводит к сухости слизистых оболочек и губ. Если заболевание развивается в раннем возрасте, могут сформироваться изменения лицевого скелета и неправильный прикус. Длительный отек слизистой оболочки способствует возникновению синуситов.
Классификация АР
Диагностика АР
Диагноз АР устанавливается на основании жалоб, данных анамнеза, клинических проявлений, эндоскопической картины и специфической аллергологической диагностики, направленной на выявление причинных аллергенов (определение IgE и цитологическое исследование отделяемого из носа, кожное тестирование). Необходимо обратить внимание на семейный анамнез. Назальный провокационный тест, активная передняя риноманометрия и акустическая ринометрия позволяют объективно оценить носовое дыхание. По рекомендации ВОЗ пациенты с персистирующим АР должны быть тщательно обследованы на наличие БА. Дифференциальную диагностику АР проводят с ОРЗ, полипами носа, анатомическими аномалиями, аденоидитами и другими заболеваниями.
Лечение АР
Элиминация аллергенов
Лечебные мероприятия должны быть, прежде всего, направлены на устранение этиологически значимых факторов. Рекомендуется ограничить пребывание на улице в период цветения растений, особенно в сухую, жаркую и ветреную погоду; в помещении использовать кондиционеры и воздушные фильтры; при возможности уезжать в другие климатические зоны в период цветения. Для устранения симптомов АР рекомендуется исключить из питания те группы продуктов, которые обладают перекрестными с пыльцой растений аллергенными свойствами.
Медикаментозная терапия
Кромоны
Кромоны (кромогликат натрия и недокромил натрия) обладают умеренным противовоспалительным действием на слизистую оболочку верхних дыхательных путей и используются с целью профилактики аллергических заболеваний носа, глаз и бронхов. Кромоны в целом имеют высокий профиль безопасности. Они уменьшают высвобождение медиаторов аллергического воспаления. Кратковременность их действия требует частого приема (до 4–6 раз в день), что значительно снижает комплаентность, рекомендуется их применять в начальных стадиях заболевания, а также при легких формах ринита [12].
Топические кортикостероиды
Топические кортикостероиды обладают выраженным противовоспалительным действием, наиболее эффективны при всех видах АР, уменьшают все симптомы, в частности, заложенность носа. Однако длительное их применение может приводить к нежелательным реакциям, прежде всего, к атрофии слизистой оболочки с возможными носовыми кровотечениями [13].
Антилейкотриеновые препараты
Антилейкотриеновые препараты разделяются на антагонисты лейкотриенов и ингибиторы синтеза лейкотриенов. Лейкотриены относятся к медиаторам ранней фазы аллергической реакции немедленного типа. Антагонисты лейкотриеновых рецепторов эффективны при купировании симптомов АР. Также эти препараты широко применяют для лечения нетяжелых форм БА в сочетании с АР [14].
Деконгестанты
Деконгестанты (оксиметазолин, ксилометазолин, нафазолин и др.) восстанавливают носовое дыхание. Сосудосуживающие препараты могут применяться только короткими курсами. Их использование свыше 3–5 дней может приводить к развитию «синдрома рикошета» и медикаментозного ринита.
Аллерген-специфическая иммунотерапия (АСИТ)
АСИТ состоит во введении в возрастающих дозах в организм пациента аллергена, к которому у него имеется повышенная чувствительность, в результате чего происходит снижение образования специфических IgЕ.
Антигистаминные препараты
Антигистаминные препараты подразделяются на два поколения [15]. Препараты 1-го поколения характеризуются неполным и обратимым связыванием с Н1-рецепторами, поэтому нередко необходим их повторный прием в течение суток. Антигистаминные препараты 1-го поколения, помимо гистаминовых, блокируют и другие рецепторы, в т. ч. М-холинергические и α-адренорецепторы, что приводит к уменьшению экзокринной секреции, повышению вязкости секретов; быстрому развитию тахифилаксии. Из-за высокой липофильности эти препараты хорошо проникают через гематоэнцефалический барьер, вызывая сонливость, нарушение координации, вялость, головокружение. Препараты 2-го поколения, как правило, лишены недостатков препаратов 1-го поколения. Их особенностями являются:
Антигистаминные препараты местного действия используют в острой стадии АР. Поскольку препарат действует непосредственно в месте аллергического воспаления, для него характерно быстрое начало лечебного действия — через 5–20 минут после применения. Топические антигистаминные средства обладают также некоторым противовоспалительным действием. Хотя этот эффект менее выражен, чем у топических кортикостероидов, но вероятность побочных эффектов ниже [16]. К Н1-гистаминоблокаторам для местного применения относятся азеластин, антазолин, демитенден и левокабастин (табл.).
В настоящее время в мире в лечении АР наиболее широко используются левокабастин и азеластин. Они назначаются в качестве монотерапии при легкой форме АР. При раннем назначении препараты способны предотвращать развитие сезонного АР. При среднетяжелых и тяжелых формах АР рекомендуется одновременный прием пероральных антигистаминных препаратов [18].
Антигистаминный препарат 2-го поколения левокабастин избирательно блокирует H1-гистаминовые рецепторы, за счет чего снижается выраженность аллергических реакций, опосредованных действием гистамина. Он быстро устраняет симптомы АР. При однократном интраназальном введении препарата (50 мкг/доза) всасывается 30–40 мкг левокабастина. Период полувыведения составляет 35–40 ч. В многоцентровом рандомизированном двойном слепом исследовании, включавшем 244 больных с АР, было показано, что левокабастин и азеластин обладают сравнимой эффективностью, однако скорость наступления эффекта была выше у левокабастина [19]. В экспериментальном исследовании, включавшем пациентов с АР в анамнезе, было показано, что интраназальное введение левокабастина за 5 минут до воздействия аллергена значительно снижает тяжесть аллергической реакции. При этом длительность защитного эффекта составляет не менее 24 ч [20]. Высокая клиническая эффективность и профиль безопасности левокабастина при АР были показаны в ряде двойных слепых плацебо-контролируемых исследований [12, 16, 21–23]. В доказательных исследованиях установлено, что левокабастин в форме назального спрея превосходит по клинической эффективности кромогликат натрия в аналогичной форме [23]. Большой интерес представляют исследования, в которых левокабастин сравнивался с системным антигистаминным препаратом. В многоцентровом рандомизированном клиническом исследовании, включавшем 207 пациентов с круглогодичным аллергическим риноконъюнктивитом, сравнивалась эффективность левокабастина (в виде назального спрея и глазных капель) и цетиризина (перорально). В целом терапевтическая эффективность в обеих группах была сравнимой, но отмечено, что эффект при использовании левокабастина наступал намного быстрее (через 5 минут). В частности, через 1 час после применения препарата облегчение симптомов АР отметили 76% пациентов, получавших левокабастин, и только 38% пациентов, получавших цетиризин [24]. Еще одно клиническое исследование включало 30 детей в возрасте от 6 до 16 лет, страдающих круглогодичным АР. Основная группа получала цетиризин, контрольная группа — левокабастин в форме назального спрея. Клиническая эффективность препаратов была сопоставима, при этом в группе пациентов, получавших левокабастин, было отмечено меньше нежелательных явлений [25]. Согласно исследованию у взрослых пациентов с круглогодичным АР, после трех месяцев применения левокабастина наблюдалось значительное уменьшение симптомов, при этом не было зафиксировано нежелательных эффектов [26]. В отличие от интраназальных кортикостероидов левокабастин имеет высокий профиль безопасности [27, 28]. На российском рынке препарат левокабастин в виде назального спрея представлен продукцией под торговым наименованием Тизин® Алерджи. Во флаконах по 10 мл (100 доз) содержится левокабастина гидрохлорид в концентрации 0,54 мг/мл, в пересчете на левокобастин — 0,5 мг/мл. Противопоказаниями к его применению являются гиперчувствительность к любому из компонентов препарата и возраст до 6 лет. Применяют интраназально по 2 дозы (100 мкг) в каждый носовой ход 2–4 раза в сутки после очищения носовых ходов перед использованием.
Частота АР растет с каждым годом. Имеется большой выбор лекарственных средств для лечения этой патологии. Все они направлены на разные звенья патогенеза АР. Левокабастин (Тизин® Алерджи) избирательно блокирует H1-гистаминовые рецепторы, за счет чего снижается выраженность аллергических реакций, опосредованных действием гистамина.
Т. к. левокабастин (Тизин® Алерджи) устраняет симптомы АР (чихание, зуд в полости носа, ринорея), улучшает носовое дыхание, действует патогенетически и обладает высоким уровнем безопасности, рекомендуется его использование при этом заболевании.
Литература
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Топическая терапия кожных заболеваний
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва
Н евозможно представить лечение дерматозов без применения наружных средств. В ряде случаев они приобретают первостепенное значение, поэтому так важно ориентироваться в море все прибывающих на рынок медикаментов.
Общие принципы применения наружных средств
Перед проведением наружного лечения необходимо учитывать стадию заболевания, возраст больного (детям, как правило, выписывают менее раздражающие средства в более низких концентрация), переносимость лекарственного препарата.
Эффект от наружного лечения отчетливее наступает в том случае, если терапия проводится комплексно.
Присыпки оказывают на кожу охлаждающее действие, вследствие чего наступает успокоение жжения и зуда. При мацерациях от воздействия пота, мочи, при гиперемии кожи они также оказывают хороший эффект. Основу присыпок составляют растительные или минеральные порошкообразные вещества.
Водные растворы лекарственных веществ чаще всего употребляются в виде примочек, влажновысыхающих повязок и согревающих компрессов. На пораженный участок кожи накладывают сложенный в 4—5 слоев кусок марли, смоченный в охлажденном растворе. По мере согревания, через каждые 15—20 мин, ее вновь смачивают. Такая процедура продолжается 1—1,5 ч, после чего следует сделать перерыв на 1—2 ч. Вследствие испарения воды примочки резко охлаждают кожу и вызывают сужение кровеносных сосудов. Это позволяет применять примочки при островоспалительных поражениях кожи, резко гиперемированной, с отеком и мокнутием.
| Примочки уменьшают жжение, зуд и явления мацерации |
Влажновысыхающая повязка применяется следующим образом: сложенную в 4—5 слоев марлю, смоченную в соответствующем растворе, накладывают на пораженный участок кожи, покрывают тонким слоем гигроскопической ваты и перебинтовывают. Повязку меняют по мере ее высыхания (обычно через 3—4 ч), медленно испаряющаяся жидкость охлаждает кожу, как и примочка, только менее активно, способствует стиханию симптомов острого воспаления, что показано при лечении подострых воспалительных процессов, сопровождающихся мокнутием. В зависимости от лекарственных средств, входящих в состав примочки, она оказывает вяжущее, дезинфицирующее, высушивающее действие, а в целом — противовоспалительный эффект.
Согревающие компрессы действуют на кожу влажным теплом и применяются главным образом при лечении хронических воспалительных процессов. Вызывая активную гиперемию, они повышают обменные процессы на пораженном участке кожи и способствуют разрешению воспалительного инфильтрата.
Кроме того, наружно применяются различные противозудные, противомикробные и фунгицидные растворы, которые могут быть водными и спиртовыми. К спиртовым относятся растворы борной и салициловой кислот, резорцина, ляписа, йода, анилиновых красителей и др. Этиловый спирт может вызывать раздражение кожи и оказывать вяжущий эффект, что ведет к ее высушиванию, поэтому наиболее желательна его концентрация 70%.
Взбалтываемые взвеси, или “болтушки”, применяются при воспалительных и островоспалительных (немокнущих) заболеваниях кожи (экземы, дерматиты, зудящие дерматозы и др.). Перед применением их следует взболтать для равномерного смешивания всех ингредиентов — мелкодисперсных порошкообразных веществ, которые находятся во взвешенном состоянии в воде с маслом или глицерином. Жидкая часть болтушки вскоре после смазывания ею кожи испаряется, а порошкообразные вещества откладываются тонким слоем и длительное время на ней удерживаются. В большинстве случаев болтушка выписывается в равных частях — тальк, цинк, глицерин и дистиллированная вода, когда нужно поверхностное действие. Больше жидкости (до 50—60%) добавляют для получения охлаждающего действия и, наоборот, для создания защитной пленки на коже жидкости берется 20—40%. Если у больного сухая кожа или необходимо длительное воздействие лекарственного вещества, рекомендуется назначать масляные взвеси. Для ускорения высыхания и усиления эффекта в “болтушки” обычно добавляют до 10% спирта или ихтиол, серу, ментол, анестезин, деготь и др.
Пасты применяют при наличии на коже серозной корочки (у больных экземой), при гиперемии (у больных дерматитом) и др. Паста состоит из равных частей порошкообразной и жировой основ, имеет тестообразную консистенцию, проникает в кожу глубже, чем присыпки и болтушки. В зависимости от состава (нафталан, сера, деготь, ланолин, вазелин) действует охлаждающе, как размягчающее и противовоспалительное средство. Паста хорошо защищает кожу при потертостях после стихания островоспалительных явлений.
Мази могут быть официнальными (серная, ихтиоловая, нафталановая и др.) или приготовленными в аптеке по рецепту. В качестве основы обычно применяют животные и растительные жиры, масла, вазелин, ланолин, с добавлением различных лекарственных средств. Мази бывают отшелушивающие, зудоуспокаивающие, эпителизирующие, смягчающие, рассасывающие и др.
Кроме того, иногда применяются лечебные лаки и пластыри (при лечении кондилом, бородавок, мозолей, онихомикозов), изготовленные на основе коллодия, желатина или свинцового пластыря с добавлением необходимых лекарственных веществ.
Безусловно, нисколько не утратили актуальности все прежние хорошо известные мазевые средства, в том числе так называемые “сложные”, изготовляемые на заказ. Однако ритм жизни требует минимальных временных затрат, и готовые средства представляют все больший интерес.
Среди монокомпонентных препаратов наружного применения с противовоспалительным действием хорошо зарекомендовали себя следующие препараты.
| Примочки используют при островоспалительных поражениях кожи, с отеком и мокнутием |
При осложнении течения дерматозов вторичной инфекцией использую средства с противомикробным и противовоспалительным действием. Из готовых препаратов неоценимую помощь при дерматозах, осложненных вторичной инфекцией, оказывают аэрозоли Оксикорт Т (гидрокортизон + окситетрациклин), Полькортолон (триамицилон + тетрациклин), Оксициклозоль (преднизолон + окситетрациклин).
При лечении хронических дерматозов, характеризующихся выраженной инфильтрацией, шелушением (псориаз, себорея, хроническая экзема) весьма показаны средства, сочетающие в себе противовоспалительное (бетаметазон) и кератолитическое (салициловая кислота) вещество — мази и лосьоны Дипросалик, Белосалик.
Кроме, безусловно, положительного эффекта кортикостероидных мазей, необходимо упомянуть об общих противопоказаниях для их применения: вирусные инфекции кожи, первичные грибковые и бактериальные поражения кожи, нежелательность длительного применения из-за риска возникновения атрофии кожных покровов.
В связи с этим целесообразно обратить внимание на эффективные средства без кортикостероидных составляющих: серию препаратов Скин-кап на основе цинка пиритионата (аэрозоль, мазь, шампунь) и шампунь низорал, обладающих хорошим эффектом при лечении псориаза, себореи (в особенности волосистой части головы).
Для улучшения процессов эпителизации показаны гели и мази актовегин, солкосерил, декспантенол (бепантен), также не содержащие гормонов.
Препараты с противогрибковым действием давно и заслуженно известны. Кроме уже известной мази тербинафина (ламизил), большим успехом пользуется спрей из-за удобной формы применения. Экзодерил — 1 г крема или 1 мл раствора для наружного применения содержат нафтифина гидрохлорида 10 мг; крем в тубах по 15 и 30 г, раствор во флаконах по 10 мл. Оказывает противогрибковое (фунгицидное действие в отношении дерматофитов, плесневых грибов, возбудителей споротрихоза), антибактериальное, противовоспалительное, противозудное действие. Эффективен при лечении микозов волосистых участков тела и кожи с гиперкератозом, показан при дерматомикозах и онихомикозах. Наносят на пораженную поверхность и соседние участки, очищенные и сухие, 1 раз в день в течение 2—8 нед, при онихомикозе 1—2 раза в день, курс до 6 мес.
Лотримин — 1 г крема содержит клотримазола 10 мг, в тубах по 15 г. Оказывает противогрибковое (широкого действия), фунгицидное, антибактериальное действие. Показан при эпидермофитии стоп, дерматомикозах, кандидозе (обусловленном Candida albicans), отрубевидном лишае (вызванном Malasseria furfur). Необходимое количество крема втирающими движениями наносят на пораженную область и окружающую кожу 2 раза в день. Зуд обычно исчезает в течение первой недели. Курс лечения при дерматомикозах 3—4 нед, при эритразме и отрубевидном лишае 3 нед.
Пимафуцин — 1 г крема содержит 20 мг натамицина, в тубах по 30 г; 1 мл суспензии для местного применения содержит 25 мг натамицина, во флаконах по 20 мл, с пипеткой. Оказывает противогрибковое, фунгицидное действие, активен в отношении многих патогенных дрожжевых грибков (особенно Candida albicans), дерматофитов. Показан при лечении микозов кожи и слизистых, отомикозов, кандидоза кожи и ногтей. Препарат наносят 1 раз в день или чаще.
При лечении сочетанной патологии кожи с большим успехом применяются наружные средства, совмещающие в себе противовоспалительное, противогрибковое и противомикробное действия.
Тридерм — 1 г мази или крема содержит 0,5 мг бетаметазона дипропионата, 1 мг гентамицина сульфата и 10 мг клотримазола, в тубах по 15 г. Оказывает местное противовоспалительное, сосудосуживающее, противозудное, антибактериальное, противогрибковое действие. Применяют при различных формах бактериально инфицированной экземы, а также дерматомикозах, кандидозах, особенно при локализации поражений в паховой области и крупных складках кожи. На пораженные участки наносят, слегка втирая, небольшое количество препарата 2 раза в сутки, длительность лечения определяется индивидуально. Рекомендуемая продолжительность курса лечения при дерматомикозах стоп 2-4 нед.
Пимафукорт — 1 г крема или мази содержит натамицина 10 мг, неомицина 3,5 мг и гидрокортизона 10 мг; в тубах по 15 г.; 1 г лосьона — натамицина 10 мг, неомицина 1,75 мг и гидрокортизона 5 мг; во флаконах-капельницах по 20 мл. Действие — местное антибактериальное, противогрибковое, противовоспалительное. Применяют при поверхностных дерматозах, осложненных бактериальной или грибковой инфекцией, отомикозах. Наносят на пораженные участки кожи 2—4 раза в сутки в течение 2—4 нед.
Средства для лечения угрей
В случае плохо разрешающихся воспалительных и инфильтрированных элементов показаны такие препараты, как гель ретин-А, мази и лосьоны аирол, локацид, ускоряющие их созревание и разрешение. В основе этих средств использована трансретиноевая кислота, природный метаболит ретинола. Усиливает пролиферацию клеток в сосочковом слое кожи, снижает адгезию клеток, участвующих в образовании вульгарных угрей. При обработке закрытых угрей способствует их переходу в открытые, которые затем заживают без рубцевания после удаления кератиновой пробки.
Топические стероиды в лечение дерматозов с выраженным гиперкератозом
Опубликовано в журнале:
Сonsilium medicum, приложение Дерматология №2/ 2009
К.М.Ломоносов, Д.В.Игнатьев ММА им. И.М.Сеченова
В настоящее время лечение ряда воспалительных дерматозов трудно представить без применения наружных лекарственных средств, в состав которых входят кортикостероиды (КС). Наличие их в арсенале дерматологов коренным образом изменило возможности наружной терапии многочисленных кожных заболеваний. Не будет преувеличением отметить, что благодаря КС изменились не только возможности, но и общее представление о дерматологах и дерматологических учреждениях, изменилось отношение больных и медицинской общественности к врачам-дерматологам.
Прошло более 50 лет с момента присуждения Нобелевской премии Hench, Kendall и Reichstein за внедрение глюкокортикостероидных гормонов (ГКСГ) в клиническую практику. Высокая эффективность, мощное противовоспалительное действие, выраженная иммуномодулирующая активность сделали эту группу препаратов одними из наиболее часто применяемых лекарственных средств.
Глюкокортикоиды (ГК) являются стероидными гормонами, которые вырабатываются в коре надпочечников. Контроль за продукцией ГК осуществляет гипоталамо-гипофизарно-надпочечниковая система, которая функционирует по механизму отрицательной обратной связи.
В обычных условиях у взрослого человека в сутки вырабатывается 10-30 мг гидрокортизона, но при стрессе продукция его может возрастать до 250 мг. У детей суточная выработка гидрокортизона составляет около 12 мг/м 2 поверхности тела. ГКСГ поступают из надпочечников в кровь в течение суток неравномерно: максимальная секреция происходит в ранние утренние часы (6-8 ч) и резко снижается в вечерние и ночные часы.
Механизм противовоспалительного действия ГКСГ на молекулярном уровне все еще недостаточно исследован. Согласно упрощенной теории, свободные КС диффундируют через клеточную мембрану и связываются с цитоплазматическими рецепторами; после этого происходит транслокация связанных рецепторов в ядро. Комплекс «гормон-рецептор» связывается с ре-цепторным участком одной нити ДНК, относящимся к конкретному гену, и активирует транскрипцию данного гена. Специфическая мРНК доставляется из ядра к рибосомам. В результате трансляции РНК на рибосомах синтезируются различные регуляторные белки. Одним из важнейших является липокортин, который ингибирует фермент фосфолипазу А2 и, тем самым, подавляет синтез простагландинов, тромбоцитактивирующего фактора и лейкотриенов, играющих ключевую роль в развитии воспалительной реакции. Вместе с тем новейшие исследования показывают, что механизм действия гораздо более сложен и в нем помимо рецепторов участвуют различные молекулы, передающие сигнал, а также транскрипционные молекулы, например АР-1, NF-kB и 1-kBx. Иммунодепрессивное воздействие ГКСГ объясняют наличием специфических ГК-рецепторов на лимфоидных клетках.
Местные КС-препараты, впервые введенные в клиническую дерматологическую практику Sulsberger и Witten в начале 50-х годов и совершившие поистине революцию в лечении воспалительных заболеваний кожи, и по сей день сохраняют свои лидирующие позиции в терапии наиболее распространенных дерматозов.
Метаболические эффекты ГКСГ при их местном использовании объяснятся тем, что, они:
• снижают продукцию простагландинов, лейкотриенов, тромбоксанов, путем блокирования активности фосфолипазы А2;
• тормозят синтез глюкозаминогликанов, коллагена и эластина, уменьшают освобождение гистамина и других провоспалительных медиаторов, редуцируют тучные клетки, клетки Лангерганса;
• тормозят синтез нуклеиновых кислот (прежде всего ДНК) в иммунокомпетентных клетках, базальном слое эпидермиса и фибробластах.
Сравнительно слабые и мягкие по современным представлениям гидрокортизон-ацетатные препараты I поколения сыграли свою положительную переломную роль в наружной терапии дерматозов. В самом начале 60-х годов ХХ века ряд крупных ученых-дерматологов (В.А.Рахманов, Н.С.Смелов, А.А.Студницин, МА.Розентул и др.) отмечали преимущества 1-2% гидрокортизоновых мазей в лечении больных экземой, нейродермитом, дерматитами, псориазом по сравнению с другими методами наружного воздействия при этих заболеваниях. Указанные препараты хорошо переносились, почти не вызывали осложнений, однако интерес к ним постепенно снижался из-за довольно слабой противовоспалительной активности и отсутствия достаточного терапевтического эффекта при выраженных кожных проявлениях. Со временем фармакологи научились изменять структуру КС-препаратов для достижения более высокой их эффективности. Наиболее удачной модификацией стероидов оказалось включение в их молекулу одного или двух атомов галогенов (фтора или хлора), что значительно повысило их противовоспалительную активность.
Галогенизированные ГК, как правило, обладают большей противовоспалительной активностью. К фторированным ГК относятся: бетаметазон, дексаметазон, флуоцинолон, флуметазон, флутиказон, триамцинолон, клобетазол. К ГК, содержащим в молекуле атомы хлора, относятся алклометазон и мометазон.
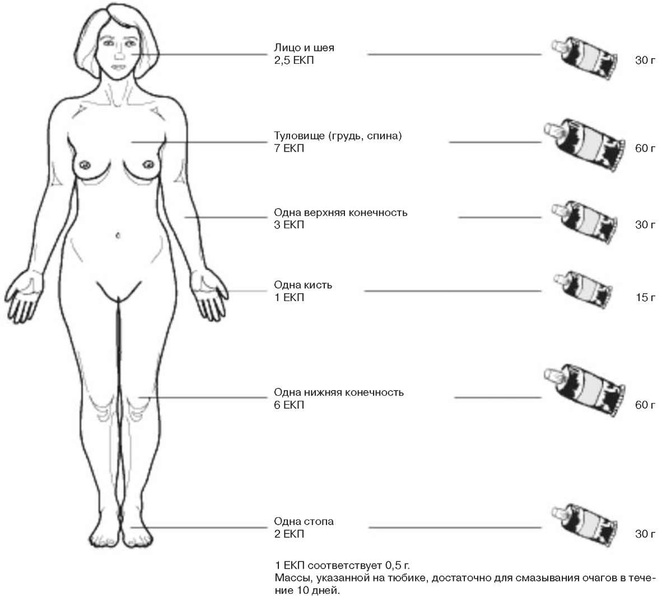
Дозировка препарата для наружного лечения в ЕКП
Локальные ГК уменьшают или даже полностью ликвидируют симптомы воспаления и ослабляют такие сопутствующие симптомы, как боль, зуд и парестезия, оказывают антипролиферативное воздействие и подавляют местный иммунный ответ. В связи с наличием таких необходимых на практике терапевтических эффектов существует широкий спектр показаний для применения местных ГК в лечении заболеваний кожи у детей и взрослых: себорейный дерматит, атопический дерматит, различные формы наследственной и приобретенной эритродермии, экземы, наследственный буллезный эпидермолиз, псориаз, крапивница, контактный и аллергический дерматиты и другие аллергодерматозы.
К сожалению, ГК могут вызывать ряд побочных эффектов, особенно при недостаточно осторожном применении. Риск усиливается при использовании ГК в педиатрической или гериатрической практике; в связи с этим врачу должны быть известны неблагоприятные воздействия данных препаратов, которые могут быть как местными, так и общими. К местным побочным эффектам относятся: атрофия кожи, стрии (атрофические рубцы), телеангиоэктазии, периоральный дерматит, стероидные угри, гипертрихоз, активация вирусной, грибковой или бактериальной инфекции, нарушение трофики кожи, задержка регенерации, застойная гиперемия (розацеоподобный дерматит), геморрагическая пурпура, реактивный дерматит (транзиторное чувство жжения, зуда или покалывания), синдром отмены (макулопапулезная сыпь в месте аппликации), ахромия, развитие фотосенсибилизации, коллоидный псевдомилиум, местная ишемия и др. Кроме того, может наблюдаться замедление заживления эрозий и ран.
Системные эффекты могут возникнуть лишь при очень длительном применении топических ГК на больших участках кожного покрова. Однако терапевтический эффект топических стероидов при правильном их выборе и использовании значительно превышает вероятные побочные эффекты.
Для предупреждения развития побочных эффектов (местных и системных), при назначении топических КС следует соблюдать следующие методы их применения.
Основные правила и принципы наружной терапии При назначении наружной терапии необходимо учитывать следующие условия:
• Правильно выбрать лекарственную форму. Выбор лекарственной формы (лосьон, крем, мазь) определяется выраженностью остроты воспалительного процесса в коже и необходимой глубиной воздействия, распространенностью патологического процесса и локализацией поражения.
• Соблюдать последовательность применения и проводить смену лекарственных форм в зависимости от остроты и динамики кожного процесса.
• Учитывать локализацию кожного поражения, а также индивидуальные и возрастные особенности кожи. Как известно, всасываемость препаратов различна у детей и взрослых. У одного и того же человека всасываемость на лице примерно в 7 раз больше, чем на ладонях.
Лечение может оказаться неэффективным в результате использования слишком малых доз препарата. При избыточном использовании препарата, неправильном его наложении относительно очага поражения могут развиться побочные эффекты. Поэтому пациентам требуется инструкция по правильному подбору количества и частоты наложения назначенного препарата. Дозировка препарата может исчисляться в единицах кончика пальца (ЕКП), что помогает больному в какой-то степени стандартизировать количество накладываемого препарата на пораженный участок. Рекомендуется следующая примерная схема количественного использования наружного глюкокортикостероидного препарата при его применении (см. рисунок), однако она не может служить универсальным руководством, и врач может вносить определенную коррекцию в зависимости от силы назначаемого средства.
Арсенал наружных ГК, зарегистрированных в России, насчитывает сегодня около 40 наименований. Такое разнообразие сходных по механизму действия лекарственных средств создает для практического врача определенные трудности при выборе конкретного препарата для конкретного больного.
Определенные сложности возникают при лечении заболеваний, сопровождающиеся выраженными гиперкератическими проявлениями (некоторые формы псориаза, экземы, красного плоского лишая). Гиперкератотические наслоения создают барьер, не позволяющий проникнуть препарату в кожу. Однако эту проблему можно с успехом решить, если применять топические стероиды в сочетании с кератолитическими средствами (салициловая кислота и мочевина). Кератолитики известны как наиболее эффективные агенты усиления проникновения лекарственных препаратов непосредственно в очаг поражения, что значительно усиливает действие топических КС. Наиболее часто в качестве кератолитика используется салициловая кислота, которая впервые была выделена из ивы (Salix) еще в XIX столетии и с тех пор нашла в виде многочисленных производных широкое применение как лекарственный препарат.
Мази, которые содержат салициловую кислоту, размягчают шелушащиеся слои гиперкератотических наслоений, способствуют очищению очагов и ускоряют их регресс. Салициловая кислота сама легко проникает в кожу, а также усиливает способность других лекарственных веществ, в частности КС, проникать внутрь кожи через измененный, утолщенный роговой слой.
Противомикробный эффект салициловой кислоты важен и для профилактики развития пиодермий.
Таким образом, при лечении застарелых хронических дерматозов, когда выраженный гиперкератоз, шелушение и сухость на поверхности патологических очагов препятствуют проникновению локальных ГК в виде монопрепаратов к очагам поражения и снижают их эффективность, что приводит к перерасходу препарата, целесообразно назначение топических стероидов в комбинациии с кератолитиками, т.е. веществами, растворяющими или разрыхляющими роговые наслоения на поверхности патологических очагов.
Салициловая кислота оказывает кератолитическое действие, облегчает проникновение глюкокортикостероида в кожу, оказывает также сквамолитическое, противомикробное и противогрибковое действие, а также восстанавливает нормальное значение рН кожи.
Белосалик мазь используется при подострых и хронических дерматозах, сопровождающихся гиперкератозом, чувствительным к терапии ГК, таких как: псориаз, нейродермит, красный плоский лишай, экземы (в том числе нумулярная, экзема рук), дисгидротический дерматит, себорейный дерматит, ихтиоз и ихтиозиформные изменения.
Лосьон особенно удобен для применения на волосистой части головы и других волосистых участках кожных покровов; он легко распределяется по пораженному участку, не замасливает и не склеивает волосы, не сушит кожу, не оставляет видимых следов. Применять мазь на волосистых участках кожного покрова нецелесообразно.
Мазь или лосьон наносят 2 раза в сутки на пораженный участок кожи и слегка втирают, в некоторых случаях достаточно применять препарат 1 раз в сутки. Продолжительность лечения должна составлять не более 3 нед. При необходимости более длительной терапии препарат можно использовать реже (через день). Для предотвращения рецидивов при лечении хронических заболеваний следует продолжать применение препарата еще некоторое время после исчезновения всех симптомов. Детям препарат назначают с осторожностью, на возможно менее продолжительный.
В случаях, если при первом применении Белосалика развиваются реакции повышенной чувствительности (зуд, жжение и покраснение), использование препарата следует немедленно прекратить. Не следует применять препарат на коже век и периорбитальной области и допускать его попадания в глаза.
Следует помнить, что применение одновременно с Белосаликом косметических или дерматологических препаратов для терапии акне, этанолсодержащих препаратов для наружного применения, медицинского мыла с выраженным подсушивающим действием может вызвать раздражение кожи.
Также не стоит забывать, что при сильно инфильтрированных процессах увеличение концентрации и глубины проникновения препарата в кожу можно достигнуть путем нанесения ГК в виде компресса (под окклюзионную повязку). Однако вместе с усилением эффективности также увеличивается риск развития побочных эффектов.
Исходя из сказанного, можно кратко суммировать некоторые наиболее важные общие правила наружного применения топических ГК-препаратов:
Таким образом, наружная терапия воспалительных дерматозов топическими ГК является сложной проблемой, требующей строгого соблюдения определенных принципов подбора препаратов, их лекарственных форм и комбинаций, а также грамотного их использования. Выбор КС должен определяться его фармакологическими свойствами, формой и стадией дерматоза, наличием осложнений, общего состояния, возраста больного и другими факторами. Наличие множества наружных препаратов и их различных лекарственных форм рассчитано на опыт и квалификацию дерматолога, его умение рационально использовать все возможности топической терапии. За полувековой период их применения достигнут существенный прогресс в улучшении соотношения польза-риск. Правильное их использование позволяет значительно повысить эффективность лечения многих дерматологических больных. И в заключение хотелось бы еще раз подчеркнуть, что топические КС, несмотря на их высокую эффективность, не могут служить «панацеей» при лечении многих хронических и довольно распространенных кожных заболеваний.
Бездумное увлечение этими препаратами без знания основных показаний и правил их применения может иногда приносить больному больше вреда, чем пользы. Использование топических КС при лечении таких весьма распространенных, сложных и тяжелых хронических дерматозов, как псориаз, экзема, красный плоский лишай, нейродермит, атопический дерматит, с множеством их клинических вариантов должно быть строго регламентированным и назначаться грамотными специалистами. Только строго индивидуальный комплексный подход с использованием всех доступных патогенетически обоснованных методов местного и общего лечения, включая дието-, физио-, рефлексо-, фито-, суггестивную и лекарственную терапию, курортные факторы, может понастоящему помочь этим больным и значительно улучшить качество их жизни.
Литература
_575.gif)